腹膜透析患者甲状腺功能异常与心脏结构及阳虚、气虚体质的关系*
2020-03-19何开英严晓华耿振波黄昉萌金一顺骆杰伟
何开英 严晓华 耿振波 黄昉萌 金一顺 陈 丽 骆杰伟
心血管事件是腹膜透析(peritoneal dialysis,PD)患者的主要死因之一[1],研究表明PD患者心脏结构改变以左心室肥厚为主,而左心室肥厚及功能受损是最常见的透析患者的心血管事件起因[2, 3]。甲状腺激素可以直接作用于心肌,心血管系统为甲状腺激素最重要的作用靶点之一。甲状腺激素调节新陈代谢、促进生长发育的作用,与中医学中肾主生长、发育、生殖功能以及气的推动、温煦作用相似。当甲状腺激素不足时出现产热不足、耐寒力下降、生长发育障碍、少动懒言、性功能下降等表现,与中医肾阳虚、脾气虚症状类似。本研究探讨持续性不卧床腹膜透析(continuous ambulatory peritoneal dialysis,CAPD)患者甲状腺功能异常与心脏结构及阳虚、气虚体质之间的关系,为中西医结合诊治CAPD提供一定的思路。
1 资料与方法
1.1 一般资料参照制定的相关诊断标准及纳入、排除标准,本研究共纳入了178例自2014年10月—2017年1月于福建省立医院肾内科门诊及腹膜透析门诊随诊的慢性肾衰竭进行CAPD治疗患者,平均年龄为(47.42±14.61)岁,其中男性119例,女性59例。本研究方案经福建省立医院伦理委员会批准,并取得患者知情同意后进行问卷调查。
1.2 诊断标准依据美国肾脏病基金会/肾脏病生存质量指导(National Kidney Foundation/Kidney Disease Outcomes Quality Initiative,NKF/KDOQI)的慢性肾脏病5期标准[4],而且接受CAPD1年及以上,病情平稳。中医体质阳虚质、气虚质诊断参照中华中医药学会2009年颁布的《中医体质分类与判定》[5]。
1.3 纳入与排除标准持续不卧床腹膜透析时间≥1年,≤5年者;年龄在18~75岁;知情同意,并能签署相关知情同意书。排除各种先天性心血管疾病、心肌病、心肌炎、心脏瓣膜病等所致心脏结构异常者;近3个月曾服用糖皮质激素、甲状腺素、胺碘酮等影响甲状腺激素分泌的药物者;存在严重的急性感染、急性心力衰竭,恶心肿瘤等急性并发症或全身性重大疾病者;1年内曾进行血液透析者;不能配合资料收集或精神异常者。
1.4 方法
1.4.1 临床资料收集及体质判断收集患者一般资料、生化指标、原发病、腹膜透析置管时间(计算透龄)、透析充分性指标等。由经过统一培训的调查人员指导研究对象完成《中医体质分类与判定表》中的全部问题,回收体质调查表后计算原始分、转化分,根据《中医体质分类与判定》标准判定体质类型。本研究设定用近1年的体验和感觉来回答中医体质判定的全部问题,并规定平均2~3 d内就出现的体验与感觉用“总是”回答,计5分;平均1~2 周内才出现的体验与感觉用“经常”回答,计4分;平均3~4 周内出现的体验与感觉用“有时”回答,计3 分;平均2~3个月才出现的体验与感觉用“很少”回答,计2分;平均1年内都未出现的体验与感觉用“没有”回答,计1分,这样来计算原始分及转化分,依标准判定体质类型。
1.4.2 甲状腺功能检测测定空腹血清超敏促甲状腺素(S-TSH)、游离三碘甲状腺原氨酸(FT3)、游离甲状腺激素(FT4)水平。用Roche Cobas 6000及其相关配套试剂盒检测(直接化学发光技术)。参考值:S-TSH:0.27~4.20 mIU/L、FT3:3.10~6.80pmol/L、FT4:12.00~22.00 pmol/L)。
1.4.3 心脏彩超检测测量左房内径(LAD)、左室舒张末内径(LVEDd)、室间隔厚度(IVST)、左室后壁厚度(LVPWT)、射血分数(LVEF)。Devereux公式计算左心室心肌质量LVM(g)=0.8×1.04×[(LVEDd+IVST+LVPWT)3-LVEDd3]+0.6;体表面积(BSA)(m2)=0.0061×身高(cm)+0.0128×体重(kg)-0.1529;左心室质量指数(LVMI)(g/m2)=LVM/BSA;相对室壁厚度(RWT) =(IVST+LVPWT)/LVEDd。左心室肥厚(LVH)诊断标准:LVMI>125 g/m2(男),LVMI>110 g/m2(女)。
1.4.4 透析充分性指标用尿素清除指数(Kt/V)为反映CAPD透析充分性的指标:每周腹膜尿素清除指数(pKt/V)、残肾尿素清除指数(rKt/V)及总尿素清除指数(总Kt/V)。每周总Kt/V=(每日腹膜透析Kt/V+每日残肾Kt/V)× 每周透析天数;每日腹膜透析Kt/V=[24 h透析出液尿素(mmol/L) × 24 h透析液排出量(L)] / [血清尿素(mmol/L)×V];每日残肾Kt/V=[24 h尿尿素(mmol/L) × 24 h尿量(L)] / [血清尿素(mmol/L) × V] ;男性成年V=2.447-0.09516×年龄(y)+0.1074×身高(cm) +0.3362×体重(kg);女性成年V=-2.097+0.1069×身高(cm)+0.2466×体重(kg)。

2 结果
2.1 一般资料纳入的178例CAPD患者临床资料,其中原发慢性肾小球肾炎64例(36.0%),糖尿病肾病35例(19.7%),高血压良性肾动脉硬化症28例(15.7%),其它(包括多囊肾、系统性红斑狼疮性肾炎、梗阻性肾病等)13例(7.3%),原因不明者38例(21.3%)。除CAPD外,患者尚接受钙剂、磷结合剂、促红素、降压药、胰岛素等对症处理。见表1。

表1 CAPD患者一般临床生化特征
2.2 甲状腺功能情况CAPD患者S-TSH值:(2.55±1.41) mIU/L,FT3:(3.70±1.20) pmol/L,FT4:(15.79±3.56) pmol/L。甲功异常者80例(占44.9%),其中甲亢1例(占0.5%),亚临床甲亢1例(占0.5%),甲减5例(占2.8%),亚临床甲减6例(占3.4%),单纯低FT3血症52例(占29.2%),单纯低FT4血症9例(占5.1%),S-TSH正常而FT3、FT4均下降6例(3.4占%);甲功正常者98例。
2.3 心脏结构指标178例CAPD患者心脏结构指标,CAPD患者中左心室肥厚者有123例(占69.1%),其中男性82例,女性41例。见表2。
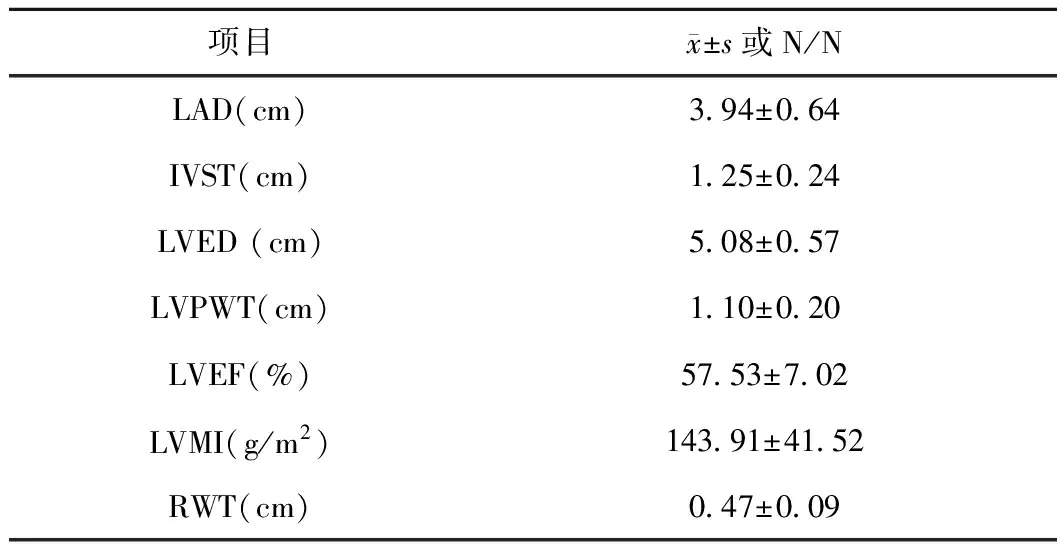
表2 CAPD患者心脏结构指标特征
2.4 CAPD患者阳虚、气虚体质特征178例CAPD患者问卷调查结果示,阳虚质42例(占23.60%),阳虚转化分:(41.82±18.42)分;气虚质67例(占37.64%),气虚转化分中位数为36 (16~59);其他体质69例(占38.76%)。
2.5 CAPD患者甲状腺功能、心脏结构及阳虚、气虚体质关系
2.5.1 甲状腺功能指标与心脏结构指标的关系结果说明FT3与左心室肥厚密切相关,呈负相关。见表3。
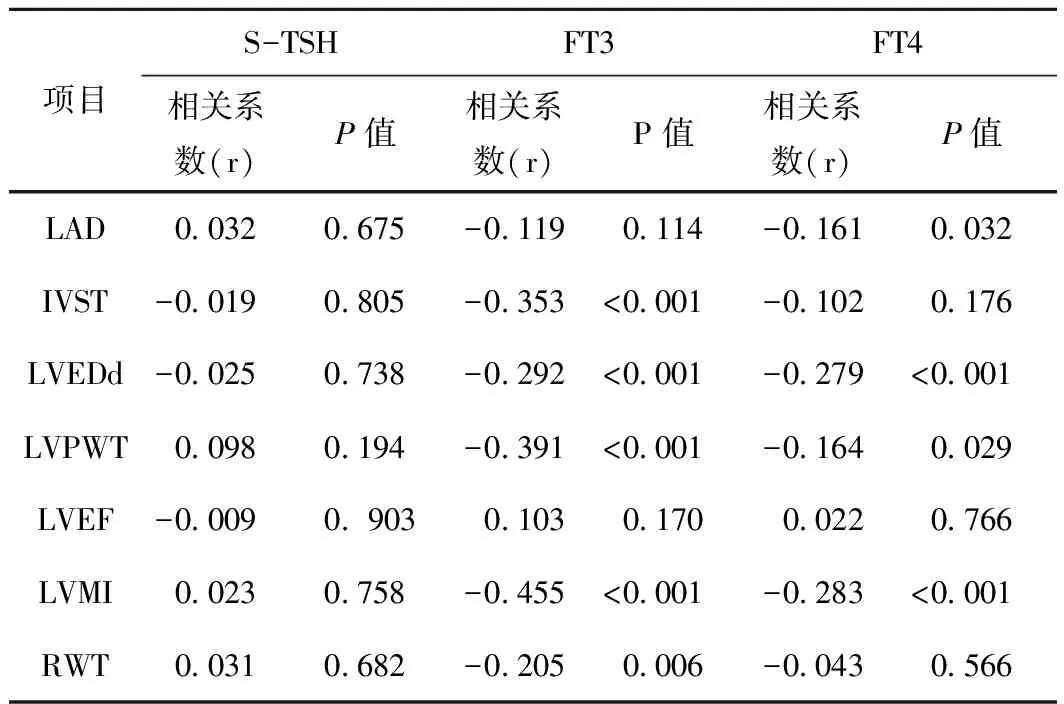
表3 CAPD患者S-TSH、FT3、FT4与心脏结构指标的关系
2.5.2 甲状腺功能指标与阳虚、气虚体质关系FT3与阳虚质、气虚质转化分均呈负相关(r=-0.313、-0.443,P<0.05);FT4与阳虚质、气虚质转化分均呈负相关(r=-0.228、-0.337,P<0.05);而S-TSH与阳虚质、气虚质转化分相关性无统计学意义。
2.5.3 阳虚、气虚体质与心脏结构指标关系结果说明阳虚、气虚越严重,越容易出现左心室肥厚。见表4。
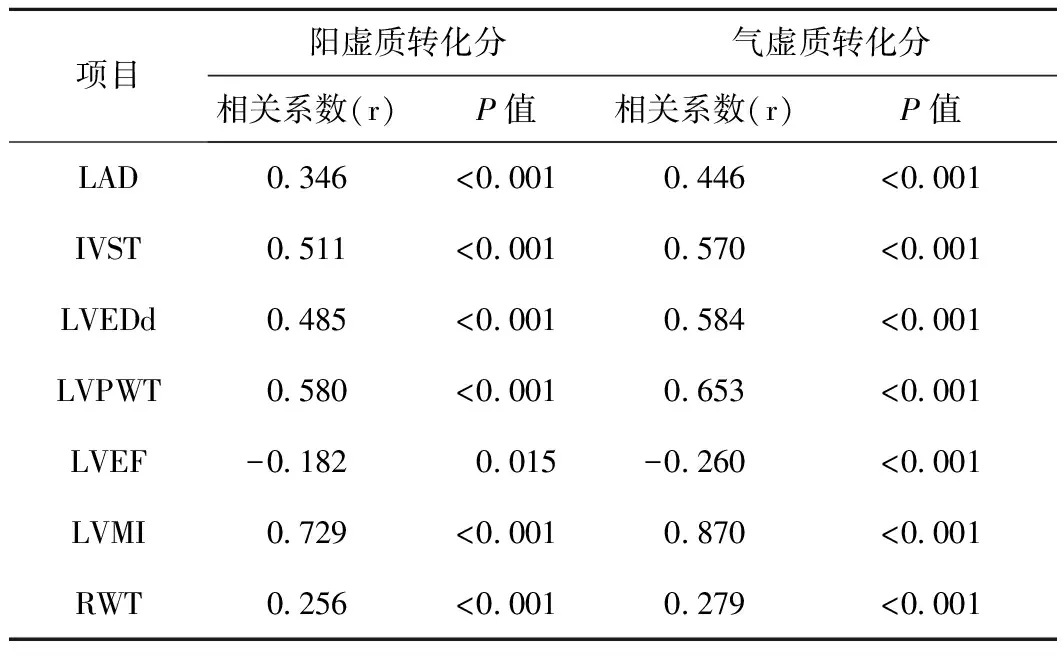
表4 CAPD患者阳虚、气虚体质转化分与心脏结构指标的关系
2.6 甲功正常组与异常组的比较
2.6.1 2组一般资料比较剔除1例甲亢和1例亚临床甲亢,分析78例甲功异常组与98例甲功正常组,见表5。
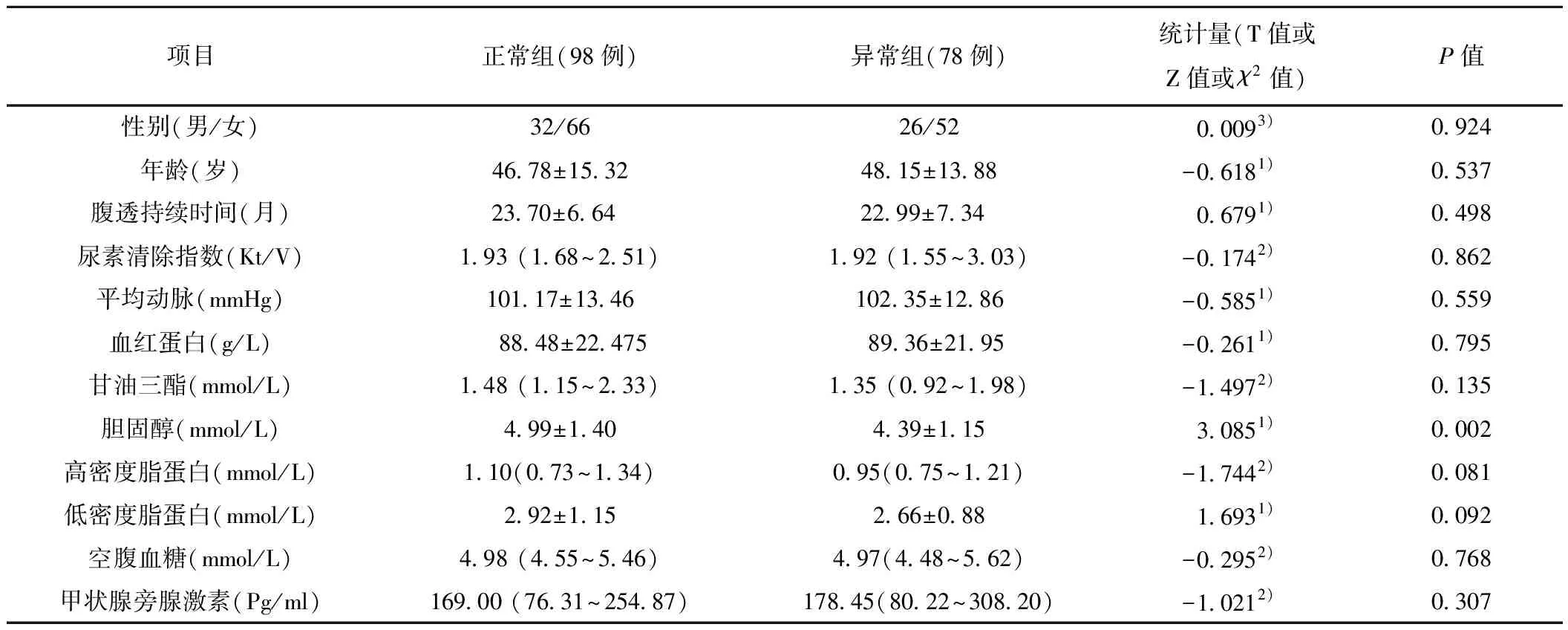
表5 CAPD患者甲状腺功能正常组与异常组临床指标比较
注:1):T值,2):Z值,3):χ2值
2.6.2 二组阳虚、气虚转化分比较甲功异常组的阳虚转化分(50.90±16.89)、气虚转化分[53.00(40.25~72.00)]高于甲功正常组[阳虚转化分:34.87±16.54:气虚转化分:22.00(16.00~41.75)],有显著统计学差异(P<0.01)。
2.6.3 2组心脏结构指标比较结果表明甲功异常组IVST、LVEDd、LVPWT、LVMI、RWT、左室肥厚率较正常组高,提示甲功低下更容易发生左心室肥厚。见表6。
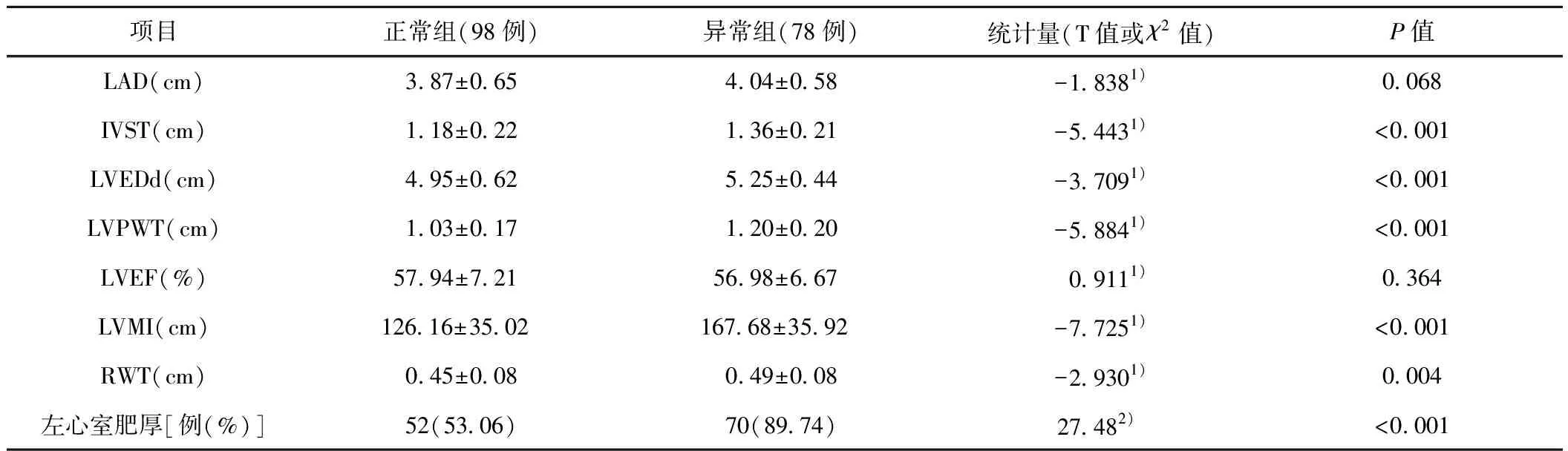
表6 甲状腺功能正常组与异常组心脏结构指标比较
注:1):T值,2):χ2值
2.7 Logistic回归分析对178例腹膜透析患者进行多因素二项Logistic回归分析,以是否有左心室肥厚为因变量,以性别、年龄、Kt/V、平均动脉压、血红蛋白、总胆固醇、甘油三酯、高密度脂蛋白、低密度脂蛋白、血钙、血磷、甲状旁腺激素、阳虚质、气虚质、S-TSH、FT3、FT4、透龄、糖尿病为自变量,调整诸危险因素后,FT3的相对危险度(OR值)为0.493(95%CI:0.338~0.720,P<0.001),阳虚质的OR值为11.503(95%CI:3.778~35.025,P<0.001),气虚质OR值为11.316(95%CI:4.306~29.740,P<0. 001)。说明,FT3、阳虚质、气虚质是左心室肥厚的危险因素。
3 讨论
肾脏具有排泄、代谢、内分泌功能,影响着甲状腺激素的合成与代谢。Perez SR等[6]在69例CAPD患者中发现15.90%为低T3综合征。刘文艾[7]在131例 CAPD患者有甲功异常者占39.93%,低FT3者占29.01%。与本研究吻合,CAPD甲功异常以甲状腺激素水平下降为特点。与其存在的蛋白营养不良、内环境紊乱、微炎症状态从而导致甲状腺激素合成障碍有关[8]。
多数研究及本研究表明CAPD患者心脏结构改变以左心室肥厚为主[9]。约50%的终末期肾脏病(ESRD)患者死于心血管并发症[10],而左心室肥厚及功能受损是最常见的透析患者的心血管事件原因[2, 3]。主要考虑与以下因素有关:CAPD患者体内毒素对心肌细胞代谢抑制;长期顽固性高血压,外周血管阻力增加;长期肾性贫血;透析容量失衡,容量负荷过重,左心代偿,最终出现心衰。有研究发现PTH的升高与左心室肥厚呈显著正相关[11],认为血尿酸可作为透析患者心脏重构的标志物[12]。而本研究筛选出阳虚质、气虚质、FT3为CAPD患者左心室肥厚的危险因素。
心血管系统为甲状腺激素重要靶点之一,二者关联备受关注。本研究提示CAPD患者甲功下降与左心室肥厚密切相关。如在维持性血液透析患者中发现FT3与左心室肥厚呈负相关[13]。可能原因有:T3直接作用于外周血管平滑肌细胞,调节离子通道、一氧化氮(NO)合成,外周动脉扩张、血管阻力下降,当T3下降时则外周血管阻力增加,左心室后负荷增加;T3下降使心肌相关基因表达异常、细胞内质网信号通路失调,而导致心脏结构及功能异常;甲状腺激素减少影响铁吸收、EPO分泌等,可导致贫血,心肌耗氧量增加,甲状腺激素下降也会减少机体氧化剂清除,导致过氧化物增加,同时TSH合成分泌增加,激活氧化应激,参与心室重构[13]。可见T3在心血管疾病中起着重要作用,低T3综合征与心脏功能紊乱相关,是预测心血管疾病死亡的一个很强因子[14]。
中医学认为肾为“先天之本”,为人体一身阴阳根本,ESRD患者多半存在阳虚,主要表现为肾阳虚,如相关一部分ESRD患者存在性功能障碍,也符合中医肾阳虚的特点。而阳虚多半是在气虚基础上发展发生的。而肾为生命之本源,藏精,主生长、发育、生殖功能,肾阳在维持肾脏功能中起着主导作用,甲状腺激素有促进新陈代谢、生长发育,可见那么阳虚与甲状腺激素水平可能有关联。体质来自先天而稳定,但随着后天环境改变是可变的,如CAPD甲状腺激素不足时主要表现为肾阳虚症状。低T3综合征主要表现为阳虚证,且T3水平与阳虚程度呈负相关[15]。用温阳方真武汤治疗心衰伴低T3综合征可提高心衰患者甲状腺激素水平[16]。《难经·八难》说:“气者,人之根本”。气的推动、温煦等作用促进机体新陈代谢,与甲状腺激素作用相似,故气虚与甲状腺激素水平可能存在某种关系。左心室肥厚是ESRD患者常见的并发症,许多因素能参与左心室肥厚的发生发展,而阳虚质体内免疫功能紊乱,致炎细胞因子升高[17],阳虚质及气虚质慢性肾病患者的低蛋白血症、大量蛋白尿会更严重[18]。有研究发现肾性贫血患者本虚证中脾肾气虚证比例最高[19],结合本研究结果,考虑阳虚质、气虚质患者更易导致左心室肥厚。
