不同剂量CT引导下肺小结节穿刺术的应用比较
2020-03-19杨建峰许兴钢
李 斌,杨建峰,高 绍,许兴钢
(绍兴文理学院附属医院 放射科,浙江 绍兴312000)
随着影像学技术的进步,肺部小结节的检出率逐步提高,但肺部小结节的影像学诊断一直是临床的难点,尤其对于单发小结节(≤2.0 cm)[1]。CT引导下经皮肺穿刺活检术能够在微创下获取病灶标本,从而明确组织病理及分型,定位准确、确诊率高、并发症发生率低,具有纤支镜和胸腔镜无法比拟的优势,现已广泛应用于肺部占位性病变的诊断与鉴别诊断[2]。由于肺小结节穿刺过程中需在短时间内进行多次CT扫描,其辐射危害愈发引起关注。减少辐射暴露、实现辐射剂量最优化一直是研究的热点问题[3-4]。本研究采用低剂量CT引导下行肺小结节穿刺术,探讨其对图像质量、穿刺效果及并发症的影响。
1 资料与方法
1.1 一般资料 选取2014年1月—2017年12月在绍兴市立医院行CT引导下肺小结节穿刺活检的患者66例。所有患者均经CT检查证实为肺内≤2.0 cm孤立性小结节,术前痰细胞学、胸水、纤支镜等检查未能明确病灶性质,排除严重的心肺功能障碍、凝血异常(INR>1.5)等。本组男37例、女29例,年龄34~75岁、平均(51.6±5.4)岁,肺部结节直径0.8~2.0 cm、平均(1.4±0.3)cm,病灶部位:右上肺叶17例、右中肺叶10例、右下肺12例、右肺门旁6例、左上肺9例、左下肺12例。按照随机数字表法分为低剂量组和常规剂量组,各33例。低剂量组男17例、女16例,年龄34~72岁、平均(51.7±5.6)岁,肺部结节直径0.8~2.0 cm、平均(1.5±0.3)cm,病灶部位:右上肺叶7例、右中肺叶6例、右下肺7例、右肺门旁3例、左上肺4例、左下肺6例;常规剂量组男20例、女13例,年龄36~75岁、平均(51.2±5.1)岁,肺部结节直径0.9~2.0 cm、平均(1.3±0.4)cm,病灶部位:右上肺叶10例、右中肺叶4例、右下肺5例、右肺门旁3例、左上肺5例、左下肺6例。2组患者一般资料比较差异均无统计学意义(P>0.05)。本研究经医院伦理学委员会审批,患者或家属签署知情同意书。
1.2 CT检查 采用西门子SIMENS SOMATOM Definition AS 64排CT,德国Optimed公司生产的分体式切割活检枪、Vitesee穿刺活检针,直径分别为16 G(长10 cm)、18 G(长15 cm)。常规剂量组的扫描参数:管电压130 kV,管电流150 mA,螺距16 mm/rot,层厚5 mm,层间距5 mm,扫描周期1.0 s;低剂量组管电流30 mA,螺距23 mm/rot,其他扫描参数均与常规剂量组相同。穿刺扫描步骤为:①定位像扫描:根据影像学检查结果定位穿刺体位,对结节所在区域进行体外标记,然后行定位像扫描,期间患者需尽量保持平静呼吸;②靶区预扫描:围绕肺结节以层厚3 mm进行预扫描,选择最佳穿刺点及穿刺路径,注意避开肋骨,并在体表相应位置放置铅栅标记;③消毒麻醉:采用2%利多卡因5 mL局部浸润麻醉,常规留置针头后再次扫描,进一步明确穿刺位置与角度;④调整扫描:缓慢进针至适当深度,再次扫描后调整角度后继续进针,直至穿刺针尖到达结节病灶内的适当位置;⑤终扫描:连接活检枪柄取出活检组织,抽出穿刺针后再次扫描,记录出血、气胸等穿刺并发症的发生情况,并及时进行处理。活检组织用10%福尔马林固定后送病理检查。
1.3 观察指标
1.3.1 辐射剂量 从系统中获取受检患者的剂量长度乘积(dose length product,DLP),根据国际放射防护委员会(ICRP)提出的蒙特卡罗(Monte Carlo)有效辐射剂量(effective dose,ED)转换公式:ED=k×DLP计算ED,其中胸部剂量转换系数k=0.014 mSv/mGy·cm[5]。
1.3.2 图像质量 根据CT图像对穿刺术的影响程度进行分级,共分为A~D四级。A级:病变区域及周围结构边缘锐利且无明显伪影,针尖位置、深度、角度及其与病灶关系清晰可见;B级:病变区域及周围结构边缘略模糊,但无明显伪影,针尖位置、深度、角度及其与病灶关系尚可判断;C级:病变区域及周围结构模糊不清,伴有阶梯状伪影,影响病灶区域判断与进针;D级:病变区域结构显示不清,难以进行准确CT定位与穿刺。由2位高年资的穿刺医师对CT图像质量进行盲法判断,不一致者经双方讨论后达成一致,其中A、B级视作图像可以行穿刺活检的标准。
1.3.3 穿刺成功率 观察穿刺次数、穿刺成功率,每位患者的穿刺数不超过3次,3次以上仍未成功时放弃穿刺。
1.3.4 并发症 观察患者穿刺过程及术后1周气胸、肺内局部出血、咳血等并发症的发生情况。
1.4 统计学方法 采用SPSS18.0软件,计量资料比较采用t检验,计数资料比较采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 辐射剂量比较 低剂量组DLP和ED均低于常规剂量组,差异均有统计学意义(P<0.05),见表1。
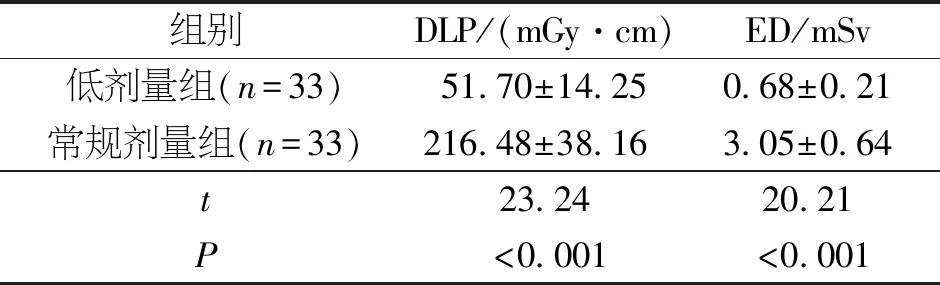
表1 两组患者扫描辐射剂量比较
2.2 CT图像质量比较 低剂量组1例患者图像质量为C级而放弃穿刺,2组患者CT图像质量比较,差异无统计学意义(χ2=2.29,P=0.319),见表2、图1。

表2 两组患者CT图像质量比较 [n(%)]
2.3 穿刺成功率及穿刺次数比较 低剂量组1例患者经3次穿刺失败后放弃,穿刺成功率为96.9%。2组患者的穿刺成功率和穿刺次数比较,差异均无统计学意义(P>0.05),见表3。

表3 两组穿刺成功率及穿刺次数比较
2.4 并发症比较 穿刺过程及术后1周,2组患者气胸、肺内局部出血、咳血发生比例比较,差异均无统计学意义(P>0.05);2组患者并发症总发生率比较,差异无统计学意义(P>0.05),见表4。
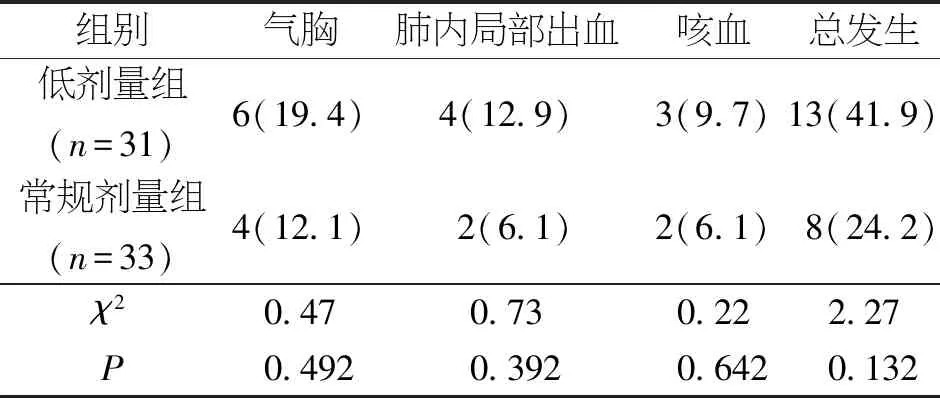
表4 两组患者并发症比较 [n(%)]
3 讨论
肺部具有相对特殊的解剖结构,B超、MRI引导下通常难以实现有效引导定位穿刺。临床上多采用CT引导下穿刺,但其需在短时间内进行定位像扫描、靶区预扫描、定位后扫描、调整扫描及终扫描等多次反复扫描,导致受检者的甲状腺、乳腺等重要器官受到射线伤害[6]。有研究数据显示[7],约0.6%~3.2%的恶性肿瘤可能与影像辐射有关,影像辐射剂量的增加可进一步增加恶性肿瘤的发生风险。国际放射防护委员会(ICRP)也指出,X线照射剂量每增加1 mSv,恶性肿瘤的发病率将增加5/10万[8]。
目前,临床筛查愈发倾向于采用低剂量CT检查技术,且范围逐渐扩大至CT引导下穿刺活检[9-10]。管电流与扫描时间是CT辐射剂量的决定因素,管电流的降低对于阴极发射电子数的减少最为明显,继而引起撞击阳极靶面形成的射线剂量相应减少。管电流的降幅控制在一定范围内并不会改变射线的穿透力[11-12]。本研究通过减小管电流、加大螺距的方式减少扫描时间,结果显示,与常规剂量组比较,低剂量组DLP和ED均较常规剂量组显著降低,但两组的CT图像质量比较,穿刺成功率和穿刺次数比较,气胸、肺内局部出血、咳血发生比例和并发症总发生率比较,差异均无统计学意义(P>0.05);提示在CT引导下的穿刺活检中,通过牺牲一部分图像质量可为患者产生保护效应,与“合理使用低剂量原则”契合[13];30 mA低剂量CT扫描仍能保证肺窗、纵膈窗结构的显示度,血管、肌肉及骨骼边缘锐利且不受伪影干扰。Rotolo等[14]研究认为,低剂量CT扫描(管电流<30 mA)可清晰显示直径≥5 mm的肺结节,虽结节特征的显示不如常规剂量CT,但超过80%的病例的检查结果与常规剂量CT结果一致。
肺内小结节受呼吸运动影响较大,需要多次进针才能达到理想的活检位置,低剂量CT引导肺穿刺活检术操作时,进针时需缓慢且渐进;对于毗邻心包或较大血管的肺部病灶,术前需增强扫描明确病灶区域与周围组织结构的关系[15]。若需要直接判断病变性质及密度或患者对穿刺的耐受性较差而要求提高穿刺成功率时,可能需要采取常规剂量进行CT引导穿刺[16]。
综上所述,合适的低剂量CT引导下肺小结节穿刺可保证穿刺准确性、成功率及安全性,能有效减少辐射剂量。
