安徽太和县的大病保险实践
2020-03-17井坤尹曼
井 坤 尹 曼
城乡居民大病保险是在城镇居民医保、新农合政策基础上,对参保人员一个参保年度内住院费用个人累计自付合规费用超过大病保险起付标准的部分予以进一步保障的一项制度性安排。2012 年8 月24 日,国家六部委颁布《关于开展城乡居民大病保险工作的指导意见》【发改社会(2012)2605 号】。2013 年,安徽省在合肥、芜湖、蚌埠、铜陵、六安等5 市开展城镇居民大病保险试点,在芜湖县等共11 个县区试点新农合大病保险。太和县自2014 年开始实施大病保险政策,采取商业保险公司经办的模式,并一直由国元农业保险公司承办,本文对此进行探讨。
1 太和县大病保险概况
1.1 人均筹资标准逐年提高 《关于印发安徽省新农合大病保险统筹补偿指导方案(2013 版)的通知》(皖卫农[2013]7 号)[1]中对新农合大病保险资金来源进行了明确规定,新农合大病保险资金以原新农合统筹地区为单位筹集,具体筹资标准通过招标确定,从统筹地区新农合基金累计结余中列支;结余不足或没有结余的统筹地区,从当年度新农合统筹资金中切块列支。大病保险资金可由财政部门按照合同规定支付给承办的商业保险机构,商业保险机构建立专账管理、专项核算。大病保险资金用于支付新农合大病保险合规可补偿费用及支付大病保险合同约定的商业保险机构合理盈利。随着医疗费用的增长和保障待遇的提高,太和县自2014 年实施大病保险政策以来人均筹资标准逐年提高,见表1。
1.2 不断提高的保障水平 安徽省新农合大病保险统筹补偿指导方案(2013 版)对大病保险的补偿标准和补偿办法有明确规定。大病保险政策实施根据大病保险合规可补偿费用分段计算,累计支付的补偿方案。方案规定大病保险起付线为1~2 万元,由统筹地区根据新农合基金承受能力自行确定,并依据新农合及大病保险运行情况进行动态调整。太和县2014 年大病保险起付标准为1.5 万元,不设定年度赔超限额,分省内、省外医疗机构设置分段赔付比例:<2 万~>15 万省内为40%~80%,省外35%~75%。至2018年,太和县大病保险起付线为1.1 万元,省内就医不设封顶线,省外就医年度大病保险补偿限额为20 万元/人,建档立卡贫困人口大病起付线为5000 元,且不设年度补偿封顶线。不再区分省内外医疗机构不同赔付比例,分段设置也有所调整:<5 万~>20万,分别均为55%~80%。太和县2014 年-2018 年大病保险起付线、年度封顶线、最低段赔付比例见表2。
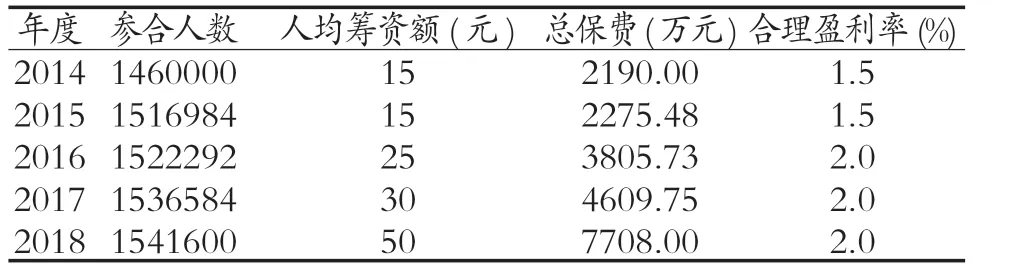
表1 2014年-2018年人均筹资额、参合人数、总保费、合理盈利率情况

表2 2014年-2018年大病保险起付线、年度封顶线、最低段赔付比例情况
1.3 大病保险的实际运行 太和县医保基金管理中心与商保公司实行合同管理,明确责任、权利与义务,商保公司收承办大病保险的保费,按照太和县大病保险实施方案及合同约定,做好大病保险的经办服务工作。2014 年太和县城乡居民大病保险累计赔付5801 人次,2116 人,金额1467.11 万元,大病保险出险率(大病赔付人数/总参合人数)0.14%。至2018 年,赔付达100298 人次,53644 人,金额7950.25 万元,大病出险率3.48%。赔付金额和赔付人数逐年增高。见表3。
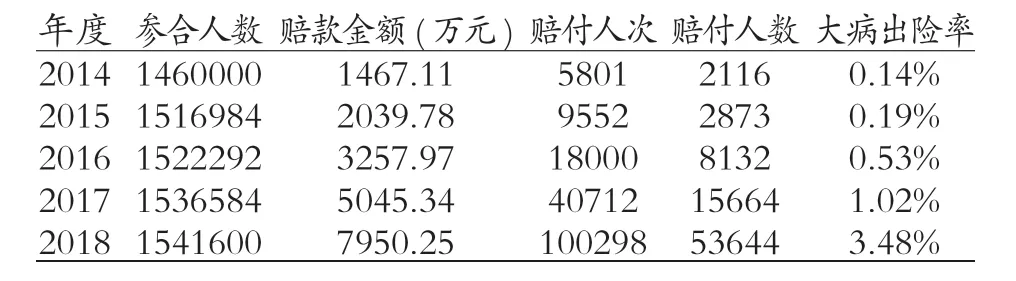
表3 2014年-2018年赔付情况
2 实施过程中存在的问题
2.1 筹资机制不健全,筹资渠道不够多元化 太和县的大病保险资金来源为在当地基本医疗保险基金中进行切块列支,且是优先从历年累计结余中列支,除此之外尚无其他筹资渠道。随着人们医疗需求及医疗费用的刚性增长,这不仅会给基本医疗保险基金带来巨大的压力,也使得大病保险基金会有更多的不确定性。长此下去,甚至会使太和县的基本医保基金总盘子吃紧出现崩盘的情况,直接影响到太和县城乡居民基本医疗保障需求,导致其医疗保障水平持续处于低水平状态而无法改善。
2.2 贫困人口倾斜和定点医院为主的医疗趋利形势严峻 近年来,针对贫困人口政府制定了相当大的倾斜政策,如降低大病起付线、提高赔付比例、不设年度赔付限额、“三保障一兜底一补充”等。以致出现了有些贫困人口患者“想住院”“赖在医院”等情况,有些医院想方设法收治贫困人口病人,降低入院标准、挂床、过度检查治疗甚至乱收费的情况也屡禁不止。导致医疗费用快速上涨,冲销了政府红利一部分分配效果。
2.3 基本医保、大病保险管理缺少衔接 大病保险是基本医保的拓展与延伸,因此在管理中两者应该相互衔接成为一个整体。而现实中的情况是,患者出院时由医院即时结报基本医保费用,而后再至保险公司窗口办理大病保险报补。虽然商保公司和医保中心合署办公,却各自结算各自的费用,形式上结清了所有费用,管理上无有效衔接。在一定程度上造成了商保公司不能有效对医院端大病保险资金支出进行监控管理及对定点医院违规行为进行制约。
3 提高制度运行效果的建议
3.1 完善制度设计,优化筹资和待遇保障 在筹资来源方面,《关于全面实施城乡居民大病保险的意见》(国办发[2015]57 号)[2]明确强调城乡居民大病保险多渠道筹资机制需要建立并进一步完善。建议太和县积极探索,将大病保险的筹资渠道进一步拓宽,如争取中央以及地方财政补贴、引导社会机构捐助和城乡居民自缴等方式,使得大病保险筹资多元化格局得以形成,确保大病保险筹资的可持续。关于待遇保障,国发办【2015】57号文件提出并鼓励地方政府根据当地历年筹资额度和赔付数据,将大病的科学界定标准进一步研究细化,并建立动态调整机制。商保公司承办大病保险以后,应充分借助太和县的历史赔付数据,结合基本医保的统筹补偿实施方案,为遏制医疗费用的不合理增长、保障医保基金安全,在大病保险目标人群设置、起付线设置、封顶线设置、报销比例设置等方面积累数据。
3.2 加强医疗行为管控 近年来,医疗费用不合理过快增长越来越明显,且势头短期难以遏制,加强对医疗行为的监管成为一个迫在眉睫的问题。建议太和县首先加强对信息系统的投入,建设智能审核系统。随着医疗机构信息化程度逐步完善,医保智能审核系统中的经验性规则库、临床知识库、药品收费目录等审核规则可对医疗机构的医疗费用信息进行自动审核,督促医院主动加强内部管理,规范医疗服务行为[3]。其次,开展医疗行为巡查。根据具体情况开展各种方式的医疗行为巡查,包括驻点巡查、流动巡查和后台巡查,并将巡查结果向医保管理部门反馈。再次,开展病历评审工作。聘请医学院校的专家教授和重点医院的知名医师,建立医疗评审专家库,定期抽取定点医疗机构的大额案件、疑难案件、高风险案件,对病案的可操作性、花费医疗费用的必要性、合理性等进行会审,对发现的过度医疗、重复检查、滥用药品等违规问题上报医保管理部门,核定后扣除医院的医保垫付资金。
3.3 完善“一站式”结算 基本医保、大病保险待遇保障水平需要综合平衡,基本医保待遇降低会增加大病保险的支出,大病保险待遇的提高会刺激基本医保需求的提高,不利于形成整体,造成基金不合理的支出。近两年,太和县在实施大病保险的基础上,又陆续开展了民政救助和大病补充等保险,形成了“基本医保+大病保险+民政救助+综合医疗保障”的服务格局。建议太和县开发“一站式”结算信息系统,实现定点医疗机构患者在出院时完成所有符合条件保障的报销,非定点医疗机构患者回到当地医保中心也可“一站式”完成所有符合条件保障的报销,解决患者跑腿和垫付费用的压力,切切实实的为大病患者提供优质、方便、快捷的结算补偿服务[4]。除上述结算功能外,“一站式”系统同时具备支付、回访、预警、控制和分析等所有服务和管理功能,可以实现保障政策和就医信息的互相反馈、互联互通,为政府、为医保管理者提供全面的决策支持,保证大病保险政策的可持续健康发展。
