宫腔镜电切术与刮宫术治疗子宫内膜息肉不孕的效果对比
2020-03-12计雪玲
计雪玲
广西梧州市妇幼保健院 543000
子宫内膜息肉(Endometrial polyps,EP)是一种妇科常见的良性子宫内膜病变,主要由于子宫内膜受到持续刺激造成局部血管和结缔组织过度增生并突入宫腔内而形成,可引起经量过多、阴道不规则流血、腹痛等症状,不仅严重影响患者生活质量,而且与女性不孕密切相关[1]。对于有明显症状且宫腔内存在赘生物息肉的患者多建议手术治疗,但手术操作不可避免造成患者不同程度损伤,引起炎性因子大量分泌、应激反应加重,导致机体处于高消耗状态,不利于术后早期恢复[2],因此选择恰当的手术方式有助于改善患者预后。宫腔镜手术作为一种微创、可视、有效的技术在临床上得到广泛应用,被认为是EP诊治的金标准,常用的手术方式为宫腔镜下刮宫术与电切术,本文针对这两种术式治疗EP不孕患者的效果及对炎性应激反应的影响进行分析,为EP不孕的治疗选择提供参考,现报道如下。
1 资料与方法
1.1 一般资料 选择2016年1月—2018年2月我院收住的子宫内膜息肉不孕患者108例作为观察对象,均符合《妇科内镜学》中相关诊断标准[3],并经病理检查明确诊断;排除标准:(1)输卵管梗阻等其他原因引起的不孕;(2)丈夫精液异常;(3)严重凝血功能异常;(4)术前3个月内服用激素类药物;(5)伴有功能性子宫出血、子宫内膜癌、子宫肌瘤、子宫腺肌病等其他符合疾病;(6)伴有心脑肝肾等重要脏器功能异常。根据手术方式的不同将其分为电切组与刮宫组。其中电切组55例,年龄23~42岁,平均年龄(29.64±2.37)岁;不孕病程1~6年,平均病程(4.23±1.25)年;原发性不孕者19例,继发性不孕者36例;单纯性子宫内膜增生者52例,复杂性子宫内膜增生者3例。刮宫组53例,年龄22~41岁,平均年龄(29.85±2.61)岁;不孕病程1~6年,平均病程(4.12±1.37)年;原发性不孕者17例,继发性不孕者36例;单纯性子宫内膜增生者51例,复杂性子宫内膜增生者2例。两组一般资料比较无显著性差异(P>0.05),均可纳入本研究。
1.2 方法 所有患者手术时间均在月经结束后的3~7d,术前完善相关检查,使用米索前列醇软化宫颈,采用5%葡萄糖溶液作为膨宫剂,膨宫压力控制在90~100mmHg(1mmHg=0.133kPa)之间、膨宫液流量以150ml/min左右为宜。行静脉全身麻醉,患者取膀胱截石位,常规消毒、扩宫后缓慢置入宫腔镜。电切组实施宫腔镜下电切术治疗,宫腔镜直视下观察息肉大小、数量、位置,采用环状电极对息肉病变基底部进行电切后取出,切割、电凝功率分别为80W、50W,根据患者具体情况酌情增加切除深度,病变组织取出后送病理检查,最后宫腔镜下确认是否有息肉残留。刮宫组实施宫腔镜下刮宫术治疗,宫腔镜下明确、定位息肉后,利用合适的刮匙对息肉进行搔刮并取出,必要时负压吸引宫腔,镜下明确息肉是否清除完全。
1.3 观察指标 (1)检测患者手术前、后血白细胞、超敏C反应蛋白(hs-CRP)水平,分别于术前、术后1d取患者静脉血,离心后取上层血清进行检测,血白细胞、hs-CRP采用ELISA法检测;(2)记录患者手术时间、术中出血量、术后住院时间,术后随访时间为停药后12个月,记录患者术后3个月、6个月、12个月时的复发和妊娠情况。

2 结果
2.1 两组手术相关指标比较 两组手术时间、术后住院时间比较差异均无统计学意义(P>0.05),而电切组术中出血量明显少于刮宫组,差异有统计学意义(P<0.05),见表1。

表1 两组手术相关指标比较
2.2 两组炎性应激反应比较 两组患者术前血白细胞、hs-CRP水平比较差异均无统计学意义(P>0.05)。术后电切组血白细胞、hs-CRP水平明显低于刮宫组,比较差异均有统计学意义(P<0.05),见表2。
2.3 两组手术并发症比较 电切组术后发生宫腔粘连1例,感染1例,阴道出血1例,发生率为5.45%。刮宫组发生宫腔粘连2例,感染2例,子宫穿孔1例,阴道流血3例,发生率为15.09%,电切组并发症发生率低于刮宫组,但两组比较差异无统计学意义(χ2=2.742,P=0.098)。

表2 两组手术前后IL-6、hs-CRP水平比较
2.4 两组复发和妊娠情况比较 两组术后3个月和6个月时复发情况比较差异无统计学意义(P>0.05),但术后12个月时电切组明显低于刮宫组,比较差异有统计学意义(P<0.05)。两组术后3个月和术后12个月时妊娠情况比较差异无统计学意义(P>0.05),但术后6个月时电切组明显高于刮宫组,比较差异有统计学意义(P<0.05)。见表3。
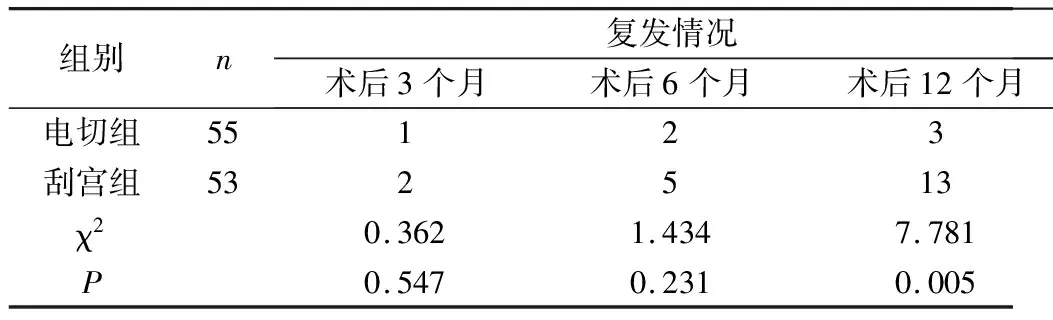
表3 两组复发和妊娠情况比较(n)
3 讨论
局部突入宫腔内的有蒂或无蒂的子宫内膜息肉会占据宫腔,缩小了宫腔容积,使宫腔内环境发生改变及子宫内膜易受性降低,并诱导局部雌激素的分泌,内膜的蜕膜化受到抑制,不利于受精卵的着床和存活[4]。即使是很小直径的EP占据输卵管口位置时,也有可能造成管口阻塞,从而对精子和受精卵的进出造成不利影响[5]。研究表明EP是患者不孕的主要影响因素之一,会影响胚胎种植和临床妊娠成功率,而随着不孕年限的延长,EP发生率也不断升高,不孕年限≤2年、2~5年、>5年者EP发生率比较差异有显著性,呈逐渐上升的趋势,因此对于不孕患者如发现有EP存在时应尽早、彻底治疗,以提高EP不孕患者的妊娠率[6]。
宫腔镜是宫内疾病、出血性疾病等疾病的重要辅助诊治设备,在妇科临床得到广泛应用,具有可直视下操作、创伤轻、恢复快、并发症少等优点,目前认为宫腔镜下子宫内膜息肉切除术是EP最主要的治疗手段,疗效确切,且手术风险相对较低[7],常用的有宫腔镜下电切术与刮宫术两种。宫腔镜下电切术是一种将电能转化为热效应破坏内膜病灶组织、切除局部病变部位的方法,作为一种新型腔内微创技术能准确定位病灶,继而使用电切环从息肉的基底部进行彻底切除,减少了息肉的复发,且术中对相邻内膜或组织均为明显影响,最大限度保护内膜的完整性及患者生育功能,研究表明该手术能推进至子宫浅肌层约2.5mm处,从而完整切除病灶组织,达到防止息肉再生、降低术后复发率的目的[8-9]。宫腔镜下刮宫术能够选择恰当的刮匙直视下将病变部位刮出,避免传统刮宫术盲视下操作的缺点,提高了操作的准确性,且简便、易行,对于具有丰富传统刮宫术经验的医师来说学习曲线短,具有较大的吸引力,但对于该法能否获得与宫腔镜下电切术相同的效果仍存在争议。诸多学者也对此进行了对比分析,胡英等[10]研究结果显示宫腔镜下电切术治疗EP不孕,与宫腔镜刮宫术相比,复发率和月经量显著较低、妊娠率显著较高,认为电切术疗效更具优势;而在谢吉蓉等[11]的研究中也显示宫腔下电切术对EP不孕患者妊娠结局更好,与刮宫术比较临床妊娠率更高,流产率、复发率、异位妊娠率更低,疗效更加显著。
本文结果显示两组在手术时间、术后住院时间方面比较差异均无统计学意义(P>0.05),但电切组术中出血量明显少于刮宫组,术后12个月时电切组复发情况明显低于刮宫组,术后6个月时电切组妊娠情况明显高于刮宫组,比较差异均具有统计学意义(P<0.05),与上述其研究基本一致。在并发症发生率方面,电切组低于刮宫组,但差异并未体现出显著性,究其原因可能与本研究纳入样本量较少有关,需要加大样本量来进行探讨研究。此外本文结果还发现术后电切组血白细胞、hs-CRP水平均明显低于刮宫组,比较差异均有统计学意义(P<0.05),提示电切术对患者应激炎症反应的影响更小,从而促进了患者的早期恢复。
综上所述,实施宫腔镜电切术治疗EP不孕,能减少术中出血量、降低复发率、提高妊娠率,并减轻患者术后应激炎症反应,改善患者预后,值得临床推广应用。
