小剂量阿司匹林对轻度妊娠期高血压患者凝血功能、血管内皮功能及妊娠结局的影响
2020-02-19常丽花闫飞艳刘芳张美张亚萍
常丽花,闫飞艳,刘芳,张美,张亚萍
妊娠期高血压为妊娠期常见并发症,以蛋白尿、高血压、水肿为主要临床表现。妊娠期高血压与胎盘早剥、胎儿发育缓慢、死胎、早产、羊水过少等不良妊娠结局有关[1]。妊娠期高血压的发病机制复杂,相关研究认为,其与血管内皮细胞受损、凝血功能异常及免疫系统等诸多因素密切相关[2]。阿司匹林已被证实在抑制血小板环氧合酶、减少血栓素A2合成方面效果显著,从而发挥扩张血管、降低血压的作用。现观察小剂量阿司匹林对轻度妊娠期高血压患者凝血功能、血管内皮功能和妊娠结局的影响,以进一步明确阿司匹林治疗妊娠期高血压的疗效及作用机制,为临床诊治提供参考,报道如下。
1 资料与方法
1.1 临床资料 收集2016年1月—2018年1月西安医学院第二附属医院产一科首次诊断为轻度妊娠期高血压患者160例, 以随机数字表法分为2组,各80例。临床表现: 观察组水肿30例,蛋白尿32例,持续性头晕、头痛、呕吐14例,抽搐9例;对照组水肿28例,蛋白尿29例,持续性头晕、头痛、呕吐15例,抽搐11例。观察组孕前至孕早期口服叶酸68例,孕期服用过其他药物18例;对照组孕前至孕早期口服叶酸71例,孕期服用过其他药物16例。2组患者及其家族均无畸形儿生育史。2组孕妇年龄、BMI、孕次等临床资料比较差异均无统计学意义(P>0.05),具有可比性,见表1。本研究经医院伦理委员会批准,患者及家属知情同意并签署知情同意书。
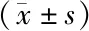
表1 2组孕妇一般资料比较
1.2 选择标准 (1)纳入标准:①均经超声、血尿人绒毛膜促性腺激素检查确诊为妊娠;②静坐15 min测量收缩压≥140 mmHg、舒张压≥90 mmHg;③无高血压疾病史。(2)排除标准:①既往有慢性病史者;②合并有胎位异常、妊娠期糖尿病等其他妊娠并发症者;③合并自身免疫系统疾病者;④近3个月应用影响凝血功能的药物,如肝素、碳酸钙、硫酸镁等;⑤病历资料不完整、依从性差及失访者。
1.3 治疗方法 2组均按妊高征常规方案治疗。观察组另予小剂量阿司匹林口服,孕13~16周开始以阿司匹林(德国拜耳集团)100 mg/d于餐后服用,1次/d,至孕37周停止。对照组另予安慰剂口服,使用方法、剂量及疗程均与观察组相同。疗程开始后15 d复查血常规,之后每月复查1次血常规,服药期间严密监测患者是否存在恶心、呕吐、胃部烧灼感等消化道症状,是否存在泌尿生殖器出血、瘀斑、皮肤出血点等出血倾向。
1.4 观测指标与方法 (1)于治疗前后测量2组收缩压及舒张压;(2)治疗前及疗程结束后清晨采集孕妇空腹肘静脉血5 ml,离心取上层液于-70℃冰箱待检测。采用ACL TOP700凝血分析仪(美国实验仪器公司)检测凝血酶原时间(PT)、纤维蛋白原(Fib)、D-二聚体(D-D);(3)上述血清采用放射免疫法测定血清内皮素1(ET-1)、一氧化氮(NO)并计算ET-1/NO比值;(4)观察和记录2组患者妊娠结局。
2 结 果
2.1 2组治疗前后血压比较 治疗前2组收缩压和舒张压比较差异无统计学意义(P>0.05),治疗后2组收缩压和舒张压均降低,且观察组低于对照组,差异均有统计学意义(P<0.05),见表2。

表2 2组治疗前后血压比较
2.2 2组治疗前后凝血功能比较 治疗前2组各凝血功能指标比较差异均无统计学意义(P>0.05);观察组各凝血功能指标治疗前后比较差异均有统计学意义(P<0.05),对照组治疗前后除PT、血小板聚集率外,其他指标比较差异均有统计学意义(P<0.05)。治疗后观察组PT值高于对照组,Fib、D-D、血小板聚集率均低于对照组,差异有统计学意义(P<0.05),但组间血小板计数比较差异无统计学意义(P>0.05),见表3。
2.3 2组治疗前后血管内皮功能比较 治疗前2组各项血管内皮功能指标比较差异均无统计学意义(P>0.05);治疗后,2组ET-1、ET-1/NO均降低、NO均升高,且观察组降低/升高幅度大于对照组(P均<0.05),见表4。
2.4 2组妊娠结局比较 观察组不良妊娠结局发生率为38.8%,低于对照组的48.8%,但差异无统计学意义(P>0.05),见表5。
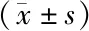
表4 2组治疗前后血管内皮功能指标水平比较
3 讨 论
妊娠期高血压为妊娠期常见疾病之一,好发于妊娠后5个月,患者出现管腔变窄、小动脉痉挛及血管内皮损伤等变化,进而在凝血因子的作用下机体凝血功能异常增强、抗凝系统减弱,临床表现为高血压、水肿及蛋白尿等。妊娠期高血压的治疗以解痉降压为主,硫酸镁为常用药物,但研究显示其有效浓度接近中毒剂量,因此机体镁中毒风险较大,且硫酸镁的解痉作用可能增大胎儿宫内窘迫的风险[3]。阿司匹林为治疗心血管疾病的常用药,研究证实,阿司匹林可以抑制血小板环氧化酶活性和血栓素A2的生成,从而发挥抗凝、扩张血管和降压的作用[4]。
研究显示,小剂量阿司匹林对预防子痫前期、改善不良妊娠结局具有显著效果[5],与本结果相符,观察组不良妊娠结局发生率为38.8%,对照组为48.8%。但对于阿司匹林的应用剂量(40~160 mg/d)方面相关研究差异较大。根据姚硕等[6]的Meta分析显示,妊娠期前16周应用阿司匹林效果更为显著,可能与滋养细胞转化为子宫螺旋小动脉的过程紊乱主要发生在妊娠16~20周有关。但妊娠期前12周为致畸的高风险时期[7],因此本研究在13~16周开始服药,剂量为100 mg/d。结果显示,观察组治疗后收缩压和舒张压水平均较对照组更低,说明该时间段口服此剂量的阿司匹林在降低血压方面效果显著。
妊娠期高血压患者血液常处于高凝状态,PT是检查机体外源性凝血系统功能有无障碍的过筛试验,也是临床抗凝治疗的重要监测指标[8],其值越低说明机体凝血功能越强,Fib可以促进血小板聚集、增加血液黏滞性;D-D为机体交联纤维蛋白的特异性降解产物[9],因此Fib和D-D水平的增高可在一定程度上反映机体凝血功能和纤溶系统功能,从2组患者凝血功能指标来看,治疗后观察组PT高于对照组,Fib、D-D均低于对照组,说明小剂量阿司匹林可改善妊娠期高血压患者的机体高凝状态,其作用原理为阿司匹林通过与环氧化酶中的COX-1活性部位多肽链530位丝氨酸残基的羟基发生不可逆的乙酰化,使COX失活,继而阻断了血栓素A2生成的途径,从而抑制血小板聚集。治疗后观察组血小板聚集率均数为73.4%,对照组均数为84.2%,组间比较差异具有统计学意义,且对照组患者血小板聚集率超过正常参考范围。在子痫前期的相关研究中,有学者提出“阿司匹林抵抗”的概念。Truong等[10]研究发现,患者服用不同剂量的阿司匹林均可能出现抵抗,约30%妊娠患者服用81 mg/d阿司匹林时出现抵抗,约20%妊娠患者服用121 mg/d阿司匹林时出现抵抗,提示口服阿司匹林患者应定期行血小板功能检测,以评估服药效果,及时调整剂量。
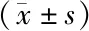
表3 2组治疗前后凝血功能指标水平比较

表5 2组妊娠结局比较 [例(%)]
ET-1和NO均由内皮细胞产生,ET-1是机体于病理状态下产生的内源性损伤因子,具有强烈的血管收缩作用[11-13],常与血管损伤相关疾病有密切关系,可以通过产生代谢产物A2、促进钙离子库释放钙离子导致钙超载[14-16]、增加自由基产生引起细胞坏死和水肿等多种机制引起血管收缩。NO为一种内皮依赖性舒张因子,具有保持血管内皮功能和调节血压等功能,其生物利用度的降低是导致内皮功能障碍的重要原因[17-18]。本结果显示,治疗后观察组NO水平较对照组更高,而ET-1较对照组低,提示小剂量阿司匹林可以发挥较好的血管内皮保护作用。可能的机制是:(1)阿司匹林可以呈浓度依赖性的下调内皮素表达,从而改善内皮功能障碍、减少局部缺血的发生;(2)阿司匹林能够抑制血管内皮细胞增殖。与部分学者研究一致,胡春华等[19]研究显示,阿司匹林能显著对抗内皮功能不全,Van Oostwaard等[20]研究发现,阿司匹林可以通过上调p53蛋白发挥抑制其过度增殖的作用;(3)阿司匹林具有抗过氧化物损伤和减少氧自由基等作用。综合本次研究结果和现有文献,阿司匹林作用于内皮血管功能的机制尚未完全明确,但推测阿司匹林作用于内皮细胞产生的细胞因子及其他炎性因子的方式是其发挥作用的关键。
利益冲突:所有作者声明无利益冲突
作者贡献声明
常丽花:设计研究方案,实施研究过程,论文撰写;闫飞艳:提出研究思路,分析试验数据,论文审核;刘芳:实施研究过程,资料搜集整理,论文修改;张美:进行统计学分析; 张亚萍:课题设计,论文撰写
