“共享经济”对“罗湖模式”的成效分析
2020-01-01夏俊杰赵志广孙喜琢宫芳芳侯万里甘勇王超卢祖洵
夏俊杰,赵志广,孙喜琢,宫芳芳,侯万里,甘勇,王超,卢祖洵
党的十九大报告指出,要将“共享经济”作为新的发展理念,为社会发展提供新的引擎。随着“互联网+”网络时代的到来,“共享经济”正以其革命性的力量颠覆传统的经济模式。目前,“共享经济”广泛应用于能源、交通、服务、网络新媒体等领域[1-4],但在医疗卫生服务领域的相关实践与探索不多[5],运用“共享经济”理论评价我国当前分级医疗体系相关政策和措施的成效尚属空白。医联体是分级医疗模式最直接的表现形式,对推动我国分级医疗体系的建设发挥了关键作用[6-7]。在充分考虑目前分级医疗模式中探索与实践的代表性,本研究选取“罗湖模式”——以紧密型医联体为典型案例对我国分级医疗体系的实施现状与发展情况进行深入剖析,全面分析其成效,运用“共享经济”理论,甄别出对实施成效起关键作用的“共享经济”元素,从而为开拓构建分级医疗体系提供新思路。
1 深圳市“罗湖模式”简介
1.1 “罗湖模式”的组织架构
2015年8月,深圳市罗湖区开始探索以医疗保险制度改革为核心的医疗卫生服务体系综合改革模式。经过三年多的探索与实践,已形成较为有影响力的“罗湖模式”[8]。通过成立罗湖医院集团,实施“总额管理、结余留用”的医保基金管理方式,以医疗集团为平台,构建居民健康和医保费用双“守门人”制度,贯彻落实新时代党的卫生健康工作方针,推动罗湖区卫生健康事业发展从以“治病为中心”向以“健康为中心”转变、从以“医院为中心”向以“基层为重点”转变。
“罗湖模式”是一种以“基层为重点”、以“健康为中心”的新型协同医疗模式,通过成立罗湖医院集团,将罗湖区所辖公立医疗机构,包括罗湖区人民医院、罗湖区中医院、罗湖区妇幼保健院、罗湖区康复医院、罗湖区医养融合老年病医院和48家社区健康服务中心组建成一个法人机构。整合后组建了12个资源共享中心(医学检验、放射影像、消毒供应、社康管理、健康管理、物流配送、急诊急救、妇产、超声、骨伤、口腔医学、小儿神经康复)和成立了6个管理中心(人力资源、财务、质控、社康管理、科教管理、综合管理),这一重要举措优化了资源配置,避免了重复建设,实现了资源共享,提高了医疗服务体系运行效率。罗湖医改的目标就是让居民“少生病、少住院、少负担、看好病”。
1.2 “罗湖模式”的改革措施
罗湖医改的具体改革措施主要包括:一是整合资源实现医院集团一体化,提高了工作效率。政府适当提高对罗湖医疗卫生服务体系的财政投入,提高医务人员的薪资,减少集团内医院的创收意识,让居民不再感觉“看病贵”。二是推行以健康效果为导向的医保支付方式改革,提出医保经费“总额包干、节余奖励”,加速罗湖医院集团采取各种措施控制医药费用。三是全面提升罗湖医院集团各医院的医疗服务水平和质量,让居民在集团内所属医院均能够获得较好的医疗服务,尽量让辖区内的患者就诊不出罗湖。四是加大政府卫生投入,做实做强社区健康服务中心,落实家庭医生服务工作,提高居民社区首诊率。让居民大部分的常见病可以在社康中心诊治,有序实现分级诊疗。五是建立适应居民需要的基层公共卫生服务体系,广泛开展预防为主的防控措施,譬如,为辖区内老年人家庭安装扶手防跌倒工程、为老年人免费接种肺炎和流感疫苗等举措,切实加强居民健康管理,全面推进居民健康素养和各项健康指标的提升。六是探索构建现代信息化系统,譬如,自主研发健康罗湖APP,探索“互联网+”双向转诊服务,实现“互联网+”社区药学服务,统一集团内医院与社康中心用药目录,针对集团内各医疗机构出现的药品急短缺情况,由集团24小时调剂到患者手中,满足辖区居民用药需求,保障各项医疗卫生工作保持高效率运转。
2 “罗湖模式”的成效
罗湖医改实施已有三年,通过实施医疗、预防、保健一体化管理模式,推进分级诊疗制度建设,推动医疗卫生资源下沉,切实解决居民“看病难、看病贵”问题,呈现居民、医疗卫生机构、政府和社会多方互利共赢的良好态势,已取得初步成效[9]。
2.1 诊疗量稳步增长,双向转诊初步显现
罗湖医院集团总诊疗量稳步增长,与2016年相比,集团总诊疗人次数2017年增长了7.8%,2018年增长了5.3%。集团内医院的诊疗人次数逐年下降,而下属社康中心的诊疗量呈现大幅增长。罗湖集团医院与社区的双向转诊取得显著进展。集团内医院与社康中心的上转、下转人次均取得显著增长。出院病人中下转社区者2017年增幅66.7%,2018年增幅达25 320%。门诊中静脉输液的情况也出现明显的下降。住院病人的平均住院日已由2016年的8.69天显著下降至2018年的7.76天。见表1。
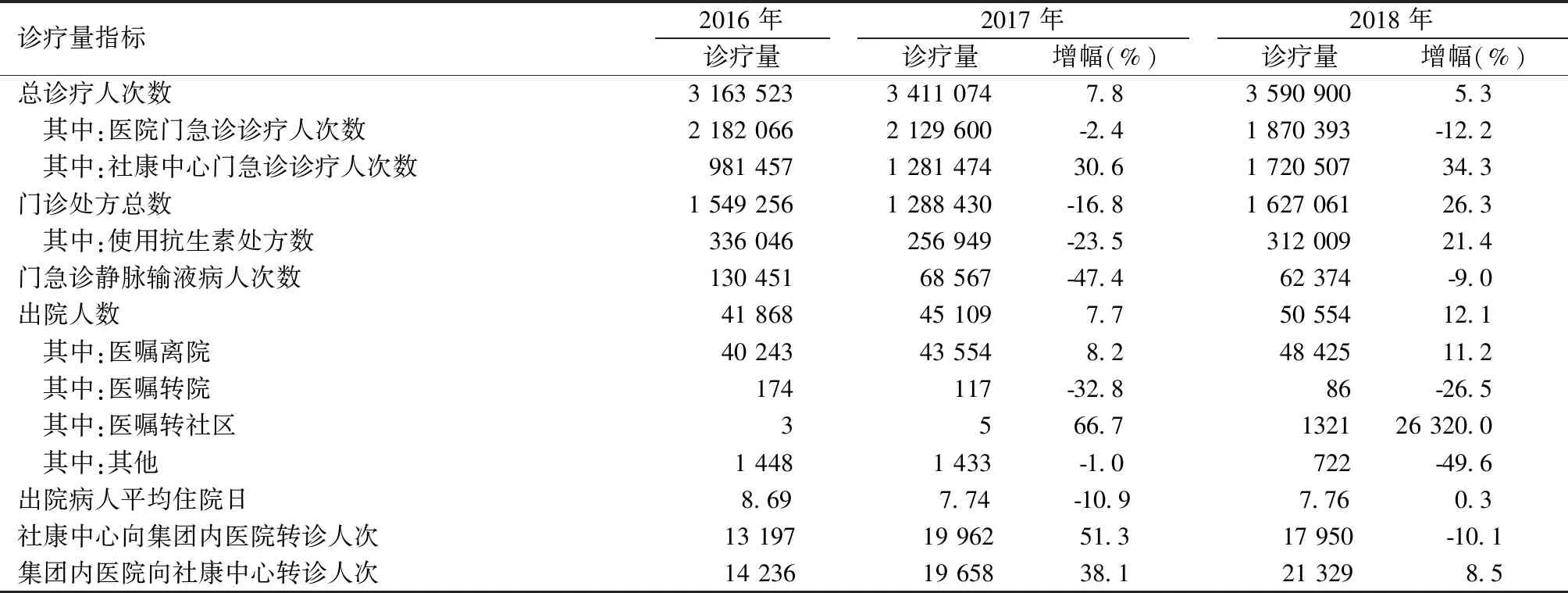
表1 2016—2018年罗湖医院集团诊疗量变化情况
2.2 政府卫生投入逐年增加,医疗机构收入稳步增长
罗湖医院集团政府卫生投入逐年增加,由2016年的45 088万元增长至2018年的97 392万元。罗湖医院集团医疗收入稳步增长,医疗收入的增幅(2017年增长11.2%)要低于总收入的增幅(总收入2017年增幅31.0%),医疗收入中住院收入的增幅(2017年增长9.4%)又低于门诊收入的增幅(2017年增长12.0%)。卫生材料和药品收入均出现下降趋势。药占比出现下降趋势,从2016年的24.34%下降至2018年的17.21%。见表2。
2.3 医保支付方式改革初现成效
2017年罗湖医院集团就诊患者的人均住院费用均出现下降,医保患者的人均住院费用降幅要高于自费患者(2017年医保患者人均住院费用下降9.0%,自费患者人均住院费用下降4.7%)。对于医保住院患者,2017年医保支付的住院总费用为17 939.4万元,要高于2016年的17 463.5万元,而2017年个人自付的住院总费用为2 739.2万元,与2016年2 869.2万元相比还略有降低。2018年上述指标出现反弹,这与罗湖医院集团整体医疗实力提升,集团内病人向外流向减少,病种发生变化相关。此外,这也可能与深圳市医保局新出台的许多惠民政策有关。罗湖医改的主要措施之一便是通过提升集团内医疗技术水平和服务质量,通过减少集团内病人的流向来实现医保控费的目标,但上述指标的反弹也是医保控费过程中比较符合实际的情况。见表3。
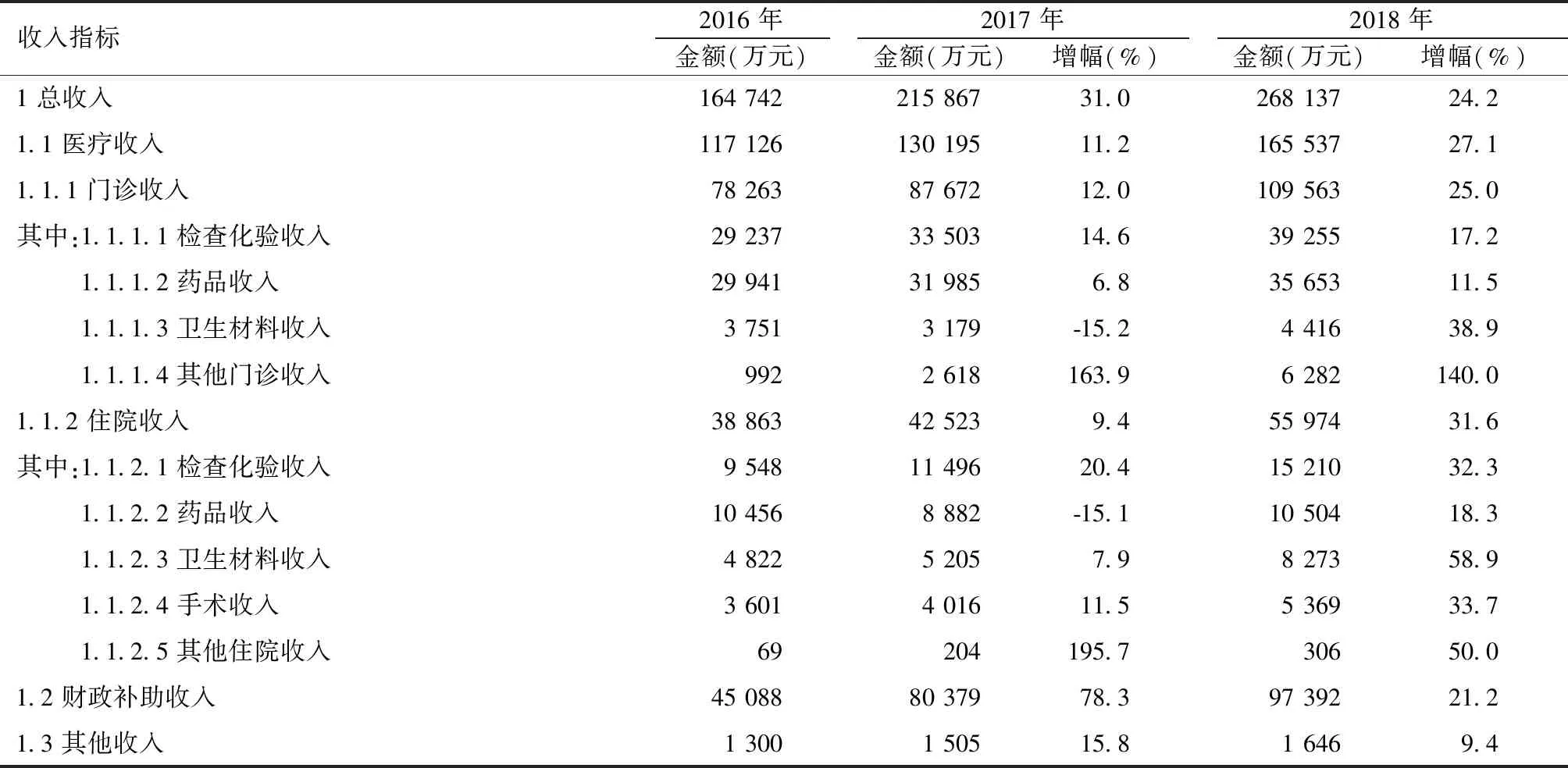
表2 2016—2018年罗湖医院集团收入变化情况

表3 2016—2018年罗湖医院集团就诊患者医保费用报销情况
2.4 公共卫生服务不断深化
罗湖医院集团下属社康中心对各项国家基本公共卫生服务的提供情况均有显著增长。其中2017年传染病报告(增幅399.4%)、卫生监督协管(增幅219.6%)、肺结核患者健康管理(增幅71.2%)等项目增长较快,2018年卫生监督协管(增幅164.4%)、0~6岁儿童健康管理人数(增幅105.6%)和传染病报告例数(增幅59.9%)增长最快。见表4。
2.5 居民满意度水平显著提高
2017年7月,深圳市疾病预防控制中心在全市社区卫生服务机构随机抽取2 160名前来就诊的社区居民进行满意度问卷调查,将罗湖区278名社区居民的调查结果与其他9个区调查的1 882名居民进行比较,调查结果显示,罗湖区就诊社区居民在就医便捷性、等候时间、就医环境、医务人员服务态度、对病人尊重程度、对病情的解释交流和医疗机构设施配备齐全等各方面的满意率均显著高于其他区的就诊居民。见表5。

表4 2016—2018年罗湖医院集团下属社康中心基本公共卫生服务量统计
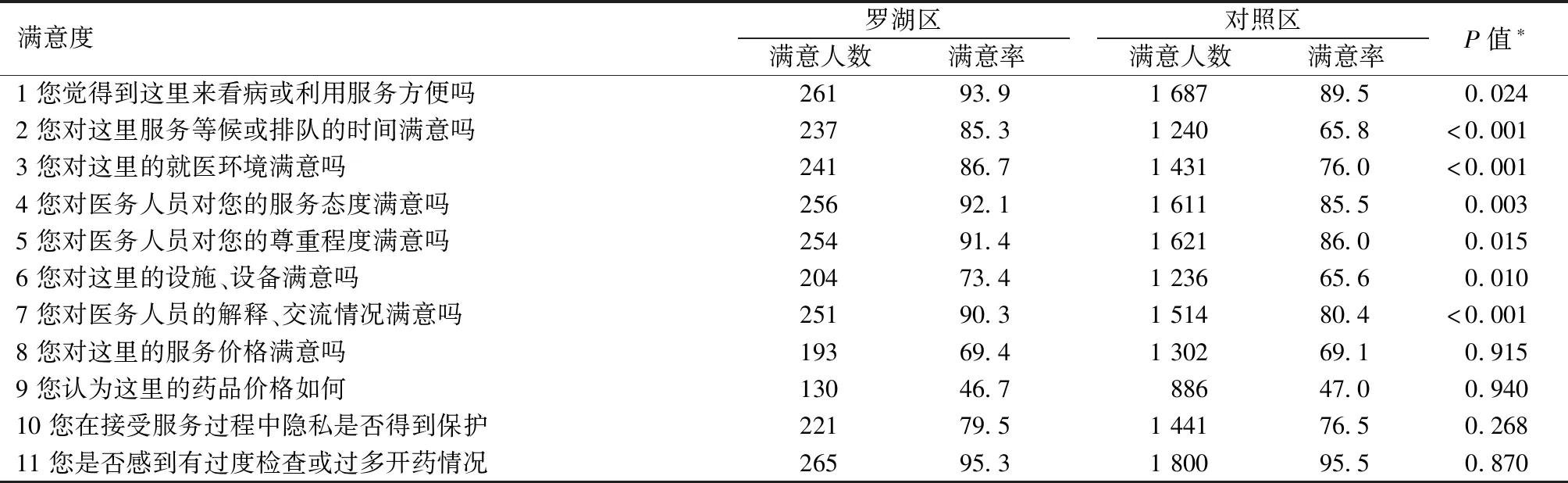
表5 罗湖区社康中心就诊居民的满意度分析 n,%
注:*为卡方检验
3 “共享经济理论”对“罗湖模式”的成效分析
3.1 “罗湖模式”的创新实践为我国医疗服务体系建设提供了借鉴和参考
“共享经济”政策有利于“罗湖模式”的创新与扩散。在“共享经济”理论下,罗湖医院集团整合全区医疗机构资源,合并了资源“同类项”,盘活了集团内资源存量,提升了医疗服务体系的运行效率,显著降低了人力成本,政府卫生投入产出比得到优化。体现了“共享经济”理论在城市医疗卫生体制改革中的关键作用。从“罗湖模式”的成功经验中挖掘“共享经济”的元素,为调整我国分级医疗相关政策和措施可提供指导和经验借鉴。
3.2 政策要素的兼容性显著推动了“罗湖模式”的创新与实践
近几年来,国家高度重视医联体建设。2015年9月,国务院办公厅下发《关于推进分级诊疗制度建设的指导意见》,明确提出了医联体建设对分级诊疗制度的保障和促进作用。2016年10月,《“健康中国2030”规划纲要》提出,“共建共享、全民健康”是建设“健康中国”的战略主题。此时,罗湖区开始推动服务理念从“以治病为中心”向“以健康为中心”转变,致力于打造“健康居民”、“健康城市”和“健康社会”[10]。2017年4月,国务院办公厅印发关于推进医疗联合体建设和发展的指导意见,指出到2020年,在总结试点经验的基础上,全面推进医联体建设,形成较为完善的医联体政策体系[11]。为顺应全国医疗卫生体制改革的潮流,深圳市罗湖区率先整合辖区公立医院,成立罗湖医院集团,标志罗湖医改步入一个崭新阶段。“罗湖模式”的创新与实践得益于医改理念与国家卫生政策高度契合,这不仅为居民提供了预防、治疗和保健为一体的全方位健康保障模式,也为“健康中国”建设积累了经验,这是其得以推广的前提和基础。
3.3 “互联网+医疗健康”的共享平台要素为“罗湖模式”高效运行提供了载体
以互联网为主体的共享平台是“共享经济”运行的核心载体。“罗湖模式”利用“互联网+”技术打造基于互联网的医疗共享平台,有效促进了集团内医疗资源的共建共享。自主研发健康罗湖APP,整合辖区居民近15年在集团内的诊疗数据,实现智慧门诊、慢病管理、签约与转诊等服务共享。开展了“互联网+”家庭医生签约服务,依托信息化手段,设计多样化的签约工具、签约场景和签约形式,提高了家庭医生签约服务的可及性与签约效率。优化了“互联网+”双向转诊服务,通过健康APP有效连通医院与社康中心之间的转诊环节,诊疗信息在集团内实现共享,接诊医生能够及时获得转诊患者的诊疗信息,确保医疗服务的安全性和准确性。实现了“互联网+”社区药学服务,统一集团内医院与社康中心用药目录,针对集团内各医疗机构出现的药品短缺情况,由集团24小时调剂到患者手中,满足辖区居民用药需求。可以看出,打造基于“互联网+”的医疗健康服务的重要举措,有效地实现了健康信息的上下贯通,保障了集团内各项医疗卫生工作保持高效运转。
3.4 共赢要素是推动“罗湖模式”发展的动力
共赢的收益机制(内驱力)是“共享经济”发展的动力。“罗湖模式”的成功在于通过医院、社康中心、医保机构、专业公共卫生机构的有效协同,实现了政府、医保、医疗机构、患者多方互惠。
3.4.1 医院与社康中心的协同通过“基层首诊、双向转诊、急慢分治、上下联动”分级诊疗服务体系,积极引导居民到基层医疗机构首诊,有效缓解了大医院“看病难”的现状;降低了医疗服务成本,节约了卫生资源。“罗湖模式”引导集团内医疗资源向基层流动,定期组织专家下基层,一方面,促进基层医疗机构服务能力的提升,承担更多的诊疗服务,增加了基层医疗机构的收入;另一方面,也为辖区居民就医提供了便利,提升了居民的满意度和信任度。
3.4.2 医院与医保部门协同“总额预付、结余留用”是罗湖模式医保支付的创新。这种支付方式极大程度地激发了集团内医疗机构健康产出的积极性,促使医疗机构从保疾病转向保健康,促使医保、医患和医疗机构的利益和目标趋同。在这种支付方式下,罗湖医院集团为获取“结余奖励”,必须不断提高医务人员的技术水平和服务质量。一方面,尽可能地通过自身能力准确判断疾病情况,减少不必要的检查和大处方,避免过度医疗浪费医疗费用;另一方面,通过医务人员良好的服务质量和服务态度吸引患者能在集团内就诊,以避免签约居民患病后直接到市级大医院就诊,从而有效地控制其医疗费用。
3.4.3 医院与专业公共卫生机构的协同罗湖医院集团与罗湖区疾控中心、罗湖区慢病院进行协作。罗湖疾控中心和慢病院专业工作人员到罗湖医院集团下属社康中心驻点工作,有效促进了公共卫生专业机构和医院集团、社康中心、社区居民的沟通联系,实现了疾病防治工作重心下沉、关口前移,并取得了一定成效。譬如,社康中心传染病报告数量较同期上升,食源性疾病填报和可疑饮食史填写质量提升,艾滋病疫情出现拐点,发病率下降,流感和肺炎疫苗接种效果显著,发病率和住院率下降;公共卫生专业人员素质能力明显加强。可见,共赢是推动“罗湖模式”的重要内驱力。
总之,“罗湖模式”的创新与扩散在于与国家卫生政策方针相吻合,以“互联网+”技术的发展为契机,以实现共赢为内在驱动力。从“罗湖模式”的实施成效中甄别出了一些“共享经济”元素(政策要素、共享平台要素、收益要素),这为其在其他地区的推广与实践提供了新思路。在探索与构建我国分级医疗体系的建设进程中,应注重运用“共享经济”理论,甄别现有分级医疗政策和措施中起关键作用的“共享经济”元素,这可为调整策略和措施提供指导和经验借鉴。
