全产程分娩镇痛在足月妊娠分娩中的应用及对产妇和新生儿的影响
2019-11-12郑彩虹
郑彩虹,程 梅
(杭州市妇产科医院 麻醉科,浙江 杭州 310008)
分娩过程中,子宫收缩及胎儿经过产道牵引所产生的剧烈疼痛会使产妇紧张、焦虑,严重的可能会导致产妇因为无法准确用力而大大延长第二产程,增加胎儿发生宫内缺氧、呼吸窘迫等不良事件的发生[1-2]。随着围生学和麻醉学的迅速发展,分娩镇痛由于其具有操作方便、起效迅速等优势被迅速应用,并得到了大家的认可。但对于分娩镇痛时间的选择目前尚存在争议[3]。有研究认为,在第二产程(子宫口全开后)停止硬膜外分娩镇痛,能有效减少麻醉药物对第二产程中产妇屏气用力的影响,减少器械助产率[4]。但部分研究也指出,在第一产程结束后停止分娩镇痛,使产妇在分娩时仍然痛苦,可能会降低产妇分娩信心,不利于自然分娩[5]。尤其是随着新产程的不断推广应用,对于是否有必要进行全产程镇痛成为孕妇和医务人员共同关心的问题[6]。本研究对我院120例足月妊娠分娩产妇的临床资料进行回顾性分析,对比了全产程与第一产程分娩镇痛的效果以及对新生儿的影响,希望为临床提供依据。
1 资料与方法
1.1 一般资料 回顾2017年10—2018年9月我院120例足月妊娠分娩产妇的临床资料,按照分娩镇痛时间的不同将其分成全产程镇痛组与第一产程镇痛组。纳入标准:单胎初产妇、足月妊娠,胎位为头位,无严重的内科合并症以及剖宫产指征,已签署椎管内分娩镇痛知情同意书。排除标准:伴有严重的肝、肾等器官功能障碍者,有硬膜外麻醉禁忌症者,入院时宫口开口>3 cm者,明确既往药物过敏史者。其中全产程镇痛组72例,年龄21~39岁、平均28.3±3.2岁,孕周37~41周、平均39.4±1.2周,美国麻醉医师协会( ASA) 分级:Ⅰ级46例、Ⅱ级26例。第一产程镇痛组共48例,年龄20~39岁、平均28.6±3.1岁,孕周37~41周,平均39.5±1.3周,ASA 分级:Ⅰ级30例、Ⅱ级18例。两组产妇的年龄、孕周以及ASA分级等一般资料差异无统计学意义(P>0.05)。
1.2 分娩方法
1.2.1 全产程分娩镇痛 进入产房后进行常规心电图、胎心监护、开放上肢静脉并输注乳酸林格氏液。在子宫规律收缩,宫口开口大小<3 cm时进行分娩镇痛。取左侧卧位,与第二、三腰椎椎间隙行硬膜外麻醉,硬膜外注射浓度0.1%的罗哌卡因和2 μg/mL的芬太尼注射液混合液10~15 mL,30 min后连接硬膜外镇痛泵,背景剂量为 6 mL/h,产妇可以根据自身产痛程度按压镇痛泵自控键追加镇痛药,锁定时间为15 min。产妇分娩结束后停止镇痛。
1.2.2 第一产程镇痛 在产妇子宫规律收缩,宫口开口小于3 cm时进行分娩镇痛,在第一产程末(宫口开口大小>10 cm)时停止使用镇痛泵。全产程密切观察产妇情况,根据宫缩情况、产程进展及胎心变化酌情使用宫缩剂。
1.3 观察指标
1.3.1 疼痛程度 采用视觉模拟量表(VAS)在镇痛前即刻、镇痛后30 min、宫口开全、第二产程屏气用力时、胎头娩出时对两组产妇的疼痛程度进行评价,0分表示无痛,10分表示严重疼痛。
1.3.2 分娩和新生儿情况 观察两组产妇的第一、第二产程时间,观察两组产妇的分娩方式:自然分娩、阴道助产或中转剖宫产,记录新生儿出生后1、5 min 的Apgar 评分、宫内窘迫率。
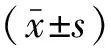
2 结果
2.1 VAS评分 两组产妇在镇痛前即刻、镇痛后30 min、宫口开全时的VAS评分比较无显著差异(P>0.05),但在第二产程屏气用力时、胎头娩出时全产程镇痛组产妇VAS评分明显低于第一产程镇痛组,差异具有统计学意义(P<0.05)。见表1。
2.2 产程时间及分娩方式 两组产妇的第一产程时间比较差异无统计学意义(P>0.05),全产程镇痛组第二产程的时间长于第一产程镇痛组,差异具有统计学意义(P<0.05)。两组产妇的分娩方式比较无显著差异(P>0.05),见表2。
2.3 产妇和新生儿情况 两组产妇产时发热、产后出血量、新生儿出生后1、5 min 的Apgar 评分以及宫内窘迫率比较,差异均无统计学意义(P>0.05),见表3。

表1 两组产妇在生产过程中的VAS评分比较分)

表2 产妇的第一、第二产程时间以及分娩方式
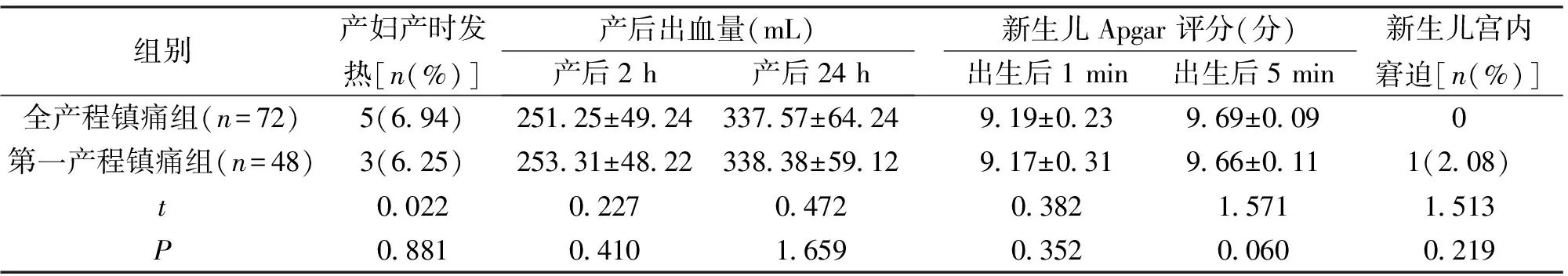
表3 产妇和新生儿情况
3 讨论
分娩疼痛时间持续较长,且随着子宫收缩间隔时间缩短,疼痛程度会不断增加,在不良情绪和疼痛的刺激下,产妇易出现强烈的应激反应,促进肾上腺素、儿茶酚胺等激素水平的分泌,造成子宫出现不协调性收缩,延缓了产程进展[7];另外,产妇在剧烈疼痛时屏气或呻吟,可能会造成产妇和胎儿的缺氧,引起胎儿宫内窘迫[8]。随着产妇对分娩要求的提高,产科临床不仅要保证母婴在围生期的安全,还要尽力减轻产妇的痛苦[9]。合理的无痛分娩对减轻产妇应激反应、降低胎儿窘迫发生率具有重要的意义。
随着临床用药观念的改变,产妇以及新生儿的安全越来越受到重视,生产过程中的分娩镇痛时间选择仍是产科医学和麻醉学中的争议问题[10]。本研究对比了全产程镇痛与第一产程镇痛的分娩情况,结果发现,全产程镇痛组产妇在镇痛前即刻以及第一产程的VAS评分与第一产程镇痛组的比较无统计学意义,而在第二产程的VAS评分明显的低于第一产程镇痛组。提示,全产程镇痛组能显著缓解产妇在第二产程的疼痛程度。另外,全产程镇痛组产妇的第二产程时间明显的长于第一产程镇痛组,但两组产妇的分娩方式、产时发热、产后出血量、新生儿出生后1、5 min 的Apgar 评分以及宫内窘迫率比较无显著的差异。提示,全产程分娩镇痛在缓解疼痛的同时,并未对母婴结局造成影响,安全性好。
分娩镇痛易对产妇的宫缩产生影响,在第二产程持续镇痛在一定程度上延长了第二产程的时间[11]。但第一产程中的镇痛效果保存了产妇的体力,确保了分娩的进行,分娩镇痛并未增加阴道助产率和中转剖宫产率,因此,也并不会增加产后出血量[12]。部分产妇在使用镇痛药物后会出现发热情况,但对于其具体的机制尚不十分明确,多数研究认为,麻醉平面以下的区域血管扩张,麻醉平面以上的区域血管代偿性收缩,导致散热减少使产妇出现发热。产时发热会引起胎儿心动过速,导致宫内窘迫。但全产程镇痛的镇痛药物使用量处于极低范围,并不足以增加产妇发热发生几率,也不会导致胎儿呼吸抑制及其他不良影响。相反,全产程镇痛缓解了产妇紧张、焦虑的不良情绪,缓解了疼痛,增强了其自然分娩的信心,降低了产妇的应激反应,有利于维持子宫胎盘血流和母婴内环境的稳定,因此对降低新生儿呼吸窘迫以及窒息等不良事件的发生率具有重要的意义[13-14]。Heesen等[15]的研究也认为,全产程镇痛在满足了产妇镇痛需求的基础上,将运动与感觉分离,减少了运动阻滞对下肢控制能力的影响,有利于自然分娩。这与本研究的结果是基本一致的。
综上所述,全产程镇痛有效的缓解了产妇在第二产程的疼痛程度,且并未明显改变产妇分娩方式和新生儿结局,安全性高,值得在临床进行广泛的推广。
