长期家庭氧疗对慢性阻塞性肺疾病合并慢性呼吸衰竭患者生活质量的影响研究
2019-08-30王胜
王 胜
(成都市双流区第一人民医院,四川 成都 610200)
慢性阻塞性肺疾病(COPD)是一种以气流受限为主要特征的呼吸道常见疾病,在老年患者中较为多见,病死率逐年增加[1]。其病程长,且病情逐渐加重,后期可合并慢性呼吸衰竭等并发症,不仅影响患者的躯体功能,还严重影响患者的生活质量。长期家庭氧疗(LTOT)对COPD慢性呼吸衰竭患者可提高生活质量和生存率,对血流动力学、运动能力、肺生理和精神状态均会产生有益的影响[2]。随着技术及经济发展,家庭用便携式无创呼吸机已得到较好应用,与家庭内普通低流量吸氧一同属于LTOT范畴。本文随访观察我院COPD合并慢性呼吸衰竭并好转出院患者,比较LTOT对COPD合并慢性呼衰患者生活质量的影响,现报道如下。
1 资料与方法
1.1 一般资料2013年1月1日至2016年1月1日我院住院治疗的81例COPD患者。均为长期本地居住患者。出院时均通过肺功能、血气分析检查等确诊为COPD合并慢性呼吸衰竭,符合中华医学会呼吸病分会发布的《慢性阻塞性肺疾病诊治指南》(2014年版)相关的诊断标准[3]。同时具有LTOT指征:①PaO2≤55 mmHg或SaO2≤88%,有或没有高碳酸血症;②PaO2<60 mmHg,或SaO2<89%[2]。排除标准:肺部恶性肿瘤、严重肺大疱、间质性肺纤维化、肺结核、慢性心力衰竭、慢性哮喘等;使用氧立得等自制氧装置;出院后仍吸烟者。其中,长期无创呼吸机治疗16例(A组),长期低流量吸氧38例(B组),未干预27例(C组)。三组基线资料比较,差异无统计学意义(P>0.05),具有可比性,见表1。
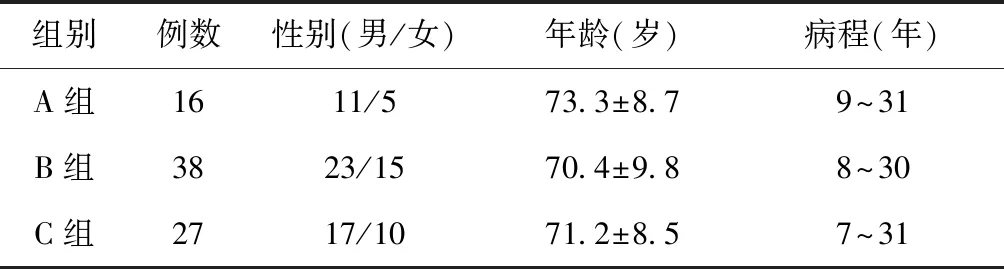
表1 三组基线资料比较
1.2 方法各组均接受祛痰、止咳平喘等常规治疗,A组无创呼吸机辅助呼吸,吸氧流量调至1~2 L/min,吸气压力(IPAP)范围在10~16 cmH2O,呼气压力(EPAP)在4~6 cmH2O,呼吸频率为12次/分,支持参数由患者据舒适度自行调节,白天为间断使用,夜间使用时间≥12 h;B组接受低流量吸氧治疗,应用压缩氧气瓶供氧,经双侧鼻导管给氧,氧流量为1~2 L/min,白天间断,夜间吸氧时间≥12 h,一昼夜总吸氧时间15小时以上。C组未进行任何方式氧疗处理。观察周期为2年。
1.3 评估指标比较各组治疗前后6分钟步行距离(6 MWD)[4]、改良英国医学研究学会呼吸困难量表(MMRC)[5]评分、生活质量评分。MMRC评分按照轻重程度依次计分为0~4分,共分为5个等级,分数越高表示患者呼吸困难的症状就越严重。生活质量评估方法采用圣·乔治呼吸问卷评分(SGRQ)[6],综合得分为0~100分,得分越低表明生活质量越好。随访期间的病死率、加重次数、住院次数及住院花费等。回访通过门诊复诊或电话随访完成。
1.4 统计学方法采用SPSS软件17.0统计软件处理数据。计量资料比较采用t检验;计数资料比较采用卡方检验或Fisher确切概率法。P<0.05为差异有统计学意义。
2 结果
2.1 各组死亡率比较A组死亡3例(18.8%),B组死亡9例(23.7%),C组死亡8例(29.6%)。C组死亡率高于A、B组,A组死亡率最低(χ2=2.367,P<0.05)。
2.2 三组存活患者随访情况比较三组治疗前6 MWD及MMRC评分比较,差异无统计学意义(P>0.05),治疗后,A、B组上述指标显著改善且均优于C组,A组优于B组(P<0.05)。见表2。

表2 三组存活患者随访情况比较
与治疗前比较,#P<0.05;与C组比较,*P<0.05,;与A组比较,$P<0.05
2.3 各组存活患者SGRQ评分比较三组治疗前SGRQ评分比较,差异无统计学意义(P>0.05),随访2年后,A、B组SGRQ评分优于C组,且A组优于B组(P<0.05)。见表3。

表3 各组SGRQ评分比较 (分)
与治疗前比较,#P<0.05;与C组比较,*P<0.01;与A组比较,$P<0.05
2.4 各组肺功能指标改善比较三组治疗前肺功能指标、氧合指数及二氧化碳分压比较,差异无统计学意义(P>0.05);治疗后,A、B组上述指标显著改善且均优于C组,A组优于B组(P<0.05)。见表4。
2.5 各组年均发作次数、住院次数、年住院花费比较在急性发作次数、住院次数及年医疗费支出方面,A、B组优于C组,A组优于B组(P<0.05)。见表5。
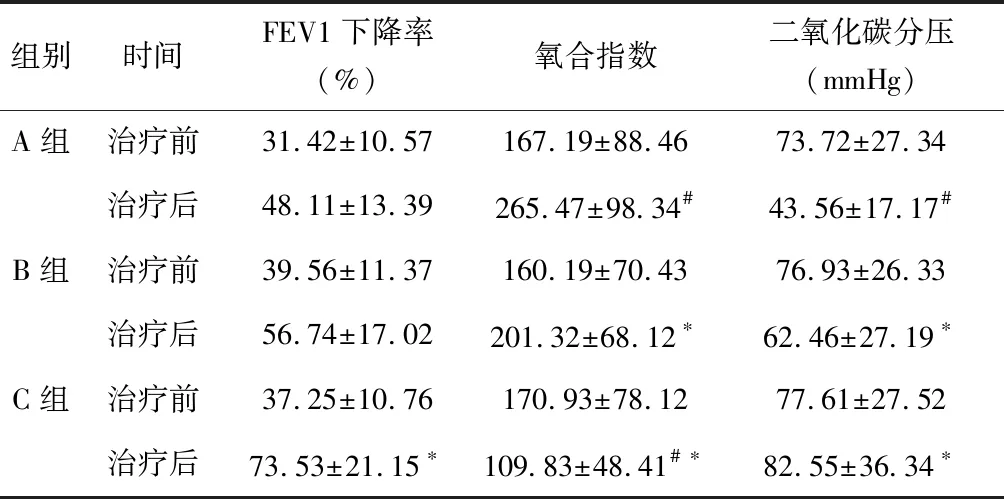
表4 各组肺功能指标改善比较
与治疗前比较,#P<0.05;与A组比较,*P<0.05

表5 各组年均发作次数、住院次数、年住院花费比较
与治疗前比较,#P<0.01;与C组比较,*P<0.01;与A组比较,$P<0.05
3 讨论
COPD 患者夜间睡眠期出现低氧血症,部分患者在出现呼吸衰竭之前夜间血氧含量已经达到呼吸衰竭标准,夜间低氧使患者心律失常及猝死发生率增加[7]。治疗的目的除了改善氧和,减少发作之外,有效地提高生活质量,进而减少患者自我负担,仍是主要的治疗方向[8,9]。目前认为COPD患者夜间低氧发生的机制可能与通气血流比例失调、呼吸肌疲劳及呼吸道阻力增加有关。导致呼吸中枢驱动能力及感受能力减退,对低氧及高碳酸血症的反应也随之降低,进一步以引起严重的低氧和二氧化碳排除障碍而致潴留。此类患者即使处于临床稳定期,仍伴发一定程度的高碳酸血症和低氧血症。此类患者常常急性期入院治疗,缓解后转为居家或进一步康复治疗,包括心理康复、心肺功能康复[9,10]。此时,以呼吸治疗为主的多学科、多方法干预成为主流方案[11]。近年来,院外的有效地心肺康复治疗对此类患者的预后具有重要作用[12]。在日常的管理中,LTOT及无创呼吸支持即扮演了重要角色。LTOT能增加动脉血氧含量,提高血氧浓度,增加机体氧输送量;改善心肺的工作效率,使组织可利用氧量明显增加;同时,降低无氧酵解、缓解呼吸困难、减轻呼吸肌疲劳,具有保护心、肺、肝、肾等重要脏器;促进代谢,以维持机体生命活动[13]。常规抗感染、解痉平喘等治疗是COPD急性期改善症状、控制病情的重要措施,LTOT则被认为是改善COPD预后、提高生活质量的重要措施。近年来研究以表明,无创通气在肺康复中起了重要的作用,可有效缓解慢阻肺患者的患者症状[14,15]。
本研究历时两年多的随访,结果分析显示:LTOT治疗后两组6 MWD及MMRC 评分均有所改善,评分显著优于对照组;但6 MWD及MMRC评分比较显示,无创呼吸机治疗组均明显优于低流量吸氧组;LTOT患者在治疗后SGRQ评分显著改善,优于对照组。结果表明:夜间氧疗可改善患者临床症状,但运用无创呼吸机可使疗效更为理想,患者生活质量可因夜间氧疗联合无创呼吸机而得到显著提高。结合作用机理及文献分析可知:长期氧疗可增加肺动脉氧含量,夜间吸氧通过改善肺血管的动力,减轻心脏负荷,改善睡眠质量,进一步改善临床症状[16]。同时,夜间氧疗可改善血流动力学和组织器官的低氧程度,减轻呼吸困难症状,提高运动耐力,因此患者6 MWD 及MMRC 评分均有所改善。通过氧疗,组织器官的缺氧得到改善,使呼吸困难得到减轻,活动范围增加,运动耐力提高,分梯度进行运动耐力的提高,进而提高生活质量,减少疾病的发作,降低病死率,与文献报道一致[17]。进一步可通过运动达到肺康复的作用,从而形成良性循环。本研究结果也表明,随访2年,治疗组采用LTOT,COPD急性加重次数明显减少,住院频率下降,日常生活质量及活动耐力均较治疗前明显改善,并且从一定程度上解除了患者及家属的恐惧心理,减轻了经济和精神负担,以无创呼吸机治疗组更趋明显,而对照组则不然。
综上所述,LTOT可改善COPD缓解期患者的生活质量。无创通气治疗与鼻导管给氧相比,可以提供更准确的氧浓度,对于COPD合并慢性呼吸衰竭的患者通过正确的心理疏导及规范指导后,耐受性可明显改善,避免了高碳酸血症的发生,减少了肺性脑病的发生。我国每年因COPD死亡达百万人之多,致残人数达500~1000万,而LTOT的使用率并不高,能正确有效使用的人数更低[18,19]。因此,这仍将是广大临床医务工作者需继续关注的方向。
