不同剂量抗菌药物对肝硬化消化道出血患者医院感染及再出血的影响分析
2019-08-15赵玉芹潘素荣王琮张芳刘宝珍
赵玉芹 潘素荣 王琮 张芳 刘宝珍
(1滨州市人民医院急诊科 山东 滨州 256610)
(2滨州市人民医院消化内科 山东 滨州 256610)
食管静脉曲张是肝硬化失代偿期的最常见的并发症之一,常可并发出血加重病情或直接导致死亡。肝硬化合并食管胃底静脉曲张破裂出血具有发病突然、出血量大、止血难度大、病死率高等特点,首次出血1周内的病死率为25%~50%[1],若失血量大可引起失血性休克,甚至进一步导致肝性脑病。在肝硬化患者的死亡原因中,细菌感染约占30%~50%。在住院治疗的肝硬化患者中约32%~34%会出现细菌感染,高于普通住院患者细菌感染的发生率约4~5倍,且上述感染在肝硬化伴有胃肠道出血的患者中的发生率更高[2]。预防使用抗菌药物,能使肝硬化伴有上消化道出血患者的治疗效果得到显著提高[3],本文针对预防性使用抗菌药物的剂量对肝硬化合并食管静脉曲张破裂出血(Esophageal variceal bleeding)患者医院感染及再出血的影响进行了观察和分析,现报道如下。
1.资料与方法
1.1 临床资料
选取2015年1月—2016年1月滨州市人民院收治的200例肝硬化合并EVB患者作为对象,其中男性114例,女性86例,年龄36~78岁,平均年龄(55.19±5.34)岁;纳入标准:(1)患者均曾出现呕血、黑便等上消化出血的临床表现,并入院后经胃镜检查均证实患有EVB;(2)经诊断均患有肝硬化。排除标准:入院时已发生其他部位例如肺部、腹部及泌尿系统感染者;出血前近2周内使用过相关抗菌药物者;因外伤、手术所致消化道出血及各种心脑血管意外等引起的急性应激性溃疡出血。在入院后分别对纳入患者进行肝功能Child-Pugh分级,将患者随机分为5组,每组各40例,分别给予不同剂量、种类的抗菌药物或不给予抗菌药物。5组患者在年龄、性别、肝硬化类型等方面均无统计学差异(P>0.05),见表1。所纳入的患者均在实验前签署知情同意书,方案经过我院医学伦理委员会审核并通过。
表1 5组患者一般资料分布比较 [n(%)]
1.2 方法
所有纳入患者在入院后均给予禁饮食、心电监护、根据患者的病情适当的吸氧并对症给予常规的消化道止血药物以及抑酸药物,例如血凝酶、奥曲肽和泮托拉唑、奥美拉唑等症治疗,同时对于失血过多的患者给予扩容、输血、纠正内环境的酸碱代谢失衡及电解质紊乱等抗休克治疗。A组患者入院时给予头孢哌酮/舒巴坦1.5g/次,3次/天进行治疗,在入院时给予B组患者头孢哌酮/舒巴坦3.0g/次,2次/天进行治疗;C组患者入院时给予左氧氟沙星,0.4g/次,1次/天进行治疗;D组患者入院时应用左氧氟沙星,0.5g/次,1次/天进行治疗,抗菌药物均持续应用7d;对于E组患者则入院时不应用抗菌药物治疗,如E组患者在住院期间出现感染症状,则根据药敏结果选用敏感的抗菌药物对其进行治疗。
1.3 观察指标
对上述5组患者的医院感染率、再出血率及住院病死率分别进行统计比较分析。医院感染定义为:入院48小时后发生的感染,按照由卫生部颁发的《医院感染诊断标准(试行)》的相关标准进行评判[4];再出血的判定标准为:出血症状得到控制72小时后新出现的呕血、黑便等症状,可伴有血红蛋白水平下降。
1.4 统计学分析
数据采用SPSS20.0统计软件进行统计学分析,计数资料采用百分比的形式表示,应用χ2检验,以P<0.05为差异有统计学意义。
2.结果
5组患者观察指标比较:A、B两组,C、D两组间的患者的医院感染率、再出血率、住院病死率的差异无统计学意义(P>0.05),A、B、C、D组医院感染率、再出血发生率均显著低于E组,差异具有统计学意义(P<0.05),见表2。
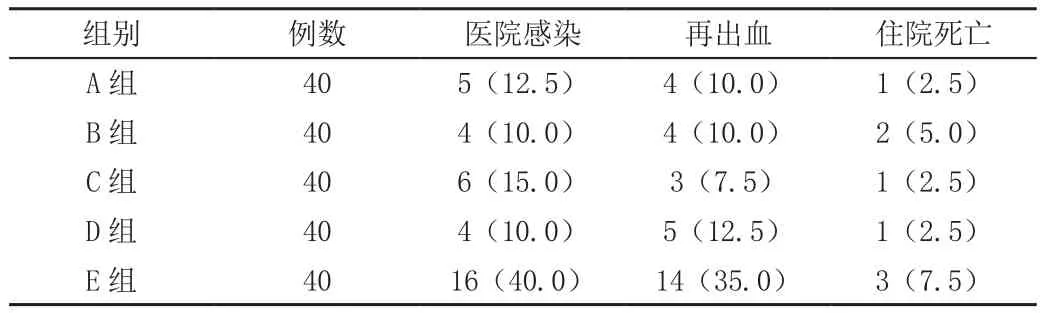
表2 5组患者住院院感染率、再出血率及住院病死率的比较 [n(%)]
3.讨论
肝硬化是经过肝脏慢性炎症、肝纤维化、假小叶生成及再生结节生成等病理阶段进展而来,其常见病因有乙型病毒性肝炎、酒精、寄生虫感染、胆汁淤积、代谢障碍、循环障碍等,调查显示肝硬化患者住院期间其院内感染发生率可达到20%,这可能与肝硬化患者可有门脉高压所致门体分流、肠黏膜屏障受损、通透性增加、肠菌移位及各种因素导致的肝硬化患者免疫功能异常等情况有关。鉴于肝硬化患者容易出现细菌感染,且其细菌感染的发生风险,随着肝功能的恶化而不断的增加,尤其是在处于终末期肝硬化、并伴有低蛋白血症、消化道出血、既往有SBP等细菌感染病史以及合并糖尿病、高血压等基础疾病者,其发生细菌感染的风险显著增高,但在细菌感染的早期症状多不明显。江一鸣等[5]研究结果显示肝硬化消化道出血感染组未使用抗菌药物率明显高于未感染组,两组性别、年龄差异无统计学意义,因此是否使用抗菌药物可能是影响肝硬化合并消化道出血患者院内感染的主要因素。黄紫庆等[6]研究显示肝硬化消化道出血再出血患者在年龄、白细胞计数、Child-Pugh分级、院内感染方面与无再出血患者相比,其差异有统计学意义(P<0.05),同时预防性使用抗菌药物组的院内感染率低于未预防性使用抗菌药物组,但在再出血率方面两组间并无显著差异。最近研究结果显示,预防性应用抗菌药物使长期住院治疗的肝硬化合并EVB患者发生医院感染的时间延迟,并可以显著改善患者的生活质量[7]。
但是目前在预防性使用抗菌药物对肝硬化消化道出血院内感染的研究中,尚未对使用的抗菌药物剂量进行研究。故本次分别使用不同剂量的抗菌药物以观察抗菌药物剂量对结果有无影响。结果显示,A组患者与B组患者的医院感染率、再出血率比较,A组分别为12.5%,B组为10.0%,差异无统计学意义(P>0.05),C组与D组患者的医院感染率、再出血率比较,差异无统计学意义(P>0.05),但均低于E组(P<0.05),而上述5组患者的住院病死率均无显著差异。选取的两种临床上经常使用的抗菌药物,头孢哌酮/舒巴坦属于第三代头孢菌素类的一员,其具有广谱抗菌活性、半衰期长的特点,故被广泛地应用于各种感染性疾病,也可与其他药物联合使用,而左氧氟沙星是氧氟沙星的左旋体,属于第三代喹诺酮类药物,它的主要作用机理是通过抑制细菌DNA旋转酶的活性阻碍细菌DNA的复制,从而达到抗菌作用,其具有抗菌谱广、抗菌作用强效的特点,对大部分肠杆菌科细菌、革兰氏阴性细菌具有较强的抗菌活性。在本结果中发现,上述两种抗菌药物在预防肝硬化伴有EVB患者细菌感染的疗效相当,临床医师应尽量根据药敏试验结果及患者病情特点进行选择应用。
综上所述,肝硬化合并EVB患者住院感染的发生率比较高,医院应该注意严格实施无菌消毒操作,合理使用抗菌药物,积极规范治疗原发疾病,以便于有效降低感染的发生率。同时预防性应用抗菌药物能够降低肝硬化合并EVB患者的医院感染率和再出血率,但抗菌药物使用剂量无关。
