子宫内膜间质肉瘤CT、MRI表现
2019-07-29魏慧慧张桂元陈永露黄健威李雨濛
魏慧慧,宋 亭,张桂元,陈永露,黄健威,程 岑,李雨濛
(广州医科大学附属第三医院放射科,广东 广州 510150)
子宫内膜间质肉瘤(endometrial stromal sarcoma, ESS)是一种罕见的妇科肿瘤,约占子宫原发恶性肿瘤的1%,局部侵袭性强,但多数临床表现缺乏特异性,术前诊断率低[1]。目前有关ESS影像学表现的报道相对少见[2-3]。本研究回顾性分析ESS的CT及MRI表现,旨在为临床诊断及制订手术方案提供参考。
1 资料与方法
1.1 一般资料 回顾性分析2012年11月—2017年3月于我院经手术病理证实的11例ESS患者,年龄22~68岁,平均(46.9±13.2)岁,其中已绝经4例、围绝经期5例、育龄期2例。临床表现为经量增多、经期延长4例,其中2例伴下腹疼痛;盆腔包块3例,其中1例伴尿频、尿急;绝经后阴道不规则出血3例;子宫占位1例,先后2次接受宫腔镜下病灶摘除术,术后病理均提示ESS复发。根据国际妇产科联盟(International Federation of Gynecology and Obstetrics, FIGO)发布的ESS临床分期标准[4],ⅠA期3例,ⅠB期6例,ⅡA期1例,Ⅳ期1例。其中3例CA125升高(分别为47.85、68.92、78.13 U/ml),1例CA19-9升高(86.95 U/ml)。11例术前均接受盆腔影像学检查(包括平扫及增强扫描),其中5例接受CT检查,6例接受MR检查。
1.2 仪器与方法
1.2.1 CT检查 采用Toshiba Aquilion TSX-101A 64排CT扫描仪。扫描范围自耻骨联合下缘至髂前上棘,进行连续扫描;扫描条件:管电压120 kV,管电流350 mA,层厚及层间距均为5 mm。平扫后经肘静脉注入非离子型对比剂(碘佛醇,320 mgI/ml),采用对比剂示踪扫描技术(Monitoring技术)行动脉期(延迟时间20~25 s)、静脉期(延迟时间55~60 s)及延迟期(延迟时间3~5 min)增强扫描。
1.2.2 MR检查 采用Philips Achieva 3.0T MR扫描仪,腹部16通道Sense-XL-Torso相控阵表面线圈。行T1W、T2W、T2W-SPAIR序列平扫,DWI,动态及延迟e-THRIVE增强扫描。扫描参数:①轴位T1W,TR 600 ms,TE 80 ms;②轴位T2W及T2W-SPAIR,TR 4 200 ms,TE 100 ms;③冠状位T2W,TR 3 000 ms,TE 80 ms;④矢状位T2W,TR 1 250 ms,TE 80 ms;⑤DWI,b值分别为0、800、1 000 s/mm2;⑥动态e-THRIVE增强扫描,TR 3.00 ms, TE 1.34 ms,对比剂为钆喷酸葡胺,以高压注射器经肘静脉团注,剂量0.1~0.2 mmol/kg体质量,流率3 ml/s,连续扫描8次,每次动态扫描时间为15 s,共采集80层图像;⑦延迟e-THRIVE增强扫描,TR 3.00 ms,TE 1.34 ms,延迟时间60~90 s。
1.3 图像分析 由2名高年资影像科医师共同阅片,观察并记录肿瘤位置、形态、大小、边界、密度/信号特点及增强后表现,有无钙化、坏死、出血、囊变及周围组织情况和其他伴随改变等。意见有分歧时经协商达成共识。
2 结果
2.1 病理表现 术后病理结果为低级别ESS 9例,未分化肉瘤2例。大体病理检查均可见子宫体积增大,表面血管怒张,肿瘤呈实性或囊实性,位于宫腔或肌壁间,可见假包膜,呈息肉状突向宫腔或弥漫性浸润肌层,切面为灰白色或灰黄色,呈鱼肉状,质软而糟脆。光学显微镜下可见梭形、小圆形、卵圆形或异形细胞增生,其中未分化肉瘤的肿瘤细胞核异型性及多形性明显(图1A),且缺乏典型的生长方式,伴有出血、坏死。
2.2 CT及MRI表现 7例病灶位于宫腔内并不同程度浸润肌层,其中1例累及宫颈及膀胱(图1B);4例病灶位于肌壁间,其中2例呈息肉样突向宫腔内,1例弥漫性浸润肌层并向宫外侵及双侧阔韧带及左侧附件(图2A)。病灶表现为类圆形肿块8例(圆形5例、椭圆形3例)、不规则形肿块3例;病灶最大径2.32~16.48 cm,平均(9.18±1.36)cm,其中病灶最大径>5 cm 8例,≤5 cm 3例。4例肿块边界清晰,7例边界不清。CT、MRI显示,4例肿块以实性为主,6例呈囊实性,1例以囊性为主。
CT平扫4例肿块密度不均且其中1例可见点、线状钙化,1例密度均匀;5例病灶实性部分密度均与肌层相似或低于肌层。MRI平扫5例肿块T1WI呈等或低信号,T2WI呈高或稍高信号,DWI呈明显高信号,ADC图信号减低;1例以囊性为主的肿块T1WI呈稍高信号(图3A),T2WI呈高信号(图3B),DWI呈中心高信号,ADC图信号减低。增强后,10例肿块实性成分及囊性间隔呈渐进性、持续性强化;其中7例强化程度与子宫肌层相仿或高于肌层(图4),3例强化程度低于肌层;1例囊性为主的肿块未见强化。
8例可见肿块内不同程度囊变、坏死(图4、5)及出血(图3A),周围及内部多发蚯蚓状、螺旋状强化血管影(图4A)。6例MR T2WI均可见肿瘤浸润、破坏子宫深肌层的征象,即子宫结合带中断(图2B、3B)或消失(图5);其中3例肿块与肌层分界区可见T2WI低信号带(图1B、5)。
2例伴子宫腺肌症,5例伴子宫肌瘤,5例合并少量盆腔积液(图1B、5),1例合并宫腔内积血,2例合并输卵管积液。
3 讨论
3.1 临床、病理特点 ESS多来源于成熟的子宫内膜间质细胞,少数来源于具有潜在内膜间质分化能力的细胞。2014年世界卫生组织根据ESS临床和病理特征将其分为4类[5]:子宫内膜间质结节、低级别子宫内膜间质肉瘤、高级别子宫内膜间质肉瘤及未分化子宫肉瘤。ESS具有较为特异的免疫组织化学表型[2],即CD10、Vimentin、PR均呈阳性,而SMA呈阴性。邓波儿等[6]认为CD10对判断ESS恶性程度具有一定意义。

图1 未分化肉瘤患者,51岁,临床分期Ⅳ期 A.病理图(HE,×40); B.矢状位MR平扫T2WI示宫腔不规则肿块,呈蠕虫样浸润子宫肌层并累及宫颈、膀胱,宫颈增粗,信号不均,膀胱壁增厚,膀胱后壁与宫颈分界不清,肿块与肌层分界区可见低信号带(箭);盆腔少量积液(箭头) 图2 低级别ESS患者,48岁,临床分期ⅡA期 A.冠状位MR平扫T2WI示宫腔扩大,子宫肌层信号不均,可见结节影(箭),左侧附件区受侵(箭头); B.矢状位延迟e-THRIVE增强扫描示肿瘤弥漫性浸润肌层,呈网格样、结节样强化,结合带中断 图3 低级别ESS患者,28岁,临床分期ⅠA期 A.轴位MR平扫T1WI示宫腔内肿块出血(箭); B.矢状位MR平扫T2WI示结合带中断(箭)
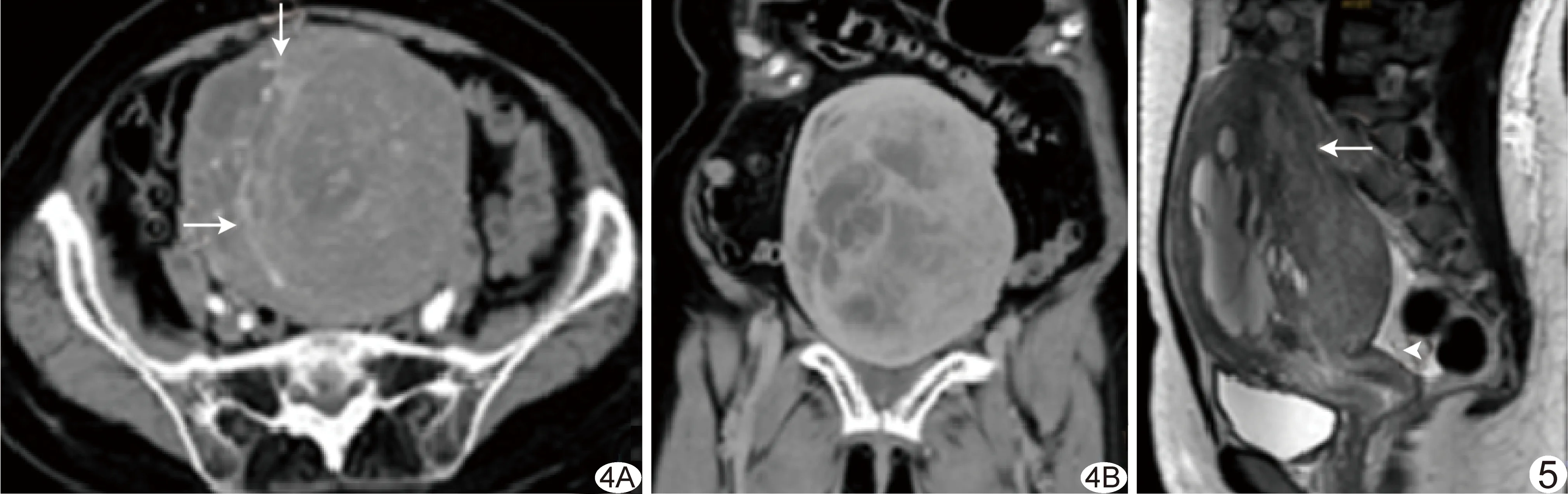
图4 低级别ESS患者,68岁,临床分期ⅠB期 A.轴位增强CT动脉期示肿块充满宫腔,与子宫肌层分界不清,肿块不均匀强化,并可见多发纡曲强化血管影(箭); B.冠状位增强CT延迟期示肿块进一步强化,实性部分强化程度高于子宫肌层 图5 低级别ESS患者,22岁,临床分期ⅠB期 矢状位MR平扫T2WI示宫腔内巨大肿块,囊变、坏死明显,与肌层分界区可见低信号带(箭),结合带消失,盆腔少量积液(箭头)
目前对于ESS发病机制尚无定论,可能与子宫内膜异位症或暴露于他莫昔芬及雌激素相关[7]。国内研究[8]报道,子宫外ESS与子宫内膜异位症的关系较宫内ESS更为密切。ESS好发于绝经前后妇女,其中未分化肉瘤多见于绝经后妇女[5,9]。ESS主要临床表现包括经量增多、经期延长、阴道不规则出血、绝经后异常出血、下腹部疼痛、盆腔包块等,缺乏特异性,常因误诊为子宫肌瘤变性而延误治疗。
3.2 影像学表现 ESS瘤体通常较大,本组11例中,8例病灶最大径>5 cm;肿瘤多位于宫腔内,较少位于子宫肌壁间,且罕见子宫外ESS(卵巢、阔韧带及腹膜等部位)[10],本组7例病灶位于宫腔,仅4例位于肌壁间。宫腔内ESS呈团块状或弥漫性填充宫腔,致使宫腔扩大,正常子宫内膜及结合带结构消失,且肿块不同程度浸润子宫肌层,肌层中有时可见散在多发结节影,典型表现为结节状、蠕虫状广泛性浸润子宫肌层,与肌层分界不清。肌壁间ESS有2种表现形式:①位于肌壁间的结节或肿块,多单发,可呈息肉样突入宫腔,边界相对清晰,正常子宫内膜结构可见;②子宫肌层浸润生长的结节或肿块,可多发,边界模糊,常累及子宫内膜、结合带,有时可见病灶呈蚯蚓状沿血管、淋巴管和阔韧带向子宫外蔓延生长[11]。 ESS还可分为实性、囊实性及囊性[12],其中以囊实性多见,本组囊实性病灶占54.55%(6/11)。本组1例囊性为主肿块T1WI呈稍高信号,与既往研究[13]报道不一致,考虑为肿块出血所致,但囊性ESS临床罕见,其影像学资料有限,缺乏统一认识。ESS肿块少见钙化,本组仅1例CT见点、线状钙化;肿块体积较大时常伴出血、坏死、囊变。ESS增强扫描强化方式为渐进性、持续性强化,肿块内部及周围可见多发纡曲、螺旋状血管影,大部分病灶强化程度高于子宫肌层或与之相仿,少数强化程度低于子宫肌层者可能与肿瘤恶性程度较高、生长速度过快,导致肿瘤血供滞后于其生长速度有关。在ESS肌层浸润区域内T2WI低信号带具有一定特征性[14],可能是未被肿瘤细胞浸润的残存正常子宫肌层纤维束,本组3例MRI显示此征象。
3.3 鉴别诊断 ESS影像学表现常需与子宫内膜癌、肌瘤变性、平滑肌肉瘤及子宫腺肌症相鉴别。子宫内膜癌CT平扫呈低密度,T2WI信号相对较低,强化程度低于子宫肌层,不及ESS。子宫肌瘤变性CT平扫密度均匀,如发生变性、坏死则呈低密度,钙化较ESS更为常见,T2WI以高信号为主且边界清晰,结合带多完整;而ESS结合带多中断或消失且肿瘤边界模糊,T2WI病灶与肌层分界区可见特征性的低信号带[13]。子宫平滑肌肉瘤原发于子宫平滑肌或由肌瘤恶变而来,位于子宫肌层,常见出血、坏死,故CT及MRI平扫信号多不均匀,MRI可见流空血管影,增强后明显不均匀强化,有时与弥漫浸润的ESS不易鉴别。子宫腺肌症与月经周期相关,常见子宫肌层弥漫性受累,飘雪征(子宫肌层内散在点状短T1长T2高信号灶)为其特征性表现。
总之,ESS是少见子宫恶性肿瘤,术前误诊率较高,加强对其临床及影像学特点的了解,不仅可提高诊断准确率、降低术前误诊率,还可指导术前分期,以便合理选择治疗方案。
