多种MRI参数联合诊断肿块型肉芽肿性乳腺炎的Logistic分析
2019-06-19刘德樟刘翠钰周小忠黄健书李狄航
刘德樟,刘翠钰,周小忠,黄健书,李狄航
肉芽肿性乳腺炎(granulomatous mastitis,GM)是一种慢性非干酪样坏死性乳腺炎症,临床起病多隐匿,无明确感染史及典型的炎性表现。临床表现及MRI表现特点与乳腺癌具有一定重叠性[1,2],同时由于临床及影像医师对该病认识不足,导致部分患者进行不必要的穿刺或其它影像检查,或得不到及时有效治疗,因此准确鉴别二者对患者的治疗和预后判断有重要意义。按MRI增强后病灶形态,分为肿块型和非肿块型。非肿块型肉芽肿性乳腺炎相对较为常见,且已有文献报道相关的影像表现及鉴别诊断要点[3-7],而对肿块型肉芽肿性乳腺炎(mass type granulomatous mastitis,MTGM)与浸润性导管癌(infiltrating ductal carcinoma,IDC)的影像诊断及鉴别诊断报道较少[8]。笔者回顾性分析17例经病理证实的MTGM和51例IDC患者的MRI资料,总结二者鉴别要点,并通过Logistic回归分析综合利用多种征象,以提高鉴别诊断水平。
材料与方法
1.一般资料
搜集2012年12月-2018年10月行乳腺MRI检查并经手术获取病理结果的患者共435例。纳入标准:①经组织病理学确认为肿块型MTGM和IDC;其中IDC病灶边缘不规则,内部有坏死灶,坏死灶≥5 mm;②须有术前完整且图像清晰乳腺MRI资料(采用规范化的扫描序列-包括常规MRI、动态增强、扩散加权成像);③患者无其他部位癌症病史;④患者在确诊时没有远处转移。凡在术前接受了穿刺活检、接受了相关治疗均被排除在此研究之外。
本研究共纳入17例MTGM患者,年龄19~51岁,平均年龄(33.94±9.92)岁,均为单侧乳腺发病,其中16例有哺乳史,13例触诊有乳腺肿块,边界不清,2例可见皮肤红肿,1例有乳头溢液。同时选取同期经手术病例切除且符合纳入标准IDC 51例作为对照,年龄18~70岁,平均年龄(46.63±10.50)岁,均为单侧乳腺发病,多可触诊肿块,边界不清,活动度差,部分有疼痛。
2.检查方法
采用美国通用电气公司 1.5T 超导磁共振扫描仪(Signa Excite HDi,GE Medical System,USA)进行扫描, 8通道乳腺专用表面线圈。俯卧位,双乳自然悬垂。先常规平扫后行DWI扫描,而后行动态增强扫描。成像序列和参数如下:平面回波-扩散加权成像序列(EPI-DWI):横轴面,TR 6400 ms,TE 93.8 ms,层厚4 mm,激励次数2,视野32 cm×32 cm,矩阵256×128,b值0及1000 s/mm2。脂肪抑制快速自旋回波T2WI序列(FSE-T2WI):横轴面,TR 4660 ms,TE 89.2 ms,层厚4 mm,视野32 cm×32 cm,矩阵320×192。自旋回波T1WI序列(SE-T1WI):横轴面,TR 500 ms,TE 8.3 ms,层厚4 mm,视野32 cm×32 cm,矩阵320×192。动态增强扫描采用VIBRANT序列:TR 4.7 ms,TE 2.2 ms,层厚1.0 mm,视野32 cm×32 cm,矩阵320×224,注射Gd-DTPA对比剂前扫描一次,注射后连续6个动态增强扫描,扫描时间75 s/期。Gd-DTPA剂量为0.1 mmol/kg体重,使用高压注射器,注射流率为1 mL/s,注入对比剂后相同流率20 mL生理盐水冲管。
3.图像分析
采集所得数据传至GE公司的AW4.5工作站,用专用软件分别对图像数据进行分析处理。再由5年和8年乳腺诊断经验的影像科医师各1名在不知道病理结果的情况下,逐一对影像表现分析,并对存有异议的征象判断或后处理得到的数据,通过讨论达成一致意见。主要观察包括病灶部位、形状、边界、临近皮肤增厚、同侧腋窝淋巴结肿大,MRI动态增强曲线类型、内部环形强化、DWI信号,ADC值等特征。肿块是指具有三维空间占位效应的病变,肿块病灶从形状、边缘和内部强化进行分析,形状分为卵圆形、圆形、不规则形三类;边界分为清楚和不清楚;内部强化分均匀强化和不均匀强化,不均匀强化内部是否存在环形强化。同侧腋窝淋巴结肿大,以淋巴结短径≥10 mm为标准。表观扩散系数(ADC)测量,把感兴趣区域(regions of interest,ROI)放置在明显增强的实性区域和液性区,实性区域测量3次,取平均值,液性区ADC值测量1次(由于液性区域比较小)。使用DCE-MRI软件分析病灶的时间-信号强度曲线(TIC),分3型,Ⅰ型为持续上升型:动态增强的信号强度持续增加,信号强度升高≥10%;Ⅱ型为平台型:早期强化后,于增强中后期信号强度维持在平台水平,信号强度升高或降低<10%;Ⅲ型为流出型:早期强化后,于增强中后期信号强度降低,信号强度降≥10%。
4.确诊方法及病理检查
对所有手术标本行常规固定、染色、包埋和切片,由1名从事乳腺疾病诊断的高年资病理科医师对所有病理切片进行诊断。
5.统计分析
本研究利用SPSS 23.0 进行统计学分析处理。对两组的各变量进行单因素分析时,符合正态分布的计量资料采用表示t检验,不符合正态分布时,采用t'检验;计数资料采取χ2检验或Fisher确切概率法。将单因素中有显著差异的因素,采用Binary logistic回归模型分析与MTGM相关的危险因素,通过前进法分析,拟计算比值比(odds ratio,OR)和95%可信区间(confidence interval,CI)。利用ROC曲线分析诊断效能,计算曲线下面积、敏感度、特异度。P<0.05为差异有统计学意义。
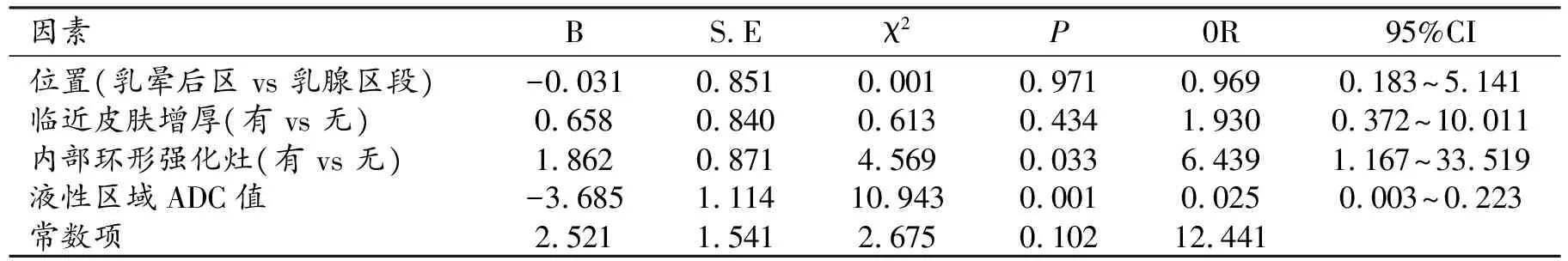
表2 TMGD与IDC预测判断的多因素Logistic回归分析
注:位置以乳腺区段为对照;临近皮肤增厚、内部环形强化灶均以“无”为对照。
结 果
1.MTGM与IDC的多种MRI特征单因素分析
本组17例MTGM,51例IDC,两组在病灶部位、临近皮肤增厚范围、内部有无环形强化、液性区ADC值方面存在差异(P<0.05,表1)。

表1 MTGM和IDC的MRI表现特征
注:*为Fisher确切概率法。
MTGM增强扫描多可见环形强化灶,壁厚薄均匀,内缘光滑,周围亦可见反应性明显强化;病灶内部液性区(T2WI高信号)可见小脓腔,DWI呈明显高信号,相应区域的ADC值明显减低(图1、2);而IDC病灶MTGM实性成分DWI呈稍高信号,相应ADC稍减低,内部坏死区虽DWI呈稍高信号,但相应的ADC值未见减低(图3)。MTGM较IDC引起周围皮肤水肿增厚的比率高。MTGM与IDC在病灶大小、形状、边界清楚与否、同侧腋窝淋巴结肿大、强化曲线类型方面无明显差异(P>0.05)。
2.TMGM与IDC的MRI特征多因素分析
对单因素分析有统计学差异的病灶部位、临近皮肤增厚、内部环形强化灶、液性区域ADC值进行Logistic回归分析(表2),结果显示肿块内部环形强化、液性区域的ADC值为预测TMGM的危险因素(P<0.05)。若病灶内部见环形强化、液性区域的较低ADC值,判断病灶为MTGM的可能性6.439、40(1/0.025)倍。
3.ROC曲线分析
根据多因素分析结果,绘制肿块内部环形强化、液性区域的ADC值及多因素Logistic分析的ROC曲线(表3、图4)。单独内部环形强化灶单独预测效能较差,AUC=0.696;当液性区ADC值取1.195×10-3mm2/s,诊断效能较高,AUC=0.871;2个因素联合诊断MTGM的AUC最高,为0.913,敏感度94.12%,特异度78.43%。
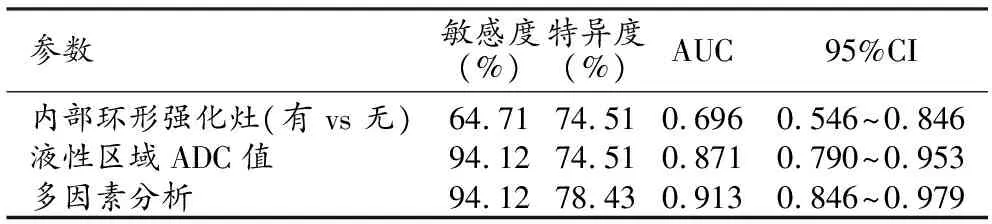
表3 预测MTGM的ROC曲线分析
讨 论
1.肉芽肿性乳腺炎的病理及临床表现
肉芽肿性乳腺炎又称肉芽肿性小叶性乳腺炎、特发性肉芽肿性乳腺炎等,是乳腺一种少见的慢性无菌性炎性疾病。其发病原因仍不明确,但一般认为与自身免疫因素、利培酮类抗精神病药物、高泌乳素和化学刺激溢乳引起Ⅳ型超敏反应有关[9]。病理上主要表现为以终末导管小叶单位为中心的慢性化脓性肉芽肿性炎。小叶内有混合性炎性细胞浸润,常以中性粒细胞为主,夹杂其它各种慢性炎性细胞,其中见有上皮样细胞和多核巨细胞形成的肉芽肿,肉芽肿中央常有小脓肿形成和脂质吸收空泡,小叶腺泡上皮萎缩、消失或增生[10,11]。多发生于年龄较轻育龄和有哺乳史的妇女,平均年29岁(20~50岁)。临床上乳房区有可触及肿块,偶尔合并红斑、红肿热痛的炎症表现过程。本组资料中发病平均年龄33.94岁,16/17患者有哺乳史,13/17可触诊到乳腺肿块,2/17可见皮肤炎性红肿,本组临床表现与文献报道一致[10]。

图1 MTGM患者,女,45岁,病史右侧乳房肿块伴红肿疼痛1个月,肿块质软。a) T2WI右侧乳晕后区见稍高信号的团块(箭),内见高信号液化区,边缘不规则; b) DWI 液化区(T2WI高信号)呈明显高信号(箭),测量相应区域的ADC值0.698×10-3mm2/s;c) 增强扫描示病灶不均匀强化,呈环形强化(箭);d) 强化曲线,呈Ⅱ型。 图2 MTGM患者,女,36岁,病史左侧乳房肿块并疼痛3个月,皮肤无红肿,肿块质地一般。a) T2WI像 左侧乳腺内上象限稍高信号的结节(箭),内见更高信号液化坏死区; b) DWI像 病灶内液化区(T2WI高信号)呈明显高信号(箭),测量相应区域的ADC值0.783×10-3mm2/s; c) 增强扫描示病灶不均匀强化,局部可见小环形强化灶(箭); d) 强化曲线,呈Ⅱ型。 图3 IDC患者,女,56岁,病史右乳肿块伴间歇性疼痛6个月,皮肤无红肿,肿块质硬。a) T2WI 右侧乳腺内上象限见一不均质稍高信号的结节(箭),局部见小片坏死区; b) DWI 坏死区呈低信号(箭),测量相应区域的ADC值1.289×10-3mm2/s;c) 增强扫描示病灶呈环形强化,内缘不光整(箭); d) 强化曲线,呈Ⅱ型。
2.MTGM与IDC的MRI表现特征比较
肿块样肉芽肿性乳腺炎在MRI上表现为有三维空间占位效应的病变,其形态特征、强化表现与浸润性导管癌存在一定程度重叠。本研究通过单因素分析各种征象,得出两组在发病部位、临近皮肤增厚、内部有无环形强化、液性区ADC值方面存在差异,而在病灶大小、形状、边界清楚与否、同侧腋窝淋巴结肿大、强化曲线类型、病灶实性成分ADC值方面无明显差异。
MTGM同非肿块样GM一样,好发乳晕后区,本组10/17的病灶发生于乳晕后区,其可能与病灶发生于乳腺小叶、累及小叶导管有关;IDC相对MTGM而言,多发生于乳腺区段,占30/51。MTGM内部环形强化灶的环通常较小,壁厚薄均匀,中心液化区ADC图为低信号,与其病理上的多发微脓肿有关,脓肿内容物混杂,黏滞性强,导致水分子的扩散受限。相比,乳腺癌环形强化病变的环壁厚薄不均,部分可见壁结节,环壁ADC图呈稍低信号,与周边肿瘤细胞增殖较快,细胞密集有关;而环内液化区较高ADC值与肿瘤坏死区有关。Poyraz等[12]研究认为非特异性肉芽肿性乳腺炎最常见特征是环形强化。陈园园[13]提出MTGM的环形强化灶内壁清晰光滑,而乳腺癌病灶坏死内壁毛糙不光整,可有壁结节,与本研究结果一致。Kanao等[14]研究显示T2WI高信号区对应病灶的较低ADC值可以帮助鉴别良性与恶性炎症样病灶。本文研究结果也提示液性区ADC值的测量对鉴别MTGM与IDC具有较高价值。文献报道[8,15]病灶内部出现小环形强化灶,并较低ADC值是MTGM较为特征性表现。本组资料显示,11/17病灶出现环形强化,6例病灶虽未出现环形强化灶,但出现小片状不规则的液性区,可能与处于病变炎症早中期有关[16]。而周长玉[17]报道MTGM非脓肿区ADC值低于与乳腺癌病灶区ADC值,且差异有统计学意义;虽然本组资料显示MTGM的病灶实性部分ADC值稍高于IDC病灶的ADC值,但差异无统计学意义,可能与本组MTGM病例较少有关,需进一步增加病例分析。
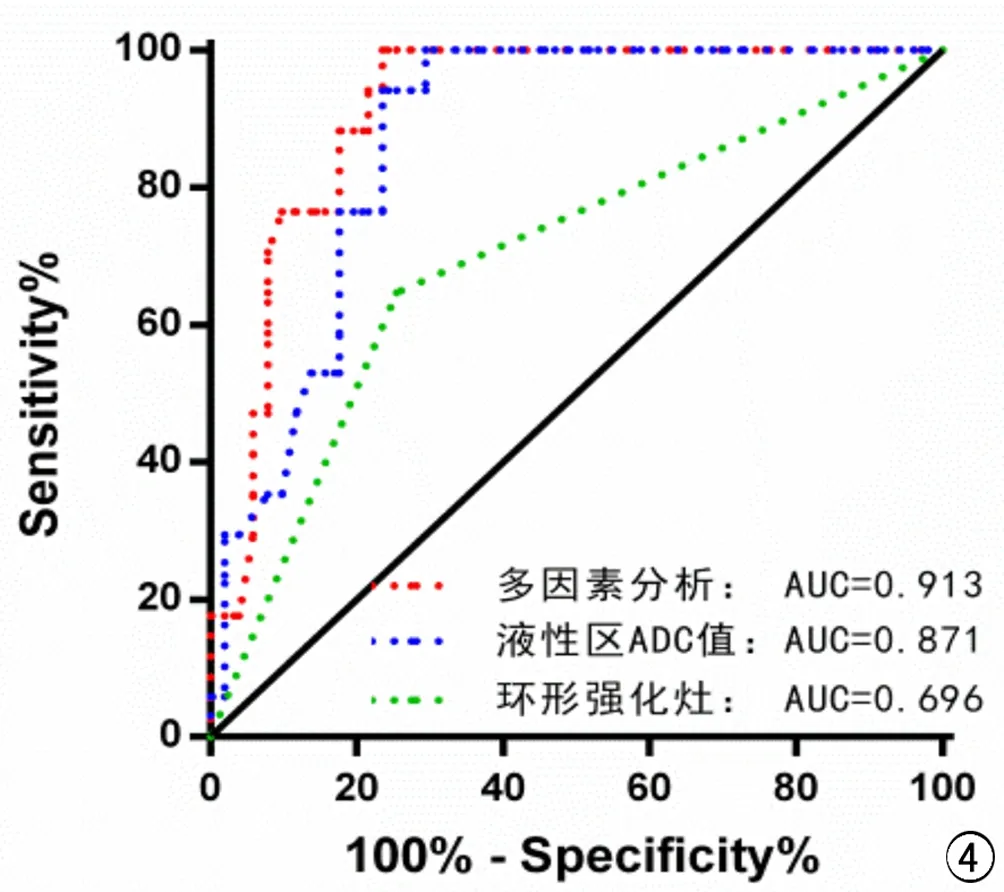
图4 液性区ADC值、环形强化灶及多因素分析的ROC曲线。2个因素联合分析时效能最高,AUC最大。
MTGM容易引起临近皮肤水肿、增厚,皮下脂肪密度增高、模糊,而晚期IDC也可引起皮肤增厚;本组病例中,13/17的MTGM引起皮肤水肿增厚。本组资料,MTGM以Ⅱ型强化曲线为主,占9/17;而IDC的强化曲线类型以Ⅲ型为主,占33/51,虽然二者存在一定差异,但差异无统计学意义,与文献报道一致[17];可能与本研究纳入病例较少有关。因此,当强化曲线表现为Ⅱ和Ⅲ型,鉴别诊断MTGM和IDC时,需要综合分析病灶内部环形强化、临近皮肤增厚、液性区ADC值等因素,以减少误诊发生。另本组资料显示,MTGM与IDC均可引起腋窝淋巴结肿大,但差异无统计意义。王增奎[8]报道MTGM 引起腋窝淋巴结反应性肿大,皮髓质分界清楚,而IDC淋巴结受累时分界不清,本文由于对淋巴结皮髓质分界情况把握欠佳,尚未对淋巴结内部信号变化进一步分析。
3.多因素logistic回归分析对MTGM的诊断
为了能够找到最有意义、诊断率最高的征象,本研究将对单因素分析有统计学差异的病灶部位、临近皮肤增厚、内部环形强化灶、液性区域ADC值等变量引入对MTGM和IDC鉴别诊断的Logistic回归分析中,筛选出肿块内部环形强化、液性区域的ADC值为预测TMGM的危险因素。本研究结果显示多因素分析的Logistic回归分析模型较单一因素,可以更好的鉴别MTGM和IDC,AUC=0.913,敏感度94.12%,特异度78.43%。通过使用多种MRI参数,可以提高MRI诊断符合率,更好的服务临床。
4.局限性及小结
本研究不足之处:①MTGM样本量较少;②未能将其它乳腺肿瘤纳入进行鉴别诊断。因此期待更大样本研究,进一步验证和深入分析,提高Logistic回归模型对MTGM诊断的准确性。术前鉴别诊断MTGM与IDC,要综合考虑临近皮肤增厚情况、病灶内部环形强化、液性区ADC值等因素,可以通过Logistic回归模型预测MTGM诊断,减少误诊率的发生。
