X射线计算机断层扫描在急性重症胰腺炎患者感染及肝脏损害诊断中的临床价值
2019-05-28关红博金良红
关红博 金良红
急性胰腺炎是消化系统最为常见的急腹症,近年来发病率呈现升高趋势,而急性重症胰腺炎(acute severe pancreatitis,SAP)是临床最为常见的类型,病死率较高,且病程较长,容易发生多器官脏器功能衰竭与胰腺的坏死,有报道称病死率高达50%,因此早期对重症胰腺炎患者识别并积极开展治疗对改善患者预后和生存质量至关重要[1]。以往临床将血清学指标作为监测数据,常用的血清C反应蛋白(serum c-reactive protein,CRP)属于肝脏合成蛋白,在机体出现炎症反应时会急剧升高,降钙素原(procalcitonin,PCT)也是常用的监测人体炎症反应状态的指标,但是血清学检查仅能作为诊断的依据,无法对胰腺坏死情况进行分析。X射线计算机断层扫描(X-ray computed tomography,CT)检查作为临床常用的筛查工具,可以为其临床提供动态分析,明确胰腺出血和坏死情况,因此在SAP的诊断中发挥了重要作用[2]。本研究观察了CT在诊断SAP患者并发感染、肝脏损害中的价值,以期为临床提供指导和依据。
1 资料与方法
1.1 一般资料
选取2016年3月至2018年5月安康市人民医院确诊的90例SAP患者,根据SAP是否并发细菌感染将其分为感染组(39例)和未感染组(51例)。感染组中男性29例、女性10例,年龄27~59岁,平均年龄(46.2±10.5)岁;其中暴饮暴食22例、梗阻性胰腺炎8例、其他原因9例。未感染组中男性40例、女性11例,年龄26~59岁,平均年龄(45.5±9.0)岁:其中暴饮暴食32例、梗阻性胰腺炎12例、其他原因7例。两组在年龄、性别及基础病因比较无差异,具有可比性。本研究经医学伦理委员会的批准,患者知情并签署同意书。
1.2 纳入与排除标准
(1)纳入标准:①参考2004年中国急性胰腺炎诊治指南中的标准确诊的患者;②临床表现为腹痛、血清淀粉酶或者脂肪酶水平升高较基础水平3倍以上、经CT或MRI检查确诊的患者;③SAP合并感染经影像学或胰周细菌穿刺细菌学检查确诊。
(2)排除标准:①肝癌、胰腺癌及其他部位恶性肿瘤;②免疫功能疾病;③既往伴有感染性病史;④精神或认知功能障碍;⑤伴有活动性上消化道出血;⑥合并其他重特大疾病。
1.3 仪器与试剂
采用Briliance系列16排螺旋CT(荷兰飞利浦公司)。酶联免疫吸附法测定CRP和PCT浓度变化,所有试剂均由南京建成生物制品有限公司提供。
1.4 检查方法
(1)CT检查:采用Briliance系列16排螺旋CT机进行检查,管电压120 kV,管电流250 mA,层厚5 mm,视野40 cm×40 cm,扫描范围从膈顶扫至双肾下极,对患者肝门上3个肝脾显示大的层面选取感兴趣区,避开伪影后测量肝脏CT值并进行平均值计算,与同层面多点测量脾CT平均值比较,由两名经验丰富的影像学医师进行独立阅片,存在分歧进行讨论达成共识。
(2)血清学检查:抽取患者空腹静脉血5 ml,离心半径15 cm、2000 r/min离心20 min,分离血清后,采用酶联免疫吸附法测定CRP和PCT浓度变化,严格按照试剂盒说明书进行操作。
1.5 观察与评价指标
CT检查主要观察胰腺体积增大、脂肪层模糊不清、多个区域胰液潴留、气泡以及片状坏死检出率;检测对比两组患者的血清CRP和PCT。
1.6 统计学方法
采用SPSS 16.0统计软件进行数据分析。进行正态分布分析,所有计量数据均符合正态分布,计量资料采用均值±标准差(x-±s)表示,组间比较采用两组独立样本t检验;计数资料比较采用x2检验;相关性分析采用Pearson线性相关性分析;以P<0.05为差异有统计学意义。
2 结果
2.1 两组影像学特征比较
感染组患者CT影像学显示胰腺体积增大、脂肪层模糊不清、多个区域胰液潴留、气泡以及片状坏死检出率均显著高于未感染组,差异具有统计学意义(x2=5.804,x2=11.512,x2=24.638,x2=9.986,x2=13.765;P<0.05),见表1。
2.2 两组CT影像表现
(1)两组患者入院后均接受了CT检查,典型病例结果中,CT检查显示患者胰腺周围、脾周围积液,胰腺坏死范围30%~50%(如图1所示)。
(2)CT检查显示患者胰腺周围脓肿形成、双侧胸腔积液,胰腺坏死范围>50%(图2所示)。
2.3 两组血清PCT和CRP水平比较
感染组患者的血清PCT和CRP水平均显著的高于未感染组,差异具有统计学意义(t=12.860,t=17.255;P<0.05),见表2。
2.4 两组治疗前后肝脏CT值比较
治疗前,感染组患者的肝脏CT值低于未感染组,差异具有统计学意义(t=-6.887,P<0.05),治疗后,感染组患者的肝脏CT值接近未感染组,两组比较差异无统计学意义(t=-1.451,P>0.05),见表3。
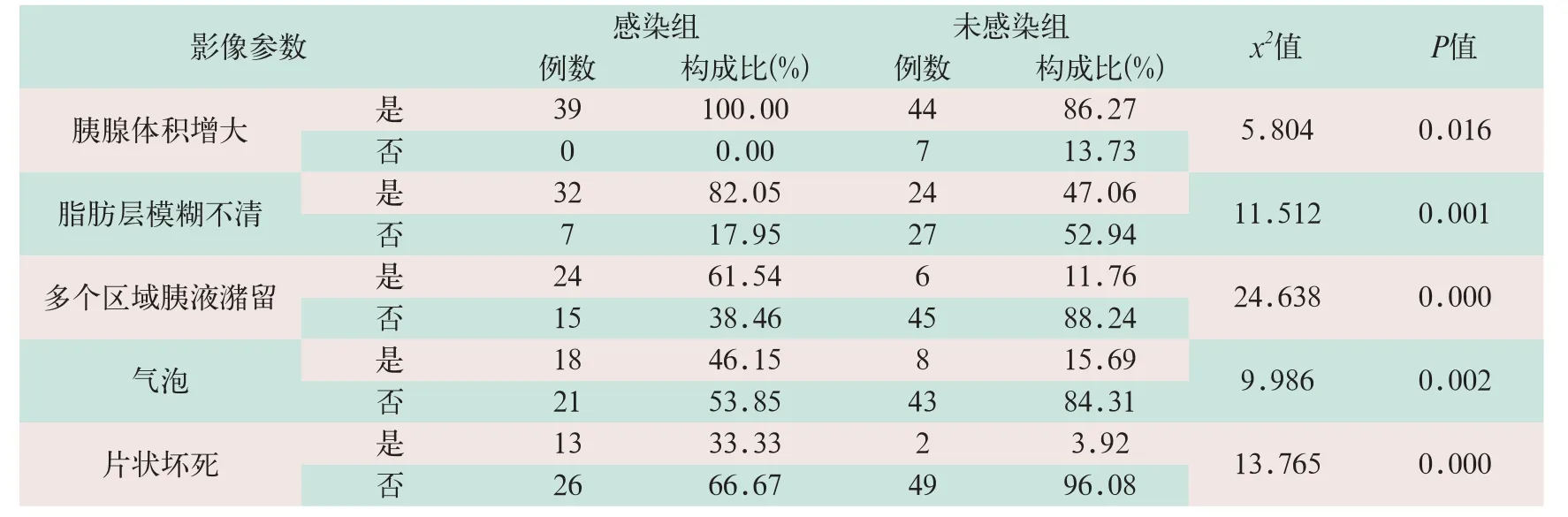
表1 两组患者影像学特征比较

图1 胰腺坏死范围30%~50%坏死性胰腺炎CT图像
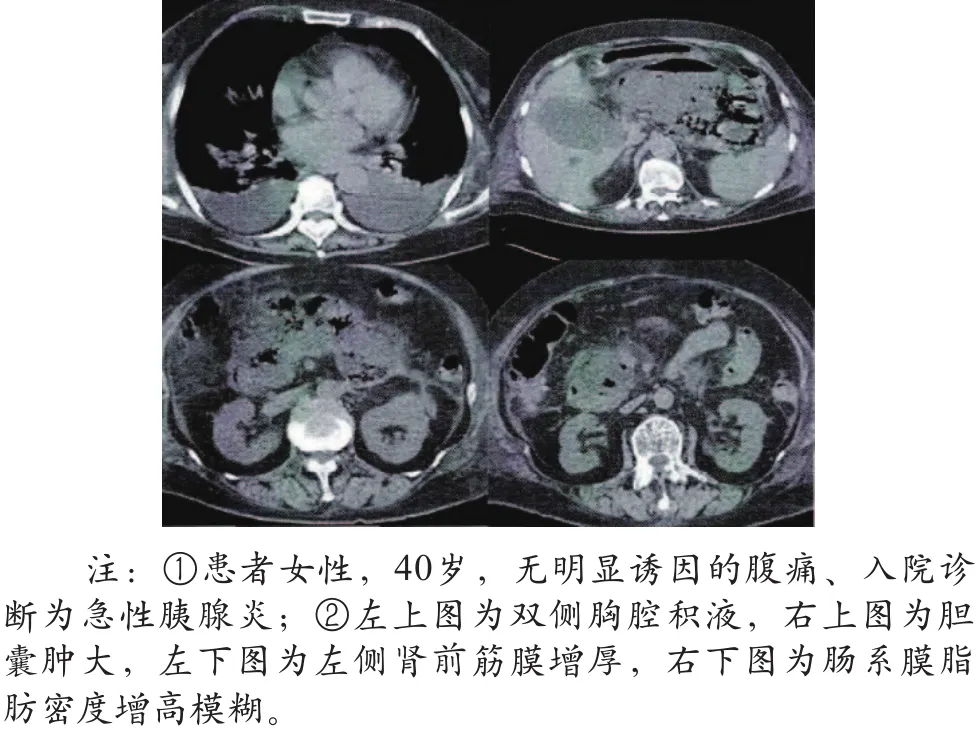
图2 胰腺坏死范围>50%坏死性胰腺炎CT图像

表2 两组患者血清PCT和CRP水平比较(x-±s)
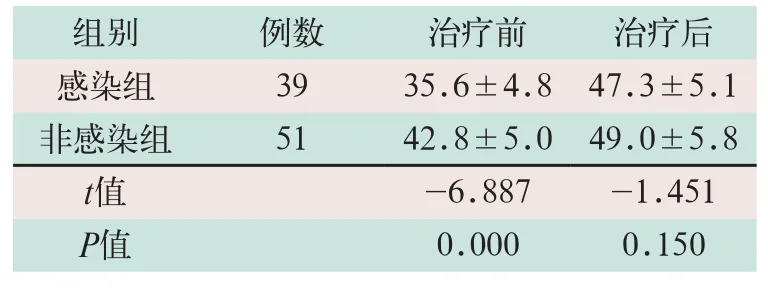
表3 两组患者治疗前后肝脏CT值比较(HU,x-±s)
2.5 感染组肝脏CT值与血清PCT和CRP水平相关性
治疗前,感染组患者的肝脏CT值与血清PCT和CRP水平均呈显著的负相关关系(r=-0.618,r=-0.577;P<0.05),治疗后感染组患者的肝脏CT值与血清PCT和CRP水平均无显著的相关性(r=-0.084,r=-056;P>0.05)。
3 讨论
SAP是外科系统最为常见的疾病,临床处理较为棘手,且短期范围内会造成多脏器功能损伤,容易出现不同程度的脏器功能障碍,严重者危及患者生命安全。近年来,随着我国人群生活习惯改变,急性胰腺炎的发病率呈现升高趋势,总体病死率在25%~40%[3]。SAP患者常合并有坏死区域继发感染,故有报道[4]指出,坏死胰腺炎感染的发生率超过50%,在患者疾病早期阶段机体出现功能紊乱对胰腺产生局部损伤,随着体内细胞因子激活后在人体形成全身炎症反应综合征,病情进展会导致器官功能衰竭。胰腺炎合并感染患者存在两个死亡高峰期:一般发病一周内会出现炎症蔓延和胰周的坏死,器官功能衰竭情况决定了患者结局;另一死亡高峰期则是发病的第二周后,这一阶段则是取决于胰腺坏死后继发感染程度,继发感染会导致体内形成败血症,一旦感染无法得到有效控制最终会导致患者死亡[5]。因此,早期对胰腺炎合并感染患者开展诊断,并指导治疗对改善患者预后具有至关重要意义。
血清学指标一直是临床诊断胰腺炎的常用方法,其检查可以灵敏的反应出患者体内炎症反应程度及变化情况,且灵敏度高。CRP属于肝脏合成分泌的糖蛋白,是机体受到微生物侵犯或者组织发生损伤后分泌的急性时相性蛋白,正常人体内CRP浓度极低,但是在机体发生炎症反应后会快速升高,一旦炎症缓解即可迅速下降。有学者指出,在SAP患者发病后CRP浓度显著提升,发病第2 d预测病变的敏感程度可以高达100%,特异性为95%,故CRP浓度反映了胰腺炎的严重程度,但是无法反应出胰腺炎坏死情况[6]。PCT则是人体内发生感染的重要指标,胰腺炎合并感染患者体内凝血机制紊乱,胰腺的缺血较为严重,因此造成体内血小板的黏附程度增加,导致了PCT浓度间接性升高[7]。目前研究发现,SAP合并感染后患者最容易出现肝脏损伤,一方面出现肝脏损伤后人体T淋巴细胞发生特异性结合,会导致血管活性物质释放增多,血管通透程度增加,血容量下降,肝脏的血管发生扩张,肝脏灌注被延缓,因此容易出现水肿和坏死[8];另一方面胰腺组织内的炎症反应因子释放增加后诱导了肝脏组织内形成大量的CRP,通过体液途径在肝脏内形成协调作用,引发干细胞发生坏死,炎症细胞浸润会导致肝实质密度降低[9]。因此CRP和PCT目前在诊断和评估SAP治疗提供了早期诊断依据。
血清学指标虽然可以为临床早期诊断提供依据,但是无法对胰腺炎患者胰腺坏死程度以对周围组织侵犯情况进行观察,不利于医生明确病变总体状况。近年来,随着医学影像技术的飞速发展,CT检查在临床广泛开展应用,多层螺旋CT的使用使得检查在扫描时间、层厚、成像时间等方面优势显著,能够获取高质量图像并进行分析[10]。研究发现,在CT检查中胰腺炎患者会出现腹壁受累,表现出条索状或者斑片状的密度升高,通过增强检查发现呈现出斑点状、片状的重度异常强化病灶,尤其是合并感染患者会显示出肌肉肿胀和脓肿壁的环状强化病灶,而且在脓肿的周围出现斑片不均匀强化显示[11]。CT检查的使用一方面可以为患者诊断与分期提供了依据,改变了血清学检查利用全身反应症状间接评估胰腺损伤和程度,同时能够量化描述胰腺实质损伤,为胰腺炎分类评分提供了依据[12]。另一方面,临床可以应用增强CT技术改进早期分级,通过观察胰腺实质衰减值进行胰腺坏死严重程度的预测依据,由于症状轻微患者在胰腺周围毛细血管网相对完整,血管出现舒张,在CT表现为胰腺腺体均匀增强,一旦出现增强减弱或者未出现在增强的区域则提示了血流量的减少,而且已经证实了同胰腺缺血坏死有关[13]。在CT检查下肝脏密度变化能够反应严重病变程度,当患者在CT下出现肝脏持续减低密度则是表示严重反应加重,而且本研究通过相关性分析发现肝脏密度CT值同CRP和PCT浓度呈现了负相关性,进一步证实了胰腺炎并发感染形成炎症因子释放增多会对肝脏形成损伤,同时在CT上可以对肝脏密度变化进行直观观察,经过有效治疗后病情好转肝脏密度也会随之升高[14-15]。
本研究显示,感染组患者的胰腺体积增大、脂肪层模糊不清、多个区域胰液潴留、气泡、片状坏死检出率均显著的高于未感染组,表明在CT影像上合并感染的SAP患者会出现胰腺体积增大,胰液体潴、气泡和片状坏死等表现。感染组患者的血清PCT、CRP水平均显著的高于未感染组,表明在合并感染SAP患者体内PCT、CRP会高于未合并感染患者。治疗前,感染组患者的肝脏CT值低于未感染组,表明合并感染SAP患者的肝脏CT值低,可以作为鉴别SAP患者是否出现感染的依据。通过相关性分析发现,治疗前感染组患者的肝脏CT值与血清PCT、CRP水平均呈显著的负相关关系,表明SAP合并感染患者由于体内释放炎症因子会对肝脏形成损伤,肝脏发生细胞水肿、变性坏死,在CT上呈现肝脏密度减低。
本研究优势在于证实了CT检查对于SAP感染患者的鉴别,且肝脏密度改变可以反应SAP患者肝脏损伤情况,和患者疾病严重程度具有相关性,但是本研究纳入患者数量有限,未能对患者进行远期随访观察,因此还需要开展多中心、大样本量、随机性试验进行深入论证。
CT在诊断SAP患者并发感染、肝脏损害具有一定的临床价值,对于指导临床治疗具有重要意义。
