剖宫产后瘢痕子宫再次妊娠不同分娩方式对母婴结局的影响
2019-05-25梁桂珍
梁桂珍
(济源市人民医院产科,河南济源 459000)
瘢痕子宫是剖宫产术后常见的并发症之一,发生率随着剖宫产率的上升而不断增加,瘢痕子宫再次妊娠后易引起子宫破裂、造成大出血等,给母婴生命安全带来极大危害[1-2]。有学者指出,瘢痕子宫再次妊娠采用阴道分娩易发生先兆性子宫破裂,引起大出血,影响母婴结局[3];但还有研究指出,瘢痕子宫再次妊娠采用剖宫产分娩,可增加手术风险性,危害母婴生命安全[4]。近年来随着二胎政策的开放,多数瘢痕子宫产妇选择再次妊娠,因此,瘢痕子宫再次妊娠选用何种分娩方式成为临床关注的重点[5]。为此,本研究探讨了剖宫产后瘢痕子宫再次妊娠分娩方式的选择对母婴结局的影响,以期为临床剖宫产后瘢痕子宫女性再次妊娠选择分娩方式提供依据。
1 资料与方法
1.1 一般资料 回顾性分析2016年4月至2018年2月我院收治的剖宫产后瘢痕子宫再次妊娠产妇100例,依据分娩方式将其分为观察组(阴道试产分娩)和对照组(剖宫产分娩)。观察组48例,年龄23~40岁,平均年龄(30.36±3.14)岁,孕周37~42周,平均孕周(39.15±1.02)周,孕次(2.35±0.53)次;对照组52例,年龄22~40岁,平均年龄(30.28±3.11)岁,孕周37~41周,平均孕周(39.09±0.98)周,孕次(2.37±0.49)次。两组年龄、孕周、孕次等一般资料相比,差异无统计学意义(P>0.05),具有可对比性。
1.2 入选标准 ⑴纳入标准:临床资料完整,无妊娠期糖尿病、妊高征等产科合并症,产前经B超检查显示胎位正常、均为单胎且非巨大儿。对照组,产妇及其家属要求剖宫产分娩,经B超检查瘢痕菲薄,厚度<3mm;观察组,经B超检查瘢痕厚度>3mm,上次剖宫产切口为下段横切口,宫口全开或宫颈扩张停滞<2h且与胎头衔接。⑵排除标准:产妇合并血液系统、凝血功能障碍,距离前次剖宫产时间少于2年,多胎妊娠或胎位异常。
1.3 方法 两组产妇入院后均严密监测各项生命体征。
1.3.1 对照组:采用剖宫产分娩。产妇取仰卧位,腰硬联合麻醉后,于前次剖宫产切口入路,取出胎儿后,剥离胎盘,常规止血,逐层缝合切口。
1.3.2 观察组:采用阴道试产分娩。产前针对性给予产妇心理疏导,告知其以正常心态迎接生产,以及正常饮食对分娩体力支持的重要性。第一产程时密切监测产妇血压、心率、是否有子宫下段压痛、宫缩等相关情况,同时使用胎心监护仪监测胎心;当子宫口开到3指且胎儿头部位于坐骨棘水平上方时,可人工破膜,并密切监测羊水和胎心的变化;当子宫口开至4指时,静脉注射10mg地西泮。第二产程,可使用胎头吸引或产钳助产以缩短产程,同时给予产妇适量的缩宫素促进子宫收缩,适当按压产妇腹部,胎儿娩出后立即给予产妇10单位缩宫素肌内注射,以促进子宫收缩、减少阴道出血量。第三产程,胎儿娩出后使用宫腔镜探查宫腔内部的情况,查看前次子宫瘢痕部位是否完整,若发现子宫瘢痕破裂立即给予相应处理。在阴道试产中若出现胎儿窘迫、先兆性子宫破裂等情况,立即转为剖宫产分娩。
1.4 观察指标 观察并记录两组产妇产后24h出血量、住院时间、新生儿1分钟Apgar评分等临床相关指标;记录两组产妇并发症和新生儿并发症发生情况,产妇并发症包括盆腔粘连、产褥病等;新生儿并发症包括病理性黄疸、窒息、新生儿肺炎等。
1.5 统计分析 采用SPSS 19.0统计学软件,计数资料以例数和百分率表示,采用卡方检验;计量资料以(±s)表示,采用t检验。以P<0.05为差异有统计学意义。
2 结果
2.1 临床相关指标 相较于对照组,观察组产妇产后24h出血量明显较少、住院时间明显较短,新生儿1分钟Apgar评分明显较高,组间比较差异具有统计学意义(P<0.05)。见表1:
表1 两组产妇临床相关指标对比(±s )
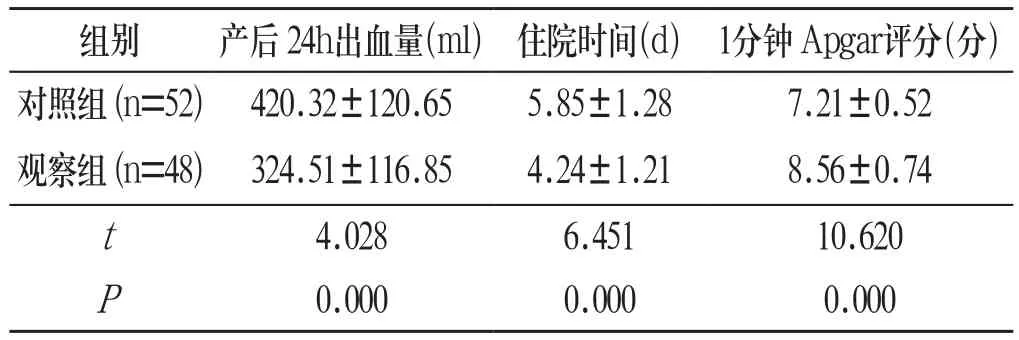
表1 两组产妇临床相关指标对比(±s )
组别 产后24h出血量(ml) 住院时间(d) 1分钟Apgar评分(分)对照组(n=52) 420.32±120.65 5.85±1.28 7.21±0.52观察组(n=48) 324.51±116.85 4.24±1.21 8.56±0.74 t 4.028 6.451 10.620 P 0.000 0.000 0.000
2.2 产妇并发症发生率 相较于对照组,观察组产后盆腔粘连、产褥病的发生率均较低,组间比较差异具有统计学意义(P<0.05)。见表2:
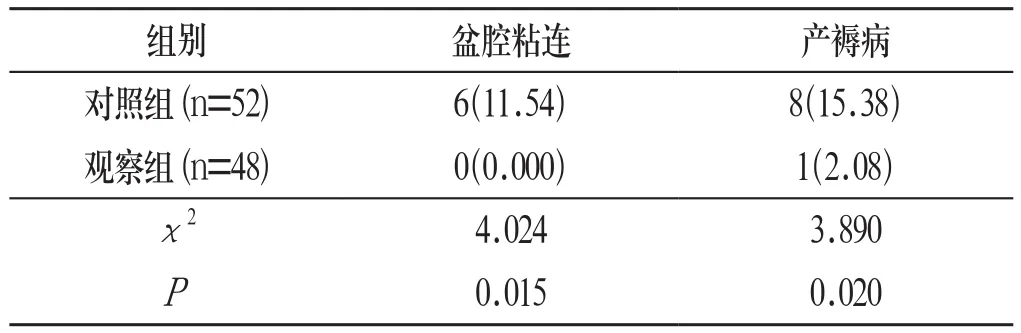
表2 两组产妇并发症发生率对比[n(%)]
2.3 新生儿并发症发生率 两组新生儿窒息、病理性黄疸发生率相比,差异无统计学意义(P>0.05);观察组新生儿肺炎发生率明显低于对照组,差异具有统计学意义(P<0.05)。见表3:
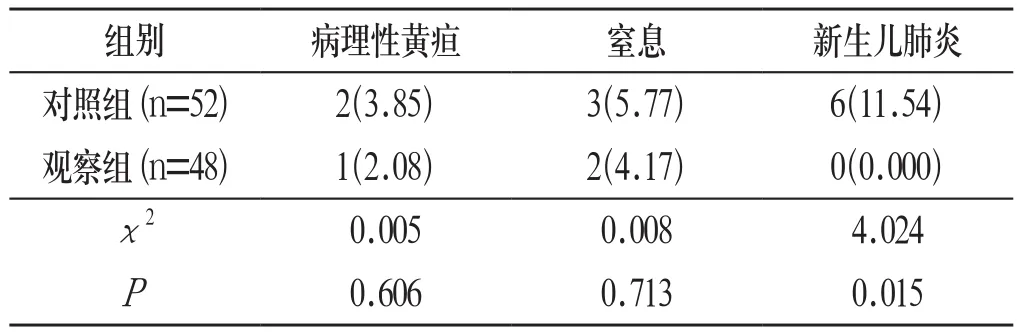
表3 两组新生儿并发症发生率对比[n(%)]
3 讨论
瘢痕子宫可由多种原因导致,包括剖宫产、子宫穿孔、子宫肌瘤剔除、子宫破裂等,其中以剖宫产术后导致的瘢痕子宫最为常见[6]。近年来随着二胎政策的开放,越来越多的瘢痕子宫女性选择再次妊娠,而有研究指出,子宫瘢痕处肌层有微小裂隙存在,肌层失去连续性且变薄,再次妊娠后易出现胎盘植入、子宫破裂、产后出血等并发症,严重危害母婴生命安全[7-8]。因此,对于瘢痕子宫再次妊娠的孕妇,选择何种分娩方式备受产科医生的关注。
既往临床认为,瘢痕子宫再次妊娠行阴道分娩存在瘢痕子宫破裂的风险,故临床为避免产生不良结局多采用剖宫产分娩。尽管手术技术不断提升,但仍无法避免切口感染、盆腔粘连等并发症的发生,且瘢痕子宫产妇子宫下段瘢痕处多存在胎盘附着,易造成大出血,从而增加手术难度,威胁产妇及新生儿的生命安全[9]。近年来,随着医疗理念的转变及医学技术的不断提升,瘢痕子宫再次妊娠经阴道分娩的可行性及安全性逐渐得到认可。相关研究指出,距离前次剖宫产2年以上且子宫切口愈合良好,再次妊娠后瘢痕破裂的几率较低,在分娩前采用B超测定瘢痕厚度,当瘢痕厚度大于3mm时提示瘢痕处子宫肌层具有原有的生理弹性和结构,临床可根据患者实际情况行阴道分娩[10];且有研究指出,瘢痕子宫再次妊娠采用阴道试产可改善母婴结局,降低不良事件发生率[5]。
本研究比较了瘢痕子宫再次妊娠对母婴结局的影响,结果显示观察组产妇产后24h出血量较少、住院时间较短,新生儿1分钟Apgar评分较高,产妇并发症发生率、新生儿肺炎发生率均较低,结果提示,瘢痕子宫再次妊娠行阴道分娩可改善母婴结局,降低母婴并发症。剖宫产手术使瘢痕处肌层变薄且丧失弹性,并且手术可能造成粘连,因此增加了再次妊娠时剖宫产分娩的手术难度。而在阴道分娩时,医护人员密切监测产妇生命体征的变化,有利于及时发现不良情况并予以处理,从而提升分娩的安全性;另外,第二产程时予以产妇适量缩宫素促进子宫收缩,能减少阴道出血量;在阴道分娩过程中使用产钳等适当助产,缩短了产程,也因此减少新生儿窒息的发生;而新生儿在阴道分娩的过程中受到阴道挤压,能促进肺液的排出,能避免因肺液置留导致的新生儿肺炎;此外,阴道分娩可避免剖宫产造成的二次损伤,从而降低盆腔粘连、产褥病等并发症的发生率,进而改善了母婴结局。
综上所述,对于符合阴道分娩指征的瘢痕子宫再次妊娠产妇采用阴道分娩,可降低产妇并发症率和新生儿肺炎率,减少产妇产后出血量,利于改善母婴结局。
