小儿疝开放与腹腔镜疝囊高位结扎治疗的对比分析
2019-04-28申帅晏建华蔡银忠
申帅 晏建华 蔡银忠
作者单位:415000 湖南常德,湘雅常德医院普外科(申帅、晏建华);湖南省宁乡市人民医院(蔡银忠)
腹股沟疝是小儿外科最常见的疾病,手术是治愈小儿腹股沟疝的唯一方法。随着腹腔镜技术的发展,除传统的开放疝囊高位结扎术治疗,腹腔镜下经皮腹膜外疝囊高位结扎术(Laparoscopic Percutaneous Extraperitoneal Closure,LPEC)也是最常见的手术方式[1],本研究对比分析两种手术方式的治疗效果,现报道如下。
1 材料与方法
1.1 临床资料选择2017年6月~2018年6月收治的小儿疝择期手术患儿238例,其中开放手术126例,男101例,女25例,年龄10个月~10岁,平均(2.9±1.84)岁,单侧118例,双侧8例;LPEC手术112例,男91例,女21例,年龄1~10岁,平均(2.7±1.63)岁,单侧96例,双侧16例,其中隐匿性疝(鞘状突未闭)11例。
1.2 主要器械及物品准备使用Olympus腹腔镜系统,直径5mm的30°小儿腹腔镜,杭州康基医疗器械有限公司5mm Trocar及小儿腹腔镜疝修补钩针。
1.3 方法
1.3.1 开放组患儿取仰卧位,七氟醚联合氯胺酮麻醉,常规消毒手术部位,在耻骨结节外上方约2cm内环口皮横纹处做横向切口,切口长度为1.0~1.5cm,小弯钳交替钝性分离皮下组织至显露精索(或子宫圆韧带),提起精索(或子宫圆韧带),于其内后上方找到疝囊,切开疝囊并将其游离至腹膜外脂肪处(疝囊颈),使用4号丝线对疝囊颈部缝扎及结扎各一道,止血并复位精索(或子宫圆韧带)、睾丸,5-0可吸收线皮下缝合伤口,创可贴覆盖切口,无需拆线。
1.3.2 LPEC组术前排空膀胱,以避免术中因膀胱充盈而导致操作损伤,气管插管麻醉,取头低足高位,弧形切开脐上缘皱褶处皮肤5mm,用手提起脐部皮肤,穿刺建立人工气腹,压力维持6~8mmHg,用Trocar 穿刺后置入5mm腹腔镜,首先探查患侧疝环大小及有无粘连,然后探查健侧有无隐匿性疝,若有同期处理。先将3-0血管滑线经疝修补针中空孔穿出,线头两端用小弯钳钳夹,在腹腔镜下寻找内环口合适高位结扎点,切开约3mm小口,用已带线疝修补针刺入此切口至内环口腹膜外,沿内环口内侧边缘,在腹膜外疏松结缔组织层潜行(注意避免在精索下或子宫圆韧带下走行),分离至疝环1/2时,穿刺针刺破腹膜层,进入腹内2~3cm后,边推血管滑线边退出穿刺针,然后在同一穿刺口刺入,自内环口外侧边缘腹膜外潜行,穿刺针分离至血管滑线旁时,自第一次腹膜穿刺孔进入腹腔,按压疝修补针针芯显露针芯倒钩并钩住腹腔内线头,松开小弯钳一端线头,收紧针芯后退出穿刺针引线出皮肤,丝线中部环形绕疝颈部1周,收紧缝线打结,可见疝环闭合良好,剪线后轻提皮肤,使线结进入组织间。如疝囊于精索(或子宫圆韧带)粘连致密从其上穿过困难,可于左或右下腹腹直肌外侧缘约平两髂前上棘连线上2cm处戳孔进辅助操作钳,提拉腹膜。腹股沟小切口无需缝合,创可贴拉拢,脐部切口皮下可吸收线缝合1针对合皮肤,无需拆线。
1.4 统计学方法使用SPSS 18.0统计学软件,计量资料采用±s进行描述,计数资料用频数表示,组间比较用两独立样本t检验,率或构成比的比较用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 两组麻醉成功时间、手术时间、麻醉苏醒时间与术中出血量比较开放组手术时间7~31min,平均(16.28±8.01)min,麻醉诱导至成功所需时间 1~6min,平均(3.16±1.61)min;手术结束至麻醉苏醒时间 8~25min,平均(14.87±4.90)min;术中出血量 0.5~2.0ml,平均(0.90±0.30)ml。LPEC组手术时间 11~35min,平均(19.06±5.77)min;麻醉诱导至成功所需时间3~8min,平均(4.26±1.45)min;手术结束至麻醉苏醒时间10~35min,平均(18.88±6.24)min;术中出血量 0.5~1.5ml,平均(0.95±0.26)ml。开放组的手术时间、麻醉诱导时间、麻醉苏醒时间均短于LPEC组,差异有统计学意义(P<0.05)。两组术中出血量比较差异无统计学意义(P>0.05)。见表1。
表1 两组手术时间、麻醉诱导时间、麻醉苏醒时间与术中出血量的比较(±s)

表1 两组手术时间、麻醉诱导时间、麻醉苏醒时间与术中出血量的比较(±s)
术中出血量(ml)开放组 126 16.28±8.01 3.16±1.61 14.87±4.90 0.90±0.30 LPEC 组 112 19.06±5.77 4.26±1.45 18.88±6.24 0.95±0.26 t 3.044 5.518 5.542 1.290 P 0.002 0.000 0.000 0.198组别 例数 手术时间(min)麻醉诱导时间(min)麻醉苏醒时间(min)
2.2 两组术后并发症比较开放组术后肺部感染的发生率显著低于LPEC组(P<0.05),两组切口或阴囊(阴唇)水肿/血肿的发生率比较差异无统计学意义(P>0.05)。见表2。
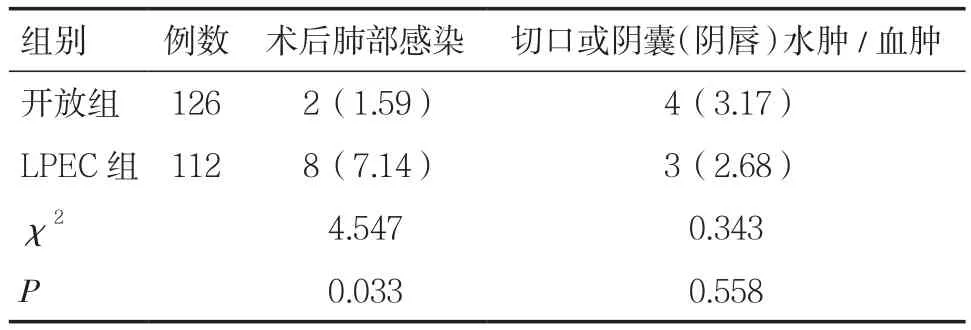
表2 两组术后并发症的比较[n(%)]
2.3 两组住院天数与医疗费用比较开放组住院天数1~5d,平均(1.56±0.83)d;医疗费用 2873~4521元,平均(3721.37±518.07)元。LPEC组住院天数1~6d,平均(1.77±1.11)d;医疗费用 5236~7313 元,平均(5972.94±456.01)元。两组住院天数比较差异无统计学意义(P>0.05),但开放组的医疗费用显著低于 LPEC 组(P<0.05),见表3。
表3 两组住院天数与医疗费用的比较(±s)

表3 两组住院天数与医疗费用的比较(±s)
组别 例数 住院天数(d) 医疗费用(元)开放组 126 1.56±0.83 3721.37±518.07 LPEC 组 112 1.77±1.11 5972.94±456.01 t 1.593 35.393 P 0.113 0.000
2.4 两组术后复发率及对侧疝发生率比较随访6~18个月,开放组复发2例,出现对侧疝9例,腔镜组复发1例,出现对侧疝1例。两组复发率比较差异无统计学意义(P>0.05),两组对侧疝发生率比较差异有统计学意义(P<0.05),见表4。
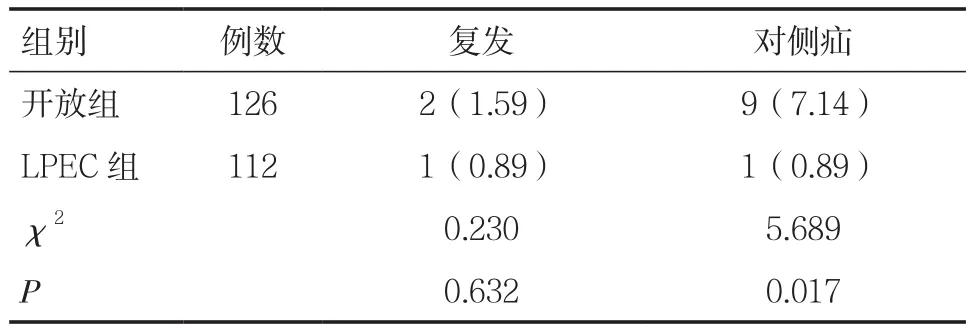
表4 两组复发率及对侧疝的比较[n(%)]
3 讨论
Takehara等[1]认为LPEC可评估对侧是否存在鞘状突未闭(Contralateral Patent Processus Vaginalis,CPPV),而CPPV是术后对侧疝发生的基础。有研究表明LPEC能减少术后对侧疝的发生率,并发症更少,有更好的视角能避免精索血管损伤,有更好的美容效果,但小儿疝修补选择腔镜还是开放手术仍存在争议[2~4]。本研究发现,LPEC组疝修补术中发现CPPV的比率达9.82%,一期行双侧疝囊高位结扎术,术后出现对侧疝的发生率为0.89%,而开放组术后对侧疝的发生率达7.14%,LPEC组可明显减少术后对侧疝的发生,两组比较差异有统计学意义(P=0.017)。程康文等[5]研究也得出与我们相同的结论。术中两组出血量比较差异无统计学意义,切口血肿/水肿发生率也无统计学意义(P>0.05);开放组术后肺部感染率更低,开放组不插管、术后苏醒更快、对呼吸道干扰更小,这可能是肺部感染率更低的原因之一,因不能完全排除天气、照护等方面因素,所以说LPEC组有更高的肺部感染并发症发生率还为时尚早,需要更多大宗病例及多中心研究或Meta分析证实。就更好的美容效果而言,开放组单侧疝切口为1.0~1.5cm,双侧为2~3cm;LPEC组不管单双侧疝,切口均为0.5cm+0.3cm+0.5cm(辅助操作孔,非每例必需),本研究因两组切口数量及大小差别,不好量化对比分析,故无肯定结论,推测LPEC组双侧疝则因其切口更小可能有一定优势,单侧疝则认为优势不显著。Engin等[6]报道了使用光学异物钳行小儿疝单孔LPEC,可以减少一个辅助操作钳孔及切口,可有更好的美容效果。住院天数两组差异无统计学意义(P>0.05);但LPEC组手术耗时更长,手术费更高,麻醉时间更长,麻醉费用更高,从而导致住院费用更高。
本研究分析,腹腔镜小儿疝修补对降低对侧疝发生率优势显著,值得推荐。有文献报道腹腔镜手术明显优于开放手术[7],其对照组为开放大切口手术,不是本研究所采用开放小切口,故我们对结论持保留态度。本研究发现开放疝囊高位结扎术在手术时间及术前术后麻醉管理、术后肺部感染、住院费用方面更优于腹腔镜手术。而且腹腔镜手术需进腹,是否增加了腹腔内肠粘连的发生率,因无相关数据及文献分析,随访时间短,因此无从考证,需进一步研究。因此,开放及腹腔镜治疗小儿疝均有其优势所在,选择适合患儿及术者的手术方式方能使医患双获益。
