经皮冠状动脉介入术后不同时期出血的发生率及临床预后
2019-04-02成万钧周玉杰王志坚张建维杨士伟王建龙
成万钧 周玉杰 王志坚 聂 斌 张建维 杨士伟 王建龙
血栓形成导致的急性心肌缺血是经皮冠状动脉介入术(percutaneous coronary intervention,PCI)的重要并发症,因此抗栓治疗在PCI患者的管理中起着至关重要的作用[1]。然而,在降低缺血性血栓事件的同时,抗栓药物同时也增加出血事件的发生率[2-4]。近年来多项研究已发现,急性冠状动脉综合征或PCI术后的大出血事件与近期及远期死亡均独立相关[4-10]。发生大出血患者的死亡风险与急性心肌梗死相当甚至更高[9-10]。
目前多数对出血事件的研究均集中在急性冠状动脉综合征或PCI早期,而对晚期出血事件,尤其是术后1年后出血事件,目前仍研究较少。不同时期的出血的发生率、预测因子和临床预后仍不清楚。近年来,关于PCI术后1年是否应继续服用双联抗血小板药物成为争论的热点。前瞻随机对照试验双联抗血小板治疗(dual anti-platelet therapy,DAPT)研究显示[11],PCI术后1年继续服用双联抗血小板药物18个月可明显降低极晚期支架血栓和心肌梗死的发生率,但同时可明显增加出血风险。对PCI术1年后极晚期出血的研究则有助于我们对缺血/出血的风险评估。由此,本研究通过单中心、大样本观察性资料,探讨PCI术后早期(<30 d)、晚期(30~360 d)及极晚期(360 d以上)出血的发生率及临床预后。
资料与方法
1.研究对象 我们连续入选北京安贞医院2010年至2013年,接受冠状动脉支架置入的患者共14 990例。收集患者的基线资料、出血事件及死亡事件。住院期间的基线资料、出血事件及死亡均通过病例查阅获得,出院后的出血事件及死亡均通过电话或门诊随访完成。所有PCI手术均按当前指南进行[12]。手术可选择经桡动脉或经股动脉途径。冠状动脉造影显示的管腔狭窄程度由术者根据目测判定,由术者根据情况决定PCI的术式和DES类型。全部患者在行PCI前均给予阿司匹林负荷量300 mg,并于术后继续服用100 mg/d维持并无限期服用。术前均同时给予氯比格雷负荷量300 mg口服,并给予75 mg/d维持至少1年。术中动脉内给予未分级肝素100 IU/kg抗凝。术者根据情况决定是否应用血小板糖蛋白(GP)IIb/IIIa受体拮抗剂。所有患者均同时根据病情给予他汀类调脂药物、β-受体阻断剂、血管紧张素转化酶抑制剂(ACE-I)以及钙拮抗剂等二级预防药物。
2.数据收集及随访 患者院内及院外出血事件按TIMI出血分级。本研究主要分析TIMI大出血事件在不同时期的发生率及其对死亡的影响。TIMI大出血定义为:颅内出血,或出血导致HGB下降≥5 g/L,或红细胞压积下降≥15%[13]。出血事件按PCI术后事件分为:①早期出血,即PCI术后30 d内发生的出血;②晚期出血,即PCI术后30~360 d发生的出血;③极晚期出血,即PCI术后360 d以后发生的出血。我们比较不同时期TIMI大出血对死亡的影响。死亡随访由独立的随访小组完成。根据死亡原因分为心源性死亡、非心源性死亡和血管性死亡。所有的死亡除非有明确的心脏外的病因均被定义为心源性死亡。
3.统计学分析 采用SPSS 16.0软件包进行数据分析。计量资料采用均数±标准差表示,组间比较用独立样本的t检验;计数资料组间比较用采用χ2检验或Fisher's检验。事件累积发生率采用Kaplan-Meier曲线,组间比较采用Log-Rank检验。为校正其它合并危险因素的的影响,我们采用Cox多因素回归模型计算TIMI大出血对死亡的风险比(HR)和95%可信区间(CI)。由于出血事件发生在随访过程中,因此我们在Cox回归模型中采用时间相依共变量(time-varying variable)的方法处理出血事件对死亡终点的影响。为校正和对比心肌梗死对死亡的影响,我们同时将PCI术后不同时期的心肌梗死事件放入模型,分析心肌梗死和大出血分别对死亡的风险比。以P<0.05为差异有统计学意义。
结 果
1.TIMI大出血的发生率 在14 990例接受PCI的患者中,随访时间长达3年(中位随访时间19.4个月)。
早期TIMI大出血36例(0.2%),晚期大出血29例(0.2%),极晚期大出血40例(0.3%)。不同时期大出血患者之间的危险因素分布,包括年龄、性别、糖尿病、高血压病等合并疾病未见明显差异(表1)。临床用药中早期出血应用GP IIb/IIIa抑制剂的比例更高,但应用阿司匹林和氯吡格雷的比例未见显著差异。
2.不同时期TIMI大出血对死亡的影响 不同时期的TIMI大出血患者的死亡率可见显著差异(表2,图1)。极晚期大出血事件的死亡率明显高于早期和晚期出血事件(分别为65.0%、34.5%和27.8%,P=0.0046)。通过对死亡类型的分析显示,极晚期出血主要增加非心源性死亡的风险(分别为55.0%、20.7%和8.3%,P<0.001)。三种类型的出血事件对心源性死亡的影响并未见差异有统计学意义(分别为10.0%、13.8%和19.4%,P=0.4995)。在Cox回归模型校正基线危险因素后,早期、晚期和极晚期大出血均是死亡的预测因素,但其风险比(HR)呈递增趋势(早期:HR=2.61,95%CI:1.81~3.64;晚期:HR=2.80,95%CI:1.40~5.60;极晚期:HR=4.15,95%CI:2.72~6.33)。不同时期的心肌梗死也均是死亡的预测因素,但与出血事件不同的是,心肌梗死对死亡的风险比随随访时间的延长逐渐降低(早期:HR=5.07,95%CI:2.79~9.21;晚期:HR=2.25,95%CI:1.13~4.48;极晚期:HR=1.92,95%CI:1.15~3.20,图2)。
表1 PCI术后不同时期大出血患者的基线资料[±s,n(%)]
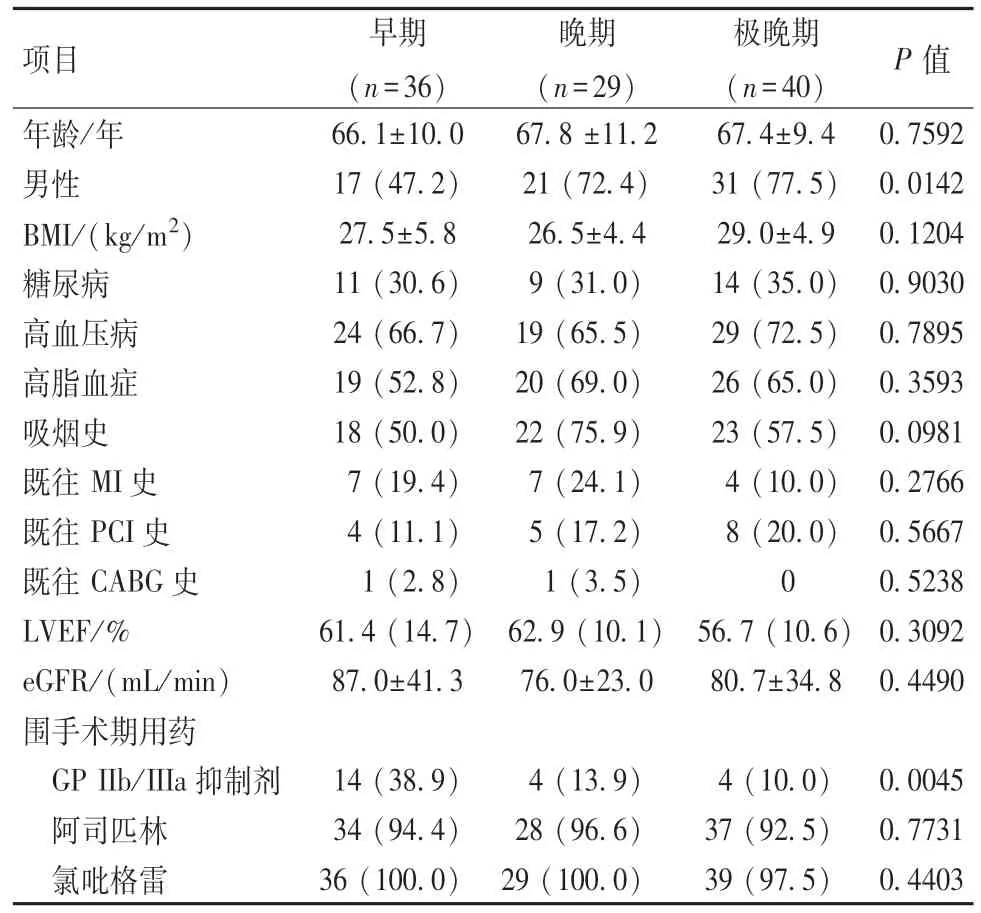
表1 PCI术后不同时期大出血患者的基线资料[±s,n(%)]
注:CABG:冠状动脉旁路移植术;eGFR:估测肾小球滤过率
项目 早期(n=36)晚期(n=29)极晚期(n=40) P值年龄/年 66.1±10.0 67.8±11.2 67.4±9.4 0.7592男性 17(47.2) 21(72.4) 31(77.5) 0.0142 BMI/(kg/m2) 27.5±5.8 26.5±4.4 29.0±4.9 0.1204糖尿病 11(30.6) 9(31.0) 14(35.0) 0.9030高血压病 24(66.7) 19(65.5) 29(72.5) 0.7895高脂血症 19(52.8) 20(69.0) 26(65.0) 0.3593吸烟史 18(50.0) 22(75.9) 23(57.5) 0.0981既往MI史 7(19.4) 7(24.1) 4(10.0) 0.2766既往PCI史 4(11.1) 5(17.2) 8(20.0) 0.5667既往CABG史 1(2.8) 1(3.5) 0 0.5238 LVEF/% 61.4(14.7) 62.9(10.1) 56.7(10.6)0.3092 eGFR/(mL/min) 87.0±41.3 76.0±23.0 80.7±34.8 0.4490围手术期用药GPIIb/IIIa抑制剂 14(38.9) 4(13.9) 4(10.0) 0.0045阿司匹林 34(94.4) 28(96.6) 37(92.5) 0.7731氯吡格雷 36(100.0) 29(100.0) 39(97.5) 0.4403

表2 不同时期出血事件和死亡的关系[n(%)]
讨 论
在此大样本单中心观察性研究中,我们发现PCI术后1个月后甚至1年后的出血事件并不少见。与PCI术后早期的出血事件相比,术后1年后发生的极晚期出血事件对死亡风险的影响更大。
目前多项研究已表明,急性冠状动脉综合征或PCI术后早期的出血是1个月和1年死亡的预测因素[4-10]。一项汇集多项临床试验的研究显示,PCI术后30 d内的大出血和心肌梗死均是1年死亡的预测因素,但大出血对死亡的预测强度比心肌梗死更强(二者OR分别为2.96和2.29)[9]。然而目前的相关研究主要集中于术后1个月之内的出血,对于PCI术后1个月以后甚至更晚的出血的发生率及对死亡的影响目前仍报道较少。一项门诊随访研究显示[14],对于1年之内未发生急性心肌梗死或接受血运重建的门诊冠心病患者,每年发生大出血(BARC 3型或以上)的发生率为0.6%。在校正其他危险因素后,大出血是死亡的预测因素(OR=2.89)。该研究提示稳定型心绞痛患者出院后的慢性出血仍然可怕。然而该研究并非专门针对接受PCI的患者,对接受PCI的患者人群指导价值有限。近期,大规模临床试验DAPT结果显示,PCI术后1年以后继续DAPT可明显降低心肌梗死和支架血栓的发生率,但可明显增加出血事件的风险[11]。在PCI术后1年临床决策是否继续进行双联抗血小板治疗时,极晚期出血事件和心肌梗死各自对死亡的影响显得至关重要。

图1 不同时期大出血分析结果 A;全因死亡B:心源性死亡;C:非心源性死亡;D:血管性死亡

图2 不同时期TIMI大出血和心肌梗死对死亡风险的影响Cox回归模型
我们通过大样本观察性研究显示,PCI术后1年以后大出血事件仍不少见,而且极晚期的大出血与早期出血事件相比,其对死亡的影响不仅没有减弱,反而逐渐增强。其对死亡影响的HR由早期的2.61增至极晚期的4.81。与之相反,心肌梗死对死亡的影响逐渐减弱,早期为5.07,极晚期降为1.92。因此,本研究的结果显示PCI术后1年以后大出血对死亡的影响至少不弱于心肌梗死,在抗栓治疗的风险获益比的权衡中应该作为一个重要的因素来考虑。
极晚期出血对死亡的影响明显强于早期的机制仍不清楚。有研究显示,非血管路径相关的出血对死亡的影响明显强于血管路径相关的出血[15]。PCI早期多数为血管路径相关的出血,而极晚期出血基本为非路径相关。这可能是不同时期出血对死亡影响不同的机制之一。此外,早期出血多发生于院内,患者有条件得到及时诊治,而极晚期出血多发生于院外,很多患者可能失去了及时诊治的机会。既往文献也显示,院外发生的出血死亡率明显高于院内出血,这也可以部分解释本研究的结果[16]。
总之,本研究结果显示PCI术1年后大出血事件仍不少见,且1年以后的大出血事件对远期死亡风险的影响较早期大出血更强。因此,在PCI术1年后需要延长DAPT的患者中,需充分平衡患者出血的风险。
