超声与MRI诊断乳腺癌及不同病理分型影像特点分析
2019-03-19李俏颖周定中
李俏颖,周定中
1.空军军医大学唐都医院超声医学科,陕西西安710038;2.湘南学院附属医院介入血管外科,湖南郴州423000
前言
乳腺癌在女性恶性肿瘤中发病率位居首位,随着国内女性生活与工作压力的增加、生活环境及饮食结构的改变,乳腺癌发病率呈现逐年升高和年轻化趋势[1]。乳腺癌恶性程度较高,但初发时较为隐匿,多数患者入院就诊时已经处于中晚期,延误了最佳治疗时机。有文献报道,早期准确诊断乳腺癌并进行病理分型能够为及时准确的治疗干预提供可靠依据[2]。超声与MRI均为临床上常用的乳腺癌影像学诊断手段,二者检查机制不同,各有优劣。由于患者个体差异明显,二者的诊断结果也存在一定差异[3]。本研究对两种影像学检查在乳腺癌诊断和病理分型中的差异以及联合诊断的效果进行比较分析,以期为相关研究提供参考,现报道如下。
1 资料与方法
1.1 一般资料
收集2016年5月至2018年5月我院妇科接诊的112例有疑似乳腺癌表现的患者纳入本研究。患者年龄28~60岁,平均年龄(49.22±6.01)岁,体质量46~65 kg,平均(50.16±6.33)kg,婚姻状况:已婚63例、未婚28例、离异21例。
1.2 纳入和排除标准
纳入标准:有疑似乳腺癌表现,发现乳房肿块;入选前未接受过手术或放化疗等治疗;超声与MRI检查资料完整,最终诊断结果均经手术或病理检查证实;签署知情同意书。排除标准:既往有乳腺疾病史者;合并其他可能影响本研究检查结果的患者;有精神疾病或无法正常交流者。
1.3 方法
彩色多普勒超声检查使用Philips IU22型彩色多普勒超声诊断仪(荷兰),探头使用7.5~13.0 MHz高频线阵探头。指导患者上举双臂暴露待检查部位,先触诊明确位置,然后进行双侧乳房与腋窝多方向、多切面扫查。由资深阅片医师根据肿块大小、形态、边界、内部回声和钙化、肿块后方回声、血流情况及腋窝淋巴结肿大等进行评估。MRI检查使用西门子MognetomAvanto 1.5T超导MR扫描仪(德国),为6通道相控阵线圈。指导患者俯卧保持乳腺自然悬垂于相控阵线圈内,进行轴位、矢状面和冠状面扫描。先进行T1与T2加权成像扫描,之后进行增强抑脂T1加权tra动态扫描。造影剂使用欧乃影(扎双胺注射液),按照3.5 mL/s速率注入,之后注入等量生理盐水进行冲洗。注入对比剂的同时进行增强扫描,重复8次。利用后处理工作站测量数据和分析图像,观察病灶形态学、内部强化特征和动态增强曲线类型。
1.4 观察指标
比较分析单独超声、MRI及二者联合检查对乳腺癌的诊断效果,并比较不同乳腺癌病理分型超声、MRI影像特征。
1.5 统计学分析
使用SPSS 20.0进行数据分析,计数资料最终结果以百分率显示,组间采用χ2检验,P<0.05时差异有统计学意义。
2 结果
2.1 超声、MRI及联合诊断对乳腺癌的检出情况
手术与病理诊断显示112例患者中29例为良性肿块、83例为乳腺癌(浸润性导管癌55例、浸润性小叶癌17例、乳头状癌6例、髓样癌5例);超声诊断37例为良性肿块、75例为乳腺癌,乳腺癌检出率为90.36%;MRI诊断33例为良性肿块、79例为乳腺癌,乳腺癌检出率为95.18%;联合诊断30例为良性肿块、82例为乳腺癌,乳腺癌检出率为98.80%。3种诊断方法中联合诊断对乳腺癌检出率最高,但3组间并无统计学差异(P>0.05)。
2.2 超声、MRI及联合检查对乳腺癌的诊断效果对比
与手术和病理诊断结果比较发现:超声诊断漏诊15例(13.39%)、误诊7例(6.25%),MRI诊断漏诊8例(7.14%)、误诊4例(3.57%),联合诊断漏诊2例(1.79%)、误诊1例(0.89%)。联合诊断漏诊率和误诊率均显著低于超声诊断(P<0.05)。
以手术与病理诊断结果为金标准,将漏诊作为假阴性、误诊作为假阳性,分析3种诊断方法对乳腺癌的诊断效果:联合诊断灵敏度、特异度、准确率、阳性预测值、阴性预测值均显著高于超声诊断(97.59%vs81.93%,96.55%vs75.86%,97.32%vs80.36%,98.78%vs90.67%,93.33%vs59.46%,P<0.05);联合诊断准确率显著高于MRI诊断(97.32%vs89.29%,P<0.05)。
2.3 乳腺癌不同病理分型超声、MRI影像特征比较
乳腺癌不同病理分型超声、MRI影像特征见表1和表2。
2.4 典型病例
某女,44岁,手术病理诊断结果为左侧Ⅱ级乳腺非特殊性浸润性癌。彩色多普勒超声图像中可见19 mm×20 mm大小的实性低回声区,边界不清,形态不规则,深层筋膜连续性欠佳。CDFI:异常回声团内可见血管迂曲走行(图1)。MRI图像中可见直径约19mm的不规则结节影,边缘不整,DWI呈高信号,周围可见迂曲增粗血管影,增强后病灶呈持续强化(图2)。
3 讨论
乳腺癌发病因素与发病机制复杂,手术病理结果显示患者病灶组织形态复杂,由于患者个体差异明显,其生物学行为也存在明显差异,凭借单一影像学手段进行诊断和病情评估效果不能令人满意[4]。彩色多普勒超声与MRI是临床常用的两种诊断乳腺癌的影像手段,二者作用机制不同,效果各有优劣[5]。其中彩色多普勒超声在发现病灶方面效果明确,适用于乳腺癌的早期筛查[6],但由于受到仪器性能和分辨率的限制,在显示微小原位病灶方面效果较差,而且也无法准确界定肿瘤病灶范围,无法有效显示乳腺肿瘤增生和坏死情况[7]。MRI则无上述缺点,其能够进行多切面扫查,可明确显示微小病灶及病灶周围血管分布情况,诊断乳腺癌的准确率也较彩色多普勒超声有所提高[8]。国外研究报道也证实,MRI在评估乳腺癌浸润程度、隐匿性病灶等方面有良好效果,通过评估病灶血管分布能够为肿瘤治疗方案的拟定提供指导数据[9-10]。我院也在临床实践中将MRI作为乳腺癌诊断、分期、术前评估的重要辅助手段[11]。在价格与操作性方面,超声更为实惠和简单,更适合临床推广。
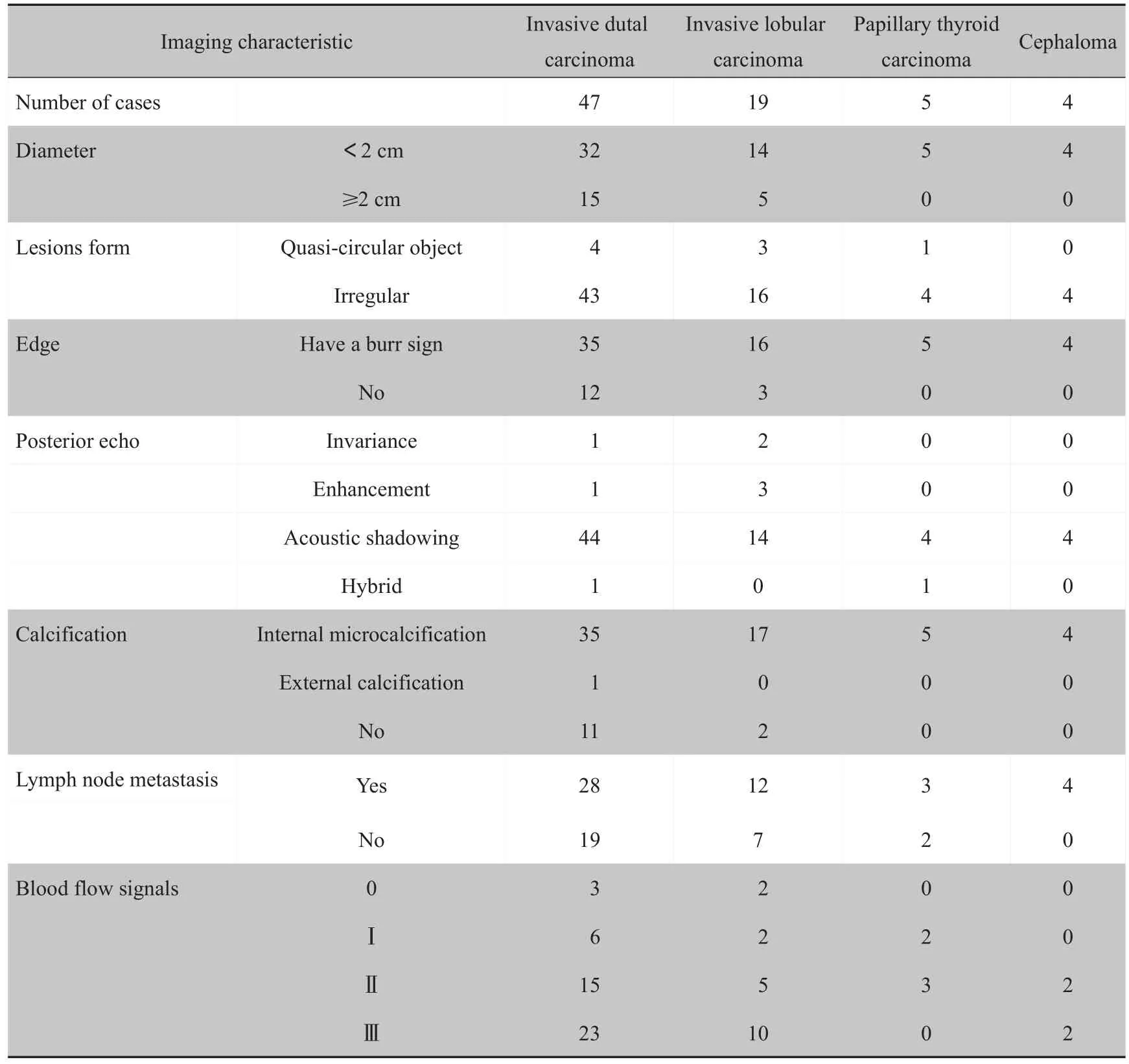
表1 乳腺癌不同病理分型超声影像特征Tab.1 Ultrasonographic features of different pathological types of breast cancer
有国内研究认为,在乳腺癌诊断方面超声与MRI各有优劣,前者漏诊率较高,而后者误诊率较高,但二者作用机制并不相同,可通过联合诊断的方式提高诊断效果[12-13]。本研究结果显示,超声诊断漏诊率和误诊率均略高于MRI检查,分析原因可能与本研究中样本量不大、不同患者超声图像差异较为明显、较大脓肿或导管明显扩张者对图像分辨有明显影响以及超声在鉴别微小钙化灶方面存在欠缺等多种因素有关[14-15]。联合诊断漏诊率和误诊率均显著低于超声诊断,则表明联合诊断能够有效降低漏诊和误诊风险[16-17]。以手术与病理诊断结果为金标准,分析3种诊断方法对乳腺癌的诊断效果发现:联合诊断灵敏度、特异度、准确率、阳性预测值、阴性预测值均显著高于超声诊断,联合诊断准确率显著高于MRI诊断,也证实超声与MRI检查联合有良好的协同互补作用,可提升乳腺癌的诊断效果。
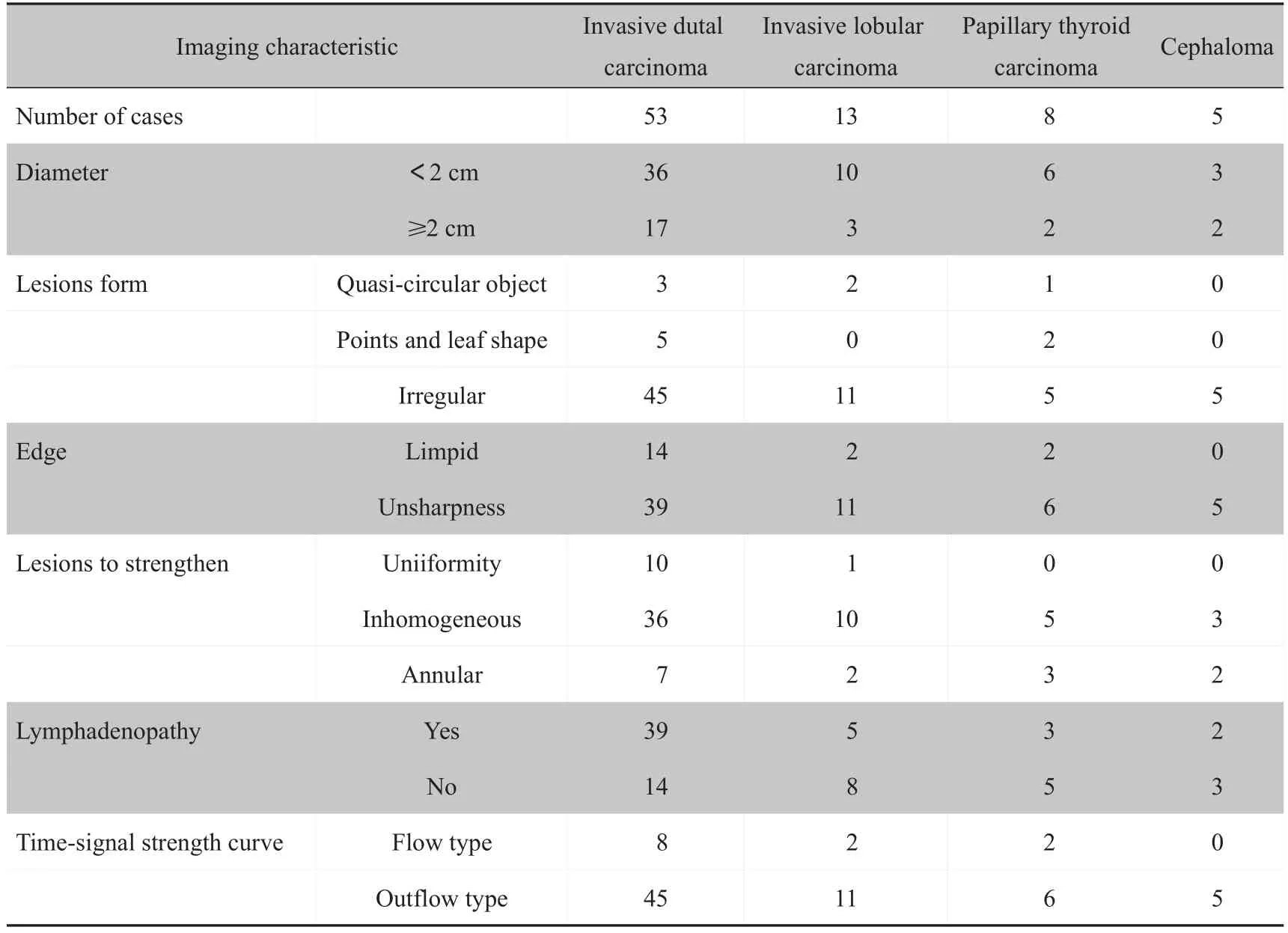
表2 乳腺癌不同病理分型MRI影像特征Tab.2 MRI features of different pathological types of breast cancer
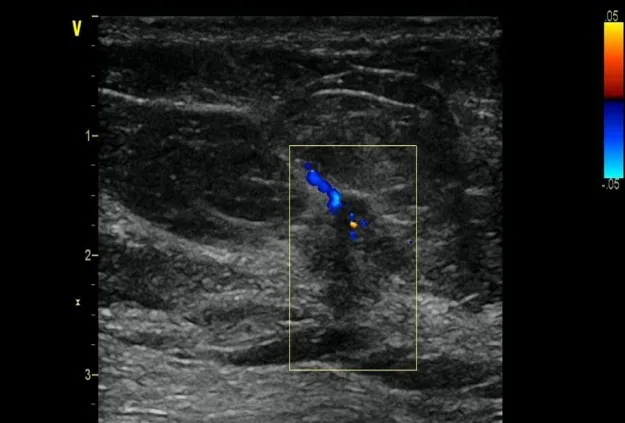
图1 左乳腺非特殊性浸润性癌超声图像Fig.1 Ultrasound images of nonspecific invasive carcinoma of the left breast

图2 左乳腺非特殊性浸润性癌MRI图像Fig.2 MRI images of the nonspecific invasive carcinoma of the left breast
在不同病理分型影像特点差异方面,本研究结果显示超声影像特征与病理分型存在一定相关性,其中超声特征多表现为病灶形态不规则、边缘毛刺征、后方回声为声影、内部微小钙化、血流信号丰富等,且浸润程度越高上述征象越明显,与国内Guo等[18]的研究相似。而在MRI影像特征方面,主要表现为形态不规则、边界不清晰、不均匀强化等典型征象。国内研究报道也显示,病变形态、强化形式及早期强化率等与乳腺癌病理分型有紧密联系[19],与本研究结果相符。Rossi等[20]的研究也指出,乳腺癌侵袭度越高时病灶形态越不规则,边缘出现毛刺甚至分叶,且由于肿瘤恶性程度增高、病灶生长速度远超新生血管速度,因此会造成肿瘤血供不足出现不同程度坏死,从而出现明显不均匀强化。本研究结果也显示肿瘤恶性程度越高此强化越不均匀。超声与MRI联合诊断可利用两种影像结果进行互补,最终提高影像显示的准确度。
总之,超声与MRI联合诊断乳腺癌能够提高诊断准确率,二者图像特征能够为乳腺癌诊断和病理分型判断提供良好依据。
