有创-无创序贯通气在慢性阻塞性肺疾病急性加重期合并Ⅱ型呼吸衰竭患者中的临床应用
2019-02-15韩桂荣
韩桂荣
临床呼吸内科多发性疾病领域, 慢性阻塞性肺疾病占较高发生比例, 在急性加重期, 常有Ⅱ型呼吸衰竭合并发生,是造成患者死亡的常见原因。机械通气为现阶段对此合并症治疗的重要手段, 但实践显示, 应用有创机械通气方案治疗,因持续时间较长, 可致气道损伤、呼吸机相关性肺炎等并发症, 且患者因存在呼吸机依赖问题, 常有撤机失败等不良情况发生, 而应用有创-无创序贯通气方案治疗, 可有效规避上述不足, 缩短通气时间, 提高撤机成功率, 防范并发症事件发生, 应用价值十分突出[1,2]。本研究分析有创-无创序贯通气在慢性阻塞性肺疾病急性加重期合并Ⅱ型呼吸衰竭患者中的临床效果, 现总结如下。
1 资料与方法
1.1 一般资料 选取本院呼吸内科2017年2月~2018年2月收治的80例慢性阻塞性肺疾病急性加重期合并Ⅱ型呼吸衰竭患者, 其中慢性阻塞性肺疾病与中华医学会在2007年修订的《慢性阻塞性肺疾病诊治指南》相关诊断标准符合;Ⅱ型呼吸衰竭与诊断指标条件符合, 即动脉二氧化碳分压(PaCO2)经检测≥100 mm Hg(1 mm Hg=0.133 kPa)。患者均自愿参与本次实验, 并签署知情同意书;排除临床资料不完整者及有心、肝、肾等重要脏器合并严重功能不全者。将患者随机分为对照组和观察组, 各40例。观察组患者男22例, 女18例,年龄51~78岁, 平均年龄(65.9±6.2)岁;对照组患者男24例,女16例, 年龄53~77岁, 平均年龄(65.4±6.0)岁。两组患者一般资料比较, 差异无统计学意义(P>0.05), 具有可比性。
1.2 方法 两组患者均行基础治疗, 包括充分有效引流痰液, 行水、电解质紊乱纠正等。对照组患者应用有创机械通气方案, 应用同步间歇指令通气(SIMV)+压力支持通气(PSV)+呼气末正压(PEEP)通气模式, 根据通气状态和患者机体耐受状况对呼吸机参数调整, 并行适当的抗感染和营养支持。当有肺部感染控制(PIC)窗出现后, 对原通气模式维持,依据需要, 可行气管切开, 病情稳定后, 将PSV、SIMV水平渐趋调低, 完成脱机拔管操作。观察组患者应用有创-无创序贯通气方案。即有创机械通气方案同上, 在PIC窗出现后,应用无创正压通气(BiPAP)将气管插管取代, 呼气压(EPAP)设置为4~8 cm H2O(1 cm H2O=0.098 kPa), 吸气压(IPAP)设置为12~18 cm H2O, 待病情稳定, 压力水平渐趋降低, 至完成脱气操作。PIC窗:①X线示已有效控制肺部感染灶;②白细胞计数 (WBC)为(4~10)×109/L, 气道分泌物 <20 ml/d, 呼吸频率<25次/min, 血流动力学稳定, 自主咳嗽、排痰能力恢复;③体温经检测≤37℃;④动脉血气在撤机前恢复至稳定期。
1.3 观察指标 比较两组有创机械通气用时、通气总用时、ICU入住时间及撤机成功率、再插管率、呼吸机相关性肺炎发生率。
1.4 统计学方法 采用SPSS13.0统计学软件对数据进行统计分析。计量资料以均数±标准差(±s)表示, 采用t检验;计数资料以率(%)表示, 采用χ2检验。P<0.05表示差异具有统计学意义。
2 结果
2.1 两组患者有创机械通气用时、通气总用时、ICU入住时间比较 观察组患者有创机械通气用时、通气总用时、ICU 入住时间分别为 (6.4±4.3)、(9.1±7.1)、(10.7±6.4)d, 均短于对照组的 (10.8±7.2)、(13.2±10.9)、(16.9±10.2)d, 差异有统计学意义(P<0.05)。见表1。
表1 两组患者有创机械通气用时、通气总用时、ICU入住时间比较( ±s, d)

表1 两组患者有创机械通气用时、通气总用时、ICU入住时间比较( ±s, d)
注:与对照组比较, aP<0.05
组别 例数 有创机械通气用时 通气总用时 ICU入住时间观察组 40 6.4±4.3a 9.1±7.1a 10.7±6.4a对照组 40 10.8±7.2 13.2±10.916.9±10.2
2.2 两组患者撤机成功率、再插管率、呼吸机相关性肺炎发生率比较 观察组患者呼吸机相关性肺炎发生率、再插管率均低于对照组, 撤机成功率高于对照组, 差异有统计学意义(P<0.05)。见表 2。
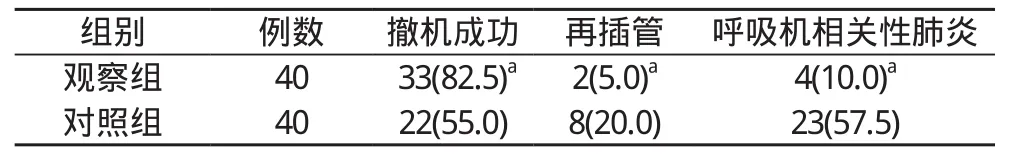
表2 两组患者撤机成功率、再插管率、呼吸机相关性肺炎发生率比较[n(%)]
3 讨论
慢性阻塞性肺疾病急性加重期并发呼吸衰竭患者在病程早期应用有创通气方案治疗, 可将通气障碍迅速解除, 且可经人工气道引流装置将气道分泌物清除, 发挥呼吸支持、解除呼吸肌疲劳作用。但有创通气实施过程中, 气管导管会增加细菌潜入肺组织, 于肺泡沉积的风险, 加之呼吸机管道污染, 可明显增加呼吸机相关性肺炎发生率, 进而诱导病情反复发作或加重, 故在保证病情平稳的状况下, 将气道插管行有创机械通气的时间尽量缩短, 意义非常突出。
有创-无创序贯通气正是基于此原则实施, 在病情有好转征象, 但未达撤机标准前, 将气管插管应用BiPAP取代,实现逐步撤机, 可使有创通气时间明显缩短[3]。在序贯通气方案实施过程中, 重在对PCI窗把握, 将其作为切换点, 即PIC窗出现后, 将插管拔除, 经面罩行BiPAP支持通气。可将呼吸机疲劳有效缓解, 使患者气道自洁能力增强, 并因无需对人工气道建立, 可恢复经口进食, 防范由鼻饲引发的误吸事件, 故明显降低了呼吸机相关性肺炎等并发症发生, 是一种可靠、安全的脱机方案[4-8]。
本研究结果示, 观察组患者有创机械通气用时、通气总用时、ICU 入住时间分别为 (6.4±4.3)、(9.1±7.1)、(10.7±6.4)d,均短于对照组的 (10.8±7.2)、(13.2±10.9)、(16.9±10.2)d, 差异有统计学意义(P<0.05)。观察组患者呼吸机相关性肺炎发生率、再插管率均低于对照组, 撤机成功率高于对照组, 差异有统计学意义(P<0.05)。
综上所述, 慢性阻塞性肺疾病急性加重期合并Ⅱ型呼吸衰竭患者应用有创-无创序贯通气方案治疗, 可显著缩短有创机械通气用时和通气总用时, 加快病情恢复平稳进程, 提高撤机成功率, 降低再插管率和呼吸机肺炎发生率, 具有非常重要的实施成效。
