腹腔镜远端胃癌根治术不同入路方式治疗胃癌的近期疗效对比观察
2018-12-17梁小娥王光辉
梁小娥 邵 燕 李 娜 王光辉
胃癌是比较常见的一种消化道癌,在我国患病率较高[1]。研究表明胃癌发生与多种因素相关,如幽门螺杆菌感染、饮食习惯、生活环境等[2-3]。由于早期缺乏典型症状,大部分患者入院就诊时,病情已进展为中、晚期。手术是治疗恶性肿瘤的主要手段,理想的手术方式不仅需将肿瘤病灶切除,而且要最大限度减少机体损伤,促进术后机体功能恢复,降低并发症风险[4-5]。近年来,腹腔镜手术在胃癌治疗中取得了较大进展,与常规开腹手术相比,腹腔镜手术具有创伤小、术后恢复快、安全性高等优势[6-7]。然而,有研究指出手术入路的选择是胃癌手术中的难点,为了降低手术难度,临床需寻求最佳手术路径,便于提高胃癌根治术的安全性[8]。鉴于此,三家医院纳入108例胃癌患者为研究对象,分析腹腔镜远端胃癌根治术前、后入路手术的近期疗效,现报道如下。
资料与方法
一、一般资料
选取三家医院2015年12月至2017年12月收治的胃癌患者108例,均行腹腔镜远端胃癌根治术,根据患者的手术入路方式分成后入路组(56例)与前入路组(52例)。后入路组男31例,女25例,年龄31 ~ 75岁,平均(54.39 ± 12.64)岁;体质指数18 ~ 26 kg/m2,平均(22.19 ± 2.01)kg/m2;肿瘤直径2 ~ 8 cm,平均(4.61 ± 1.28)cm;TNM分期:ⅠB期10例、ⅡA期16例、ⅡB期30例;肿瘤位置:胃底4例、幽门41例、胃体部11例。前入路组男29例,女23例,年龄30 ~ 75岁,平均(55.12 ± 11.98)岁;体质指数18 ~ 27 kg/m2,平均(22.37 ± 2.20)kg/m2;肿瘤直径2 ~ 8 cm,平均(4.58 ± 1.25)cm;TNM分期:ⅠB期11例、ⅡA期10例、ⅡB期31例;肿瘤位置:胃底3例、幽门40例、胃体部9例。研究方案经三家医院伦理委员会通过,两组基线资料比较无统计学意义(P> 0.05)。
二、 纳入与排除标准
1. 纳入标准
①年龄≥18岁;②符合中华人民共和国国家卫生和计划生育委员会[9]制定的《胃癌规范化诊疗指南(试行)》中的诊断标准,经实验室检查、影像学检查、病理穿刺等结合临床表现证实;③无麻醉、手术禁忌;④经超声、CT等证实无远处转移;⑤意识清醒,无认知障碍;⑥知情同意。
2. 排除标准
①术前有新辅助化疗史;②已发生远处转移;③肝、肾、心、脑、肺等脏器严重损害;④既往有脾、胃、胰手术史;⑤既往有精神病史。
三、手术方法
两组均行腹腔镜远端胃癌根治术,其中后入路组采用左侧后入路,前入路组采用右侧前入路。术前实施全麻,常规消毒、铺巾,建立气腹,压力为12 ~ 15 mmHg,并对腹膜、肝脏等进行探查。后入路组选择左侧后入路,即在大弯侧淋巴结清扫后,暂时不将球部离断,掀起胃体,于胃后方清扫淋巴结,最后将十二指肠离断。前入路组采用右侧前入路,即优先离断十二指肠,具体如下:①将大网膜切开并扩展,达肝区、结肠脾区,沿胃窦方向游离,将胃网膜右侧静脉、动脉切断,并对第6组淋巴结予以清扫。②裸化并切断十二指肠,牵起残胃,将横结肠系膜剥离,达胰腺上缘。将胰腺被膜提起,并对胰腺进行下压,将胃左动脉完全拉直,使脾动脉显露,达胃后动脉,对第11P组淋巴结给予清扫。③以脾动脉根部作为起始点,沿腹腔动脉进行清扫、裸化,将胃左静脉、动脉结扎,对第9组与第7组淋巴结给予清扫。④分别将胃网膜左、右血管显露、结扎,对第4sb、4d组淋巴结给予清扫。⑤将肝左叶挑起,对第3组、1组淋巴结给予清扫。两组术后均采用常规抗感染治疗,常规留置胃管。
四、观察指标
1. 围手术期指标
包括手术时间、术中出血量、术后下床活动时间、拔除胃管时间、排气恢复时间、进食时间、淋巴结清扫数目以及住院时间。
2. 并发症
记录两组术后并发症发生率。
3. 随访情况
利用电话随访6个月,分析两组术后复发率、死亡率,复发标准参考《胃癌规范化诊疗指南(试行)》[7]进行评估。
五、统计方法
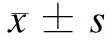
结 果
一、两组围手术期指标比较
前入路组手术时间、术后下床活动时间较后入路组明显缩短,术中出血量低于后入路组,且淋巴结清扫数目高于后入路组,差异均有统计学意义(P< 0.05)。两组术后拔除胃管时间、排气恢复时间、进食时间及住院时间比较未见显著差异(P> 0.05),见表1。

表1 两组围手术期指标比较
二、两组并发症发生率比较
前入路组吻合口出血、切口感染、肺部感染、脾脏撕裂出血、吻合口漏发生率比较无统计学意义(P> 0.05),见表2。
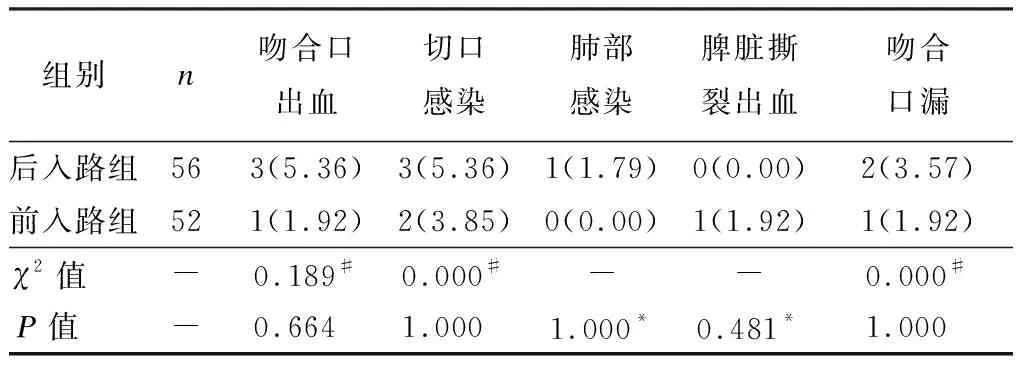
表2 两组并发症发生率比较 [n(%)]
注:#采用连续性校正χ2检验,*采用Fisher检验检验
三、两组随访6个月的复发、死亡情况比较
后入路组复发率、死亡分别为8.93%、3.57%,与前入路组的1.92%、0.00%相比,差异均无统计学意义(P> 0.05),见表3。
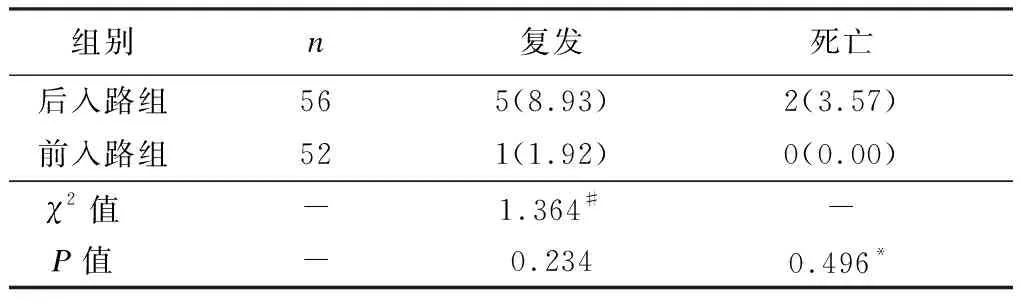
表3 两组随访6个月的复发、死亡情况比较[n(%)]
注:#采用连续性校正χ2检验,*采用Fisher检验检验
讨 论
目前,临床针对胃癌患者仍主张采用综合治疗,即以手术为主,并采用放疗、化疗等辅助治疗[10-11]。随着医疗技术的发展,腹腔镜技术的应用越来越广泛,手术安全性较过去明显提升[12-13]。然而,腹腔镜胃癌根治术的应用也存在局限,如术区解剖结构复杂,淋巴结的清扫具有一定难度,且器械操作范围受到明显限制,对手术操作要求非常高[14-15]。因此,腹腔镜胃癌根治术入路的选择显得尤为重要,若入路方式选择不当,则可能增加手术难度,影响疗效。
三家医院针对108例胃癌患者的不同手术入路方式分成两组,其中后入路组为左侧后入路,前入路组为右侧前入路。前入路与后入路主要区别在于十二指肠离断时机存在差异,其中前入路要求在大弯侧清扫完成后将十二指肠球部优先离断,然后清扫其他部位的淋巴结,而后入路则指在大弯侧清扫完成后暂时不将十二指肠球部优先离断,而是在淋巴结清扫完毕后予以离断[16-17]。既往前入路的优势常常被忽略,临床大多选择后入路进行手术[18-19]。然而,本次研究发现前入路组手术时间、术后下床活动时间较后入路组明显缩短,且术中出血量低于后入路组,淋巴结清扫数目高于后入路组,提示右侧前入路的效果更显著。笔者结合实践经验,发现右侧前入路更容易获取良好手术视野,首先将十二指肠离断,便于对第7组、第9组淋巴结进行清扫,且中央区显露良好,能轻松获得符合手术要求的张力及视野,减少淋巴结清扫障碍。因此,这种入路方式能缩短手术时间,减少术中出血量,缩短下床活动时间。
研究表明将十二指肠优先离断,在清扫第7、9组淋巴结时,能轻松将胰腺上缘显露,对手术操作者要求较低[20-21]。另有研究显示,当十二指肠后壁粘连,不容易将其分离时,选择前入路能控制十二指肠受损的危险性[22-23]。上述研究均表明十二指肠优先离断在胃癌根治术中存在较多优势,为本研究的开展提供了理论支持。本研究发现两组患者术后并发症发生率未见显著差异,提示入路方式对并发症的发生无明显影响。研究表明胃癌手术并发症危险因素较多,包括年龄、肥胖、手术方式等[24-25]。因此,笔者认为单纯采用右侧前入路难以改变并发症结局。通过观察两组术后6个月的复发、死亡情况,发现前入路组略低于后入路组,但组间比较无明显差异,究其原因可能在于纳入病例数较少,或随访时间短。两种入路方式近期复发、死亡率均较低,提示近期疗效可靠。
综上所述,与左侧后入路相比,采用右侧前入路能缩短腹腔镜远端胃癌根治术的手术时间、术后下床活动时间,减少术中出血量,且能提高淋巴结清扫数目,对术后并发症以及近期复发率、死亡率影响不大。此外,本研究也存在局限性,如纳入样本量少,随访时间短,未来将扩大样本量,延长随访时间,观察不同入路方式对远期疗效的影响。
