ESD治疗食管早癌及上皮内瘤变的价值
2018-12-17程如焕郭慧敏汪忠红贾华锋张玉莲
程如焕 郭慧敏 汪忠红 贾华锋 张玉莲
食管癌为消化道常见恶性肿瘤之一。近年来,随着社会的发展以及居民饮食习惯变化,食管癌的发病率呈上升趋势。数据显示,仅2008年全球就有48.1万例新发病例,占癌症发病总数的3.8%[1]。另有研究指出,食管癌死亡率占癌症死亡率的第6位,且发展中国家食管癌发病和死亡病例占全球总数的80%以上,而我国食管癌发病及死亡病例占全球的50%,其中农村发病率要高于城市[2-3]。食管癌的致病原因较为复杂,现阶段认为进食过量亚硝酸盐、服用过烫食物、吸烟、喝酒等都是食管癌危险因素[4-5]。早期诊断与干预是食管癌治疗原则之一,对于癌前病变或早期食管癌,内镜下剥离切除术(endoscopic submucosal dissection, ESD)是临床上常用的治疗手段[6]。本研究通过分析经ESD治疗的食管癌前病变及早期食管癌病例,旨在探讨ESD技术的疗效及安全性。
资料与方法
一、 一般资料
选取2014年1月至2017年1月于淮安市洪泽区人民医院确诊并行ESD手术切除治疗的100例食管早期癌及上皮内瘤变患者为研究对象,其中男性58例,女性42例,年龄26 ~ 63岁,平均年龄(51.06 ± 3.67)岁,食管上段病变34例,中段病变33例,下段病变33例,100例患者中高级别上皮内瘤变56例,早期食管癌44例。
二、入选标准
1. 纳入标准
①患者均经病理活检证实为上皮内瘤变或早期食管癌;②患者出现反酸、恶心、胸骨后烧灼感、吞咽困难等症状;③病历资料齐全;④对本次调研过程、方法、原理清楚明白并签署知情同意书。
2. 排除标准
①合并精神障碍者;②合并重要器官功能障碍者;③合并凝血功能障碍者;④妊娠或哺乳期妇女。
三、方法[7]
术前准备:患者入院后实进行规检查,排除手术禁忌症,对存在高血压、高血糖等慢性病患者术前积极治疗将其指标控制在正常范围内。使用胃镜对病变范围及病变深度进行评估,使用CT对患者胸部进行检查确认其未出现淋巴结转移。术前12 h患者禁食,术前6 h禁水。手术过程:患者取左卧位,进行插管麻醉,使用仪器监护患者生命体征,对患者再次进行胃镜检查,1%的Lugol′s对病灶进行染色(注意病变部位着色情况),而后使用Hook刀在未着色部位周围约5 mm处进行标记,标记点距约3 mm;而后将1 mL亚甲蓝、1 mL肾上腺素和100 mL甘油果糖溶液进行混合,由肛侧向口侧沿标记点向黏膜下层注射溶液,每次约2 mL,使病变部位抬高,彻底分离黏膜层与肌层,如一次效果不好可重复注射;使用电刀沿分离部位进行黏膜切除,切除过程中如发生出血,立刻进行冲洗,找到止血点进行电凝止血,切除黏膜过程中,需反复进行溶液注射,确保病变部位抬高,同时注意电刀应尽量切除黏膜下层,但要注意避免出现穿孔。病变组织切除后,对可视的裸露小血管,进行电凝止血并反复冲洗,确定无出血点后,再退出内镜。对切除的病变组织进行检查,确保边缘无病变组织残留,同时对基底层进行检查,确保基底部无病变组织残留。术后患者禁食水24 h,补充体液,应用抑酸药和止血药,常规应用抗生素,对术中出血量较大,损伤到固有肌层的患者,术后禁食水72 h,增加抗生素种类,同时适当给予胃肠减压。
四、观察指标及评估标准
1.手术指标
观察并记录患者手术时间、病灶长度及病灶是否完整切除。
2.并发症
由责任护士对术中及术后患者并发症诸如出血、穿孔、胸骨后疼痛等事件的发生率进行统计,其中术中出血为手术过程中出血量大,止血较为困难;术后出血为术后24 ~ 72 h内,患者呕出咖啡样液体或鲜血,或出现黑便;穿孔为术中患者发生颈胸部皮下气肿或术后经胸部CT检测发生纵膈气肿或气胸者。
3.食管狭窄率
术后3个月进行X线食管钡餐造影及食管镜检查,对患者术后食管狭窄的发生率进行统计,并与病理检查确定的病变占管周面积比例进行关联[8]。
4.远期效果
术后2个月、6个月、12个月时对患者进行胃镜复检,以评估手术治疗的效果进行。
五、统计方法

结 果
一、手术指标
早期食管癌患者的手术时间、病灶长度均显著长于高级别上皮内瘤变患者(P< 0.05),两种疾病类型患者的手术切除效果比较无显著性差异(P> 0.05),见表1。
二、并发症
患者治疗过程中及治疗完成后均出现不同程度的并发症,包括出血10例(10.00%),术中穿孔1例(1.00%),术后胸骨后疼痛9例(9.00%),腹痛10例(10.00%),食管狭窄24例(24.00%),上述并发症除食管狭窄外,其他均经对症治疗得到迅速、有效缓解。
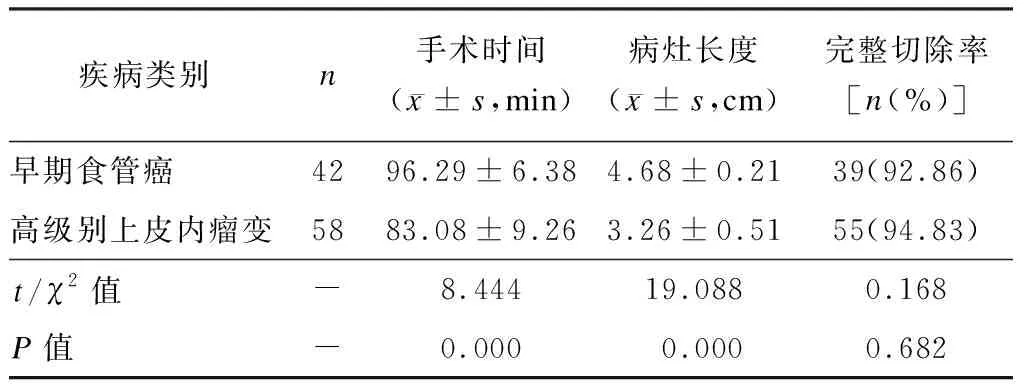
表1 不同类型病变手术指标差异
三、食管狭窄
随着病变部位占管周面积的增加,术后食管狭窄发生率也出现上升,见表2。

表2 不同病变管周占比与术后食管狭窄发生率关系
四、远期疗效
经复检发现,术后2个月对所有患者进行胃镜检查,创面愈合率达100%,且未出现复发;术后6个月复检创面愈合率为100%,但有1例患者出现局灶性复发,经分析发现,该患者为早期食管癌患者,前期手术切除存在边缘残留,经治疗后病情得到缓解;术后12个月时创面愈合率为100%,但有1例患者出现了贲门病变,活检组织病理检查为癌变前期,经追加手术治疗得到治愈。
讨 论
食管癌是较为常见的消化道癌症,我国食管癌发病率和病死率均居世界之首,每年约15万人死于此病,占全部恶性肿瘤死亡人数的1/4[9]。食管癌的发病原因较为复杂,与患者的年龄、性别、地域、遗传等因素有关。资料显示,摄入过量亚硝胺、真菌感染、微量元素缺乏以及不良饮食习惯是导致食管癌的主要原因[10-11]。早期手术切除是治疗食管癌的有效措施。传统切除术为开放切除,该方式创面大、术中出血量大、术后感染几率高,现临床上已经较少采用。随着内镜技术的发展,ESD在治疗食管癌及其癌前病变中的价值被逐渐重视起来[12-13]。
ESD为近些年新兴的治疗手段,现阶段主要应用于多种消化道癌及其癌前病变的治疗,该治疗方式具有切除效果好、术中出血量小等优点,免去了开腹手术及器官切除的痛苦,同时其远期效果也较好[14]。崔少波[15]通过对54例食管癌前病变及早期食管癌患者实施ESD治疗后发现,ESD的整块切除率为100%,完全切除率为92.6%,术中出血发生率为52.3%,认为相比于传统外科手术,ESD具有创伤小、并发症少、花费低、术后恢复快、术后5年生存率高等优点。王伟等[16]通过对171例食管早期癌及癌前病变患者实施ESD治疗发现,ESD整块切除率、完整切除率及手术安全性高。孙圣斌等[17]通过将ESD与多环套扎黏膜切除术(EMBM)进行对比的方式发现,采用EMBM进行手术治疗的患者术后复发率高于ESD组(16.7%vs0.0%),认为ESD能够较为彻底的清理病变组织,减小病变残留的发生率,因而其远期效果较好。
本研究通过对100例早期食管癌及上皮内瘤变患者实施ESD术发现,ESD术的完整切除率高达94.00%(94/100),这一结果以达临床预期。虽然部分患者术中及术后发生了出血、穿孔、胸骨后疼痛等不良反应,但经过对症治疗均得到了显著缓解。远期复检随访显示,ESD术的创面愈合率高达100%,虽有2例患者出现原位复发或临近器官病变,但经过手术治疗症状均得到了改善。笔者认为,ESD是微创技术与内镜技术相结合的产物,相比于传统开放手术,其优点较为突出,同时ESD能够通过抬举病变部位的方式增加病灶完整切除率,而术中的止血也有效降低了术后出血的发生率,最后由于ESD仅仅剥离黏膜组织,对固有肌层的伤害较小,因而其术后创面愈合率较高,且术后不良反应的发生率较低。
综上,ESD在治疗早期食管癌及上皮内瘤变中具有较为现实的价值,应用效果较好,值得进行临床推广。
