脉搏灌注变异指数预测俯卧位引起的心排血量下降的研究
2018-12-17杨琳孙来保江伟航程平瑞符方泳
杨琳,孙来保,江伟航,程平瑞,符方泳
(1.广东省广州市番禺区中心医院 麻醉科,广东 广州 511400;2.中山大学附属第一医院 麻醉科,广东 广州 510080)
患者从仰卧位转至俯卧位,可引起心排血量(cardiac output, CO)的显著下降[1-2],尤其对于老年及危重患者,剧烈的波动可引起严重的并发症,影响患者的预后。术中精确的容量管理能实时评估患者的状态并指导有效的治疗,对维持血流动力学平稳具有十分重要的意义。FloTrac/Vigileo系统能通过有创动脉连续获得CO、心指数(cardiac index, CI)、每搏量变异度(stroke volume variation, SVV)等数据,是目前常用的容量管理监测手段,SVV是前负荷反应性指标,可用于判断机械通气患者的容量状态[3-5]。研究指出,仰卧位时预先补充液体使SVV<14%后再转为俯卧可预防体位改变引起的容量不足,减轻CO的下降,提高患者的安全性[6]。脉搏灌注变异指数(pleth variability index, PVI)是无创的新型容量状态指标,已被证实对预测扩容反应的准确性高、敏感性好[7-8],并与SVV具有良好的相关性[9],但PVI能否同样用于各种条件下的临床监测还有待证实。本研究拟探讨PVI预测俯卧位后引起的CO下降程度的能力及其诊断阈值。
1 资料与方法
1.1 一般资料
经广州市番禺区中心医院伦理委员会批准,患者及家属均签署知情同意书。选取2015年12月至2016年8月全身麻醉俯卧位下行腰椎内固定手术的患者40例。其中,男性29例,女性11例;年龄35~62岁;ASAⅠ~Ⅲ级,体重47~83 kg,BMI 18~27 kg/m2。无心力衰竭、心律失常、外周血管疾病,未长期服用血管活性药物,无桡动脉及中心静脉穿刺禁忌,术前Hb>110 g/L。
1.2 麻醉方法
患者术前常规禁饮禁食12 h,术前30 min给予盐酸戊乙奎醚0.1 mg/kg,入室后常规监测无创血压(NIBP)、心电图(ECG)、血氧饱和度(SpO2)、心率(HR)、呼气末二氧化碳分压(PETCO2),连接Narcotrend麻醉/脑电意识深度监测系统(NT)监测麻醉镇静深度。麻醉诱导前以5 ml/kg乳酸盐林格溶液补充代偿性血管内容量扩张量(compensatory intravascular volume expansion, CVE)[10],麻醉诱导使用咪达唑仑0.05 mg/kg、丙泊酚实施靶控输注并设定血浆浓度为4 µg/ml、芬太尼3 µg/kg,患者意识消失后给予顺式阿曲库铵0.15 mg/kg,待肌松完全后行气管插管,连接麻醉机行机械通气,设定潮气量8 ml/kg、新鲜气体流量2 L/min,吸气呼气比1∶2、呼吸频率根据PETCO2调节,维持PETCO2在35~45 mmHg。全身麻醉后在超声引导下行右侧颈内静脉穿刺,置入双腔中心静脉导管补液并持续监测中心静脉压(central venous pressure, CVP)。 将 Massion Radical 7 系 统 的脉搏氧探头连接患者食指并避光包裹固定,连续监测PVI、脉搏灌注指数(PI)。另一侧上肢行桡动脉穿刺,连接FloTrac传感器,两个传感线分别连接PHILIPS监护仪和Vigileo监测仪,连续监测有创平均动脉压(mean arterial pressure, MAP)和CI、CO、SVV、每搏量指数(SVI)。患者入室输注CVE后,均以乳酸盐林格溶液5 ml/(kg·h)作为背景剂量输注,待俯卧位记录数据后再按常规方案补液。术中均选用Jackson脊柱手术床[11],该手术床为中空结构,患者俯卧位后胸部及腹部悬空。
1.3 监测指标
记录患者性别、年龄、身高、体重。记录仰卧位各项穿刺完毕后5 min时HR、MAP、CO、CI、SVI、SVV、PI、PVI的数值,然后立即将患者翻身,转为俯卧位后5 min时再次记录以上数据。以Vigileo系统连续监测的CO进行俯卧位前后比较,计算心排血量差异(△CO),[△CO=(俯卧位前CO-俯卧位后CO)/俯卧位前CO×100%],以△CO≤15%为容量充足组(sufficient preload group, SP组),以△CO>15%为容量不足组(insufficient preload group, IP组),绘制各血流动力学指标的受试者工作特征性(ROC)曲线。
1.4 统计学方法
数据分析采用SPSS 19.0统计软件,计量资料以均数±标准差(±s)表示,进行正态性检验,呈现正态分布的数据,组内俯卧位前后比较采用配对样本的t检验,组间比较采用独立样本的t检验,呈现非正态分布的数据,组内俯卧位前后比较采用配对样本的秩和检验,组间比较采用独立样本的秩和检验;计数资料采用例(%)表示。SVV与PVI进行Pearson相关性分析。绘制各血流动力学指标的受试者工作特征曲线(ROC),根据曲线下面积确定SVV、PVI对减轻CO下降的预测能力、敏感性及特异性,并确定两者的诊断阈值。P<0.05为差异有统计学意义。
2 结果
2.1 两组一般情况比较
SP组与IP组患者性别、年龄、身高、体重、体重指数(BMI)比较差异无统计学意义(P>0.05)。见表1。
2.2 患者生命体征比较
所有患者各血流动力学指标仰卧位与俯卧位比较,SVI、PI采用t检验,CI、CO、SVV、PVI、CVP采用配对秩和检验,差异有统计学意义(P<0.05),俯卧位后SVV 及 PVI上升,CI、CO、SVI、PI及 CVP 下降(见表2)。仰卧位时IP组与SP组比较,SVV与PVI均采用配对秩和检验,差异有统计学意义(P<0.05),IP组均高于SP组(见表3)。俯卧位后IP组与SP组比较,SVI、SVV采用t检验,CI、CO、CVP、PVI采用配对秩和检验,差异有统计学意义(P<0.05),IP组CI、CO、SVI及CVP均较SP组低,SVV及PVI均较SP组高(见表4)。
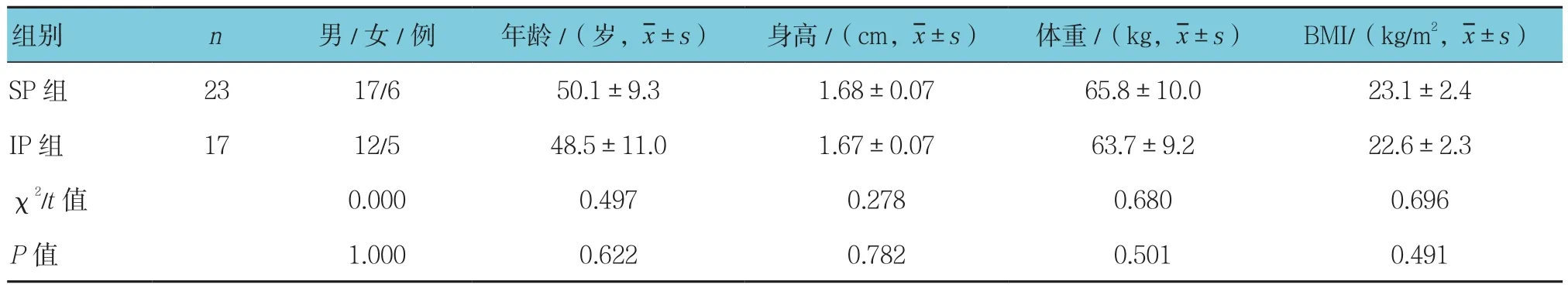
表1 两组患者一般资料比较
表2 患者仰卧位与俯卧位血流动力学指标比较(n =40,±s)
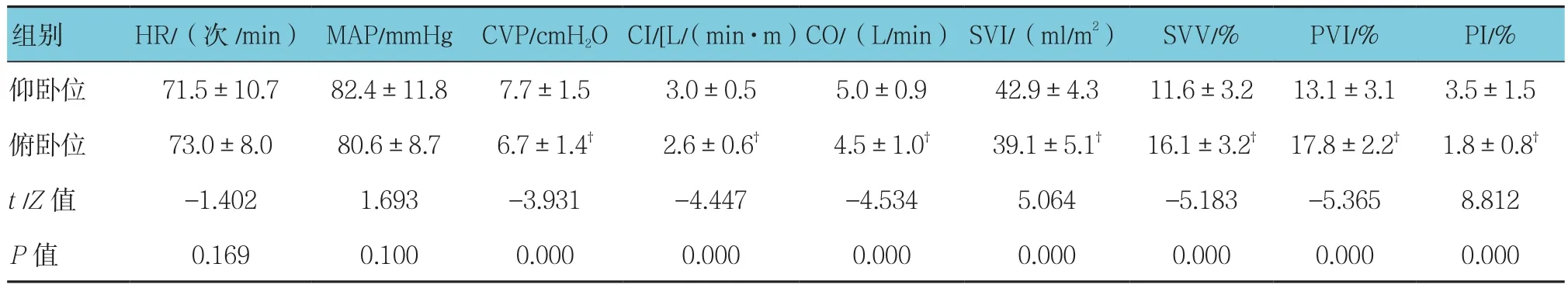
表2 患者仰卧位与俯卧位血流动力学指标比较(n =40,±s)
注:†与仰卧位时比较,P <0.05
组别HR/(次/min)MAP/mmHgCVP/cmH2O CI/[L/(min·m)CO/(L/min)SVI/(ml/m2)SVV/%PVI/%PI/%仰卧位 71.5±10.7 82.4±11.8 7.7±1.5 3.0±0.5 5.0±0.9 42.9±4.3 11.6±3.2 13.1±3.1 3.5±1.5俯卧位 73.0±8.0 80.6±8.7 6.7±1.4† 2.6±0.6† 4.5±1.0† 39.1±5.1† 16.1±3.2† 17.8±2.2† 1.8±0.8†t /Z值 -1.402 1.693 -3.931 -4.447 -4.534 5.064 -5.183 -5.365 8.812 P值 0.169 0.100 0.000 0.000 0.000 0.000 0.000 0.000 0.000
表3 两组患者仰卧位各项血流动力学指标比较(±s)

表3 两组患者仰卧位各项血流动力学指标比较(±s)
注:†与SP组比较,P <0.05
组别 n HR/(次/min)MAP/mmHg CVP/cmH2O CI/[L/(min·m)]CO/(L/min)SVI/(ml/m2) SVV/% PVI/% PI/%SP 组 23 70.2±10.5 83.4±11.4 8.0±1.2 3.0±0.5 5.1±0.9 43.0±4.3 9.5±1.9 11.5±2.6 3.6±1.7 IP 组 17 73.2±11.0 81.0±12.5 7.2±1.7 2.9±0.4 4.9±0.9 42.8±4.4 14.5±2.1† 15.1±2.3† 3.3±1.3 t /Z值 -0.861 0.642 -1.917 -0.702 -0.644 0.139 -4.805 -3.711 0.522 P值 0.395 0.524 0.055 0.483 0.519 0.890 0.000 0.000 0.605
表4 两组患者俯卧位各项血流动力学指标比较(±s)
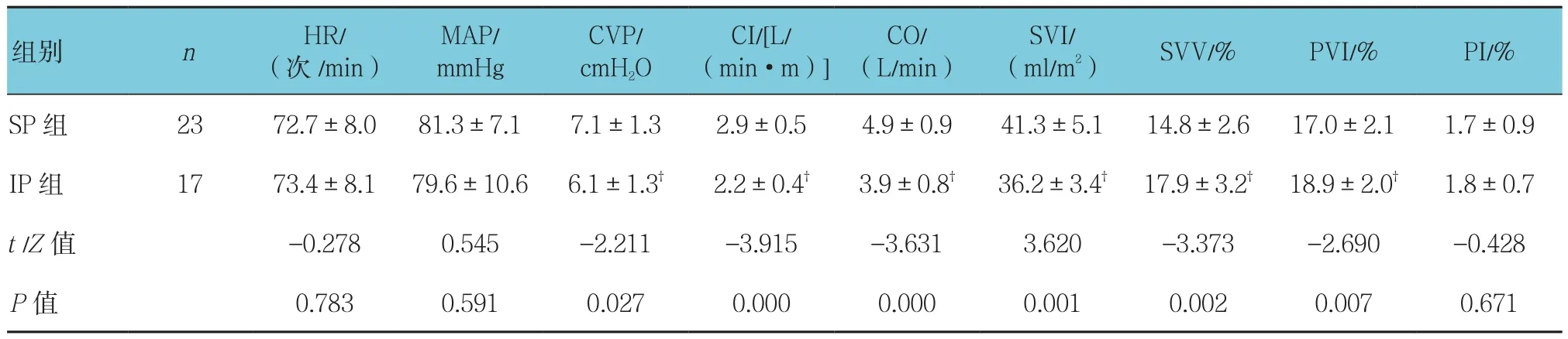
表4 两组患者俯卧位各项血流动力学指标比较(±s)
注:†与SP组比较,P <0.05
组别 n HR/(次/min)MAP/mmHg CVP/cmH2O CI/[L/(min·m)]CO/(L/min)SVI/(ml/m2) SVV/% PVI/% PI/%SP 组 23 72.7±8.0 81.3±7.1 7.1±1.3 2.9±0.5 4.9±0.9 41.3±5.1 14.8±2.6 17.0±2.1 1.7±0.9 IP组 17 73.4±8.1 79.6±10.6 6.1±1.3† 2.2±0.4† 3.9±0.8† 36.2±3.4† 17.9±3.2† 18.9±2.0† 1.8±0.7 t /Z值 -0.278 0.545 -2.211 -3.915 -3.631 3.620 -3.373 -2.690 -0.428 P值 0.783 0.591 0.027 0.000 0.000 0.001 0.002 0.007 0.671
2.3 SVV与PVI的相关性分析
仰卧位与俯卧位时,PVI与SVV均呈线性相关;仰卧位时两者的相关性系数(r=0.712,P<0.05)高于俯卧位时(r=0.440,P<0.05)。见图 1。
2.4 各指标ROC工作曲线
以△CO≤15%为容量负荷足以减轻俯卧位后CO的下降,绘制的ROC曲线,SVV与PVI的曲线下面积分别为0.946和0.844,均可预测俯卧位引起的CO下降,且曲线下面积均高于其他血流动力学指标;SVV的敏感性为91.3%,特异性为88.2%,诊断阈值为12.5%;PVI的敏感性为87.0%,特异性为76.5%,诊断阈值为14.5%。HR、MAP、CVP、CI、CO、SVI及PI绘制ROC曲线,均P>0.05,提示该指标用于预测俯卧位后CO的下降的价值很低(见表5和图2)。

图1 仰卧位与俯卧位时SVV与PVI的Pearson相关性分析(n =40)
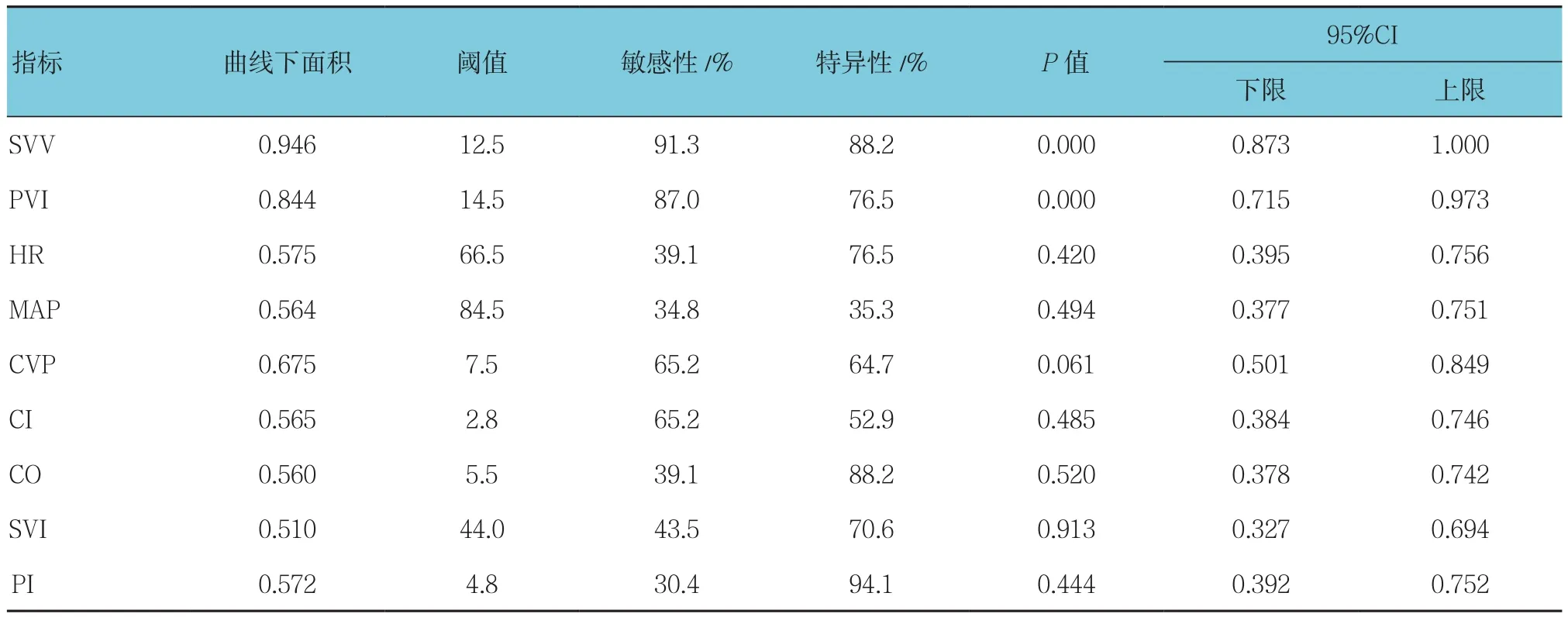
表5 各血流动力学指标曲线下面积、阈值、敏感性及特异性

图2 各血流动力学指标的ROC
3 讨论
脊柱手术常需要使用俯卧位,然而从仰卧位转换至俯卧位常可引起明显的CO下降,部分患者可出现病情的急剧变化。有研究显示[12],从仰卧位翻身至俯卧位引起的CO下降可高达25%,但却不能引起HR及MAP甚至CVP的改变[13-14]。学者们指出俯卧位可引起前负荷降低,心输出量下降,而足够的容量负荷可减轻俯卧位所带来的循环影响,维持血流动力学的平稳[6,15]。PVI作为与SVV相关性良好的容量指标,具有无创,便捷等优点,可减少患者的创伤及费用,但由于PVI的测量来源于脉搏灌注,准确性受较多因素的影响,心律失常、重度心力衰竭[16],使用血管活性药物[17-18]、手术应激等[19]都会对PVI的准确性造成一定影响,所以选取合适的应用背景与时机十分重要。HOOD等[20]及VOS等[21]的研究结果指出,与手术开始前稳定状态比较,手术中PVI的敏感性有所下降。所以本研究选取手术开始前仰卧位时PVI准确性最高的时间点,评估其预测能力。
本研究发现,俯卧位后HR、MAP无显著变化,与ROGER等[14]的研究结果相符;与DAIHUA等[15]的结果相似,俯卧位后SVV与PVI的数值升高,且CVP降低,考虑与俯卧位后引起的血容量相对不足相关。仰卧位时SP组SVV与PVI的数值均较IP组低,提示SP组的容量负荷比IP组更充足,可以认为通过俯卧位前评估患者的容量状态,给予相应的液体负荷,能使俯卧位后引起的血容量不足在代偿范围内,减少CO的下降程度。
液体治疗后CO上升是否大于15%是常用于评估患者对液体治疗是否有反应的指标[22-23],CO的变化小于15%证明该处理对心输出量的影响较小[24],所以本研究采用俯卧位后△CO是否≤15%作为判断指标,视△CO≤15%为容量负荷足以减轻俯卧位后CO的下降;视△CO>15%为容量负荷不足,俯卧位CO下降明显;并根据△CO绘制各血流动力学指标的ROC曲线。ROC曲线下面积(AUC)可用于评价某项指标对疾病的诊断价值,多用于临床中诊断试验的分析与比较,曲线下面积越大,提示指标的诊断价值越高[25]。本研究显示,SVV与PVI均能有效的预测俯卧位引起的CO下降,SVV与PVI的曲线下面积小于CVP、HR、MAP等传统指标血流动力学指标,说明SVV与PVI诊断的有效性及准确性更高;ROC曲线上最佳的敏感性和误诊率(1-特异性)对应的点(即敏感性与特异性数值之和最大点),是该指标的诊断阈值,本研究中仰卧位时SVV<12.5%或PVI<14.5%的患者,俯卧位后CO的下降程度较小,PVI与SVV预测俯卧位后CO的下降具有一致性且能力相近。
陈宇等[26]研究指出,俯卧位后PVI仍能准确预测患者对液体治疗的反应性。本研究结果显示,SVV与PVI相关性系数俯卧位后较俯卧位前下降,提示俯卧位后PVI的敏感性有所下降,由于局部末梢组织的血管张力改变及灌注减弱以外,体位的变化对PVI的准确性也造成了一定的影响。
综上所述,PVI与SVV均能通过评估患者的容量状态预测俯卧位后CO的下降程度,且两者的预测能力相近,PVI能为该类患者提供无创、简便、低价格的容量监测,扩大精确容量管理的应用范围,有利于维持血流动力学平稳,提高围术期患者的安全性。
