TURBT为基础的保膀胱综合方法治疗肌层浸润性膀胱癌的临床研究
2018-11-29于国强李文胜朱志意刘辉贾招辉窦中岭
于国强 李文胜 朱志意 刘辉 贾招辉 窦中岭
肌层浸润性膀胱癌(muscle-invasive bladder cancer, MIBC)的标准治疗方式为根治性膀胱切除(radical cystectomy, RC)和尿流改道。但该治疗方法手术风险大,并发症多,不能完全避免膀胱癌复发且伴有生活质量下降,让很多患者及家属难以接受[1]。近年来,保留膀胱治疗的研究越来越多,为临床治疗MIBC指出了新的方向。已有研究证实,保留膀胱治疗在一些选择性的MIBC患者中能获得理想疗效,不但能够保留健全的膀胱功能,改善患者的生活质量,而且长期随访生存率也能达到与RC相似的水平[2-3]。我院泌尿外科2012年1月至2015年9月对收治的T2N0M0~T3N0M0期MIBC患者行经尿道膀胱肿瘤电切术(transurethral resection of bladder tumor, TURBT)+吉西他滨(gemcitabine, G)联合顺铂(cisplatin, C)辅助化疗+膀胱灌注综合治疗,对比同一时期接受RC治疗的患者,现将治疗效果报告如下。
对象与方法
一、临床资料
回顾分析2012年1月至2015年9月我院收治的经病理学证实为肌层浸润性尿路上皮癌的患者,根据国际抗癌联盟2009年第七版的TMN分期标准,通过影像学检查分期为T2N0M0~T3N0M0期。在这些患者中纳入接受RC治疗的患者20例,定为根治组;纳入接受TURBT+GC辅助化疗+膀胱灌注保膀胱治疗的患者36例,定为保膀胱组。所有接受保留膀胱治疗的患者,在被充分告知的情况下均拒绝RC作为第一治疗选择,并签署医患沟通记录,同时告知在治疗失败的情况下可进行挽救性RC。
保膀胱组与根治组患者的年龄、性别、基于病理学的肿瘤分期、分级和Kamofsky性能评分差异均无统计学意义(P>0.05)。见表1。
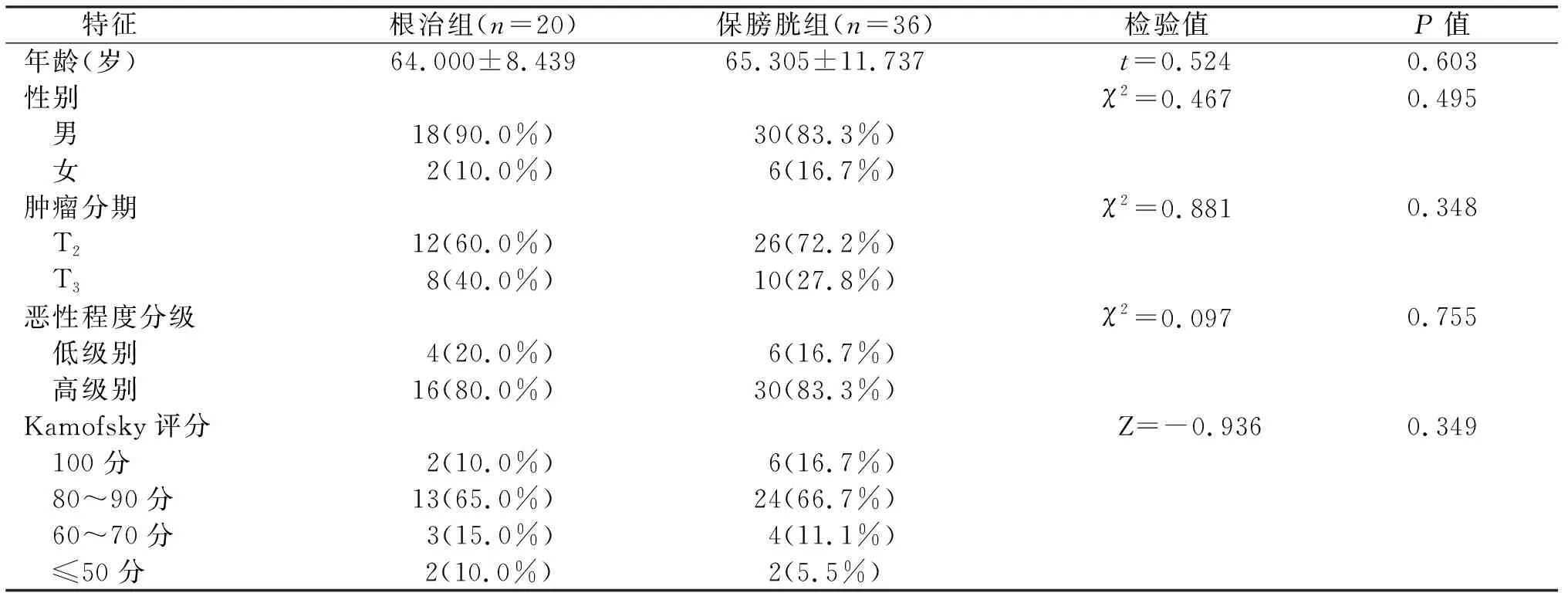
表1 分组特征
二、治疗方法
1.保膀胱组:使用气管内插管静脉全麻,手术体位取截石位,使用电切镜系统,调定电切功率120 W,电凝功率60 W,电切刀去除整个瘤体直至壁外脂肪层,进一步对周围1~2 cm正常膀胱黏膜切除。首次TURBT后4~6周行二次电切。
无明显出血患者术后即刻行羟喜树碱膀胱腔内灌注化疗:采用羟喜树碱20 mg+生理盐水20 ml,使用一次性导尿管注入膀胱,保留膀胱2 h后排出。灌注每周1次,共8次,之后每月1次,共10次。
术后3~5 d行GC方案全身化疗,使用吉西他滨1 000~1 200 mg/m2,第1、8天静脉滴注;顺铂70 mg/m2,第2天静脉滴注。每3周为1个周期,连续3~4个周期。
2.根治组:在全麻下行开放性RC或经腹腔镜RC以及不同的尿流改道手术。尿流改道方案根据患者的状况和手术医生的偏好来决定。本研究使用回肠通道术11例、原位新膀胱术4例、输尿管皮肤造口术5例,最常应用的尿流改道方案是回肠通道术。
T3期患者术后2周常规行GC方案全身化疗,使用吉西他滨1 000~1 200 mg/m2,第1、8天静脉滴注;顺铂70 mg/m2,第2天静脉滴注。每3周为1个周期,连续3~4个周期。
三、随访
两组患者术后每6个月复查盆、腹腔CT及胸片;保膀胱组术后2年内每3个月复查膀胱镜,2年后每6个月复查膀胱镜,以了解疾病的进展、复发、转移等情况。随访患者的生活质量,完成欧洲癌症治疗研究组织(The European Organization for Reasearch and Treatment of Cancer, EORTC)开发的生命质量测定量表(Quality of Life Questionnaire-Core 30, QLQ-C30)与膀胱癌生存质量测定特异模块量表(Bladder Cancer Quality of Life Specific Module Scale, QLQ-BLM30)问卷评分。所有的患者随访终止到2016年10月20日。
四、统计学方法
结 果
一、围手术期相关指标与并发症对比
根治组和保膀胱组的手术时间、术中出血量、术中输血量、术后胃肠恢复时间、住院时间、发生肠梗阻的病例数等比较,差异均有统计学意义(P<0.05);出现感染与发热、切口相关并发症、淋巴漏的病例数比较,差异均无统计学意义(P>0.05),见表2。两组均未出现死亡病例。
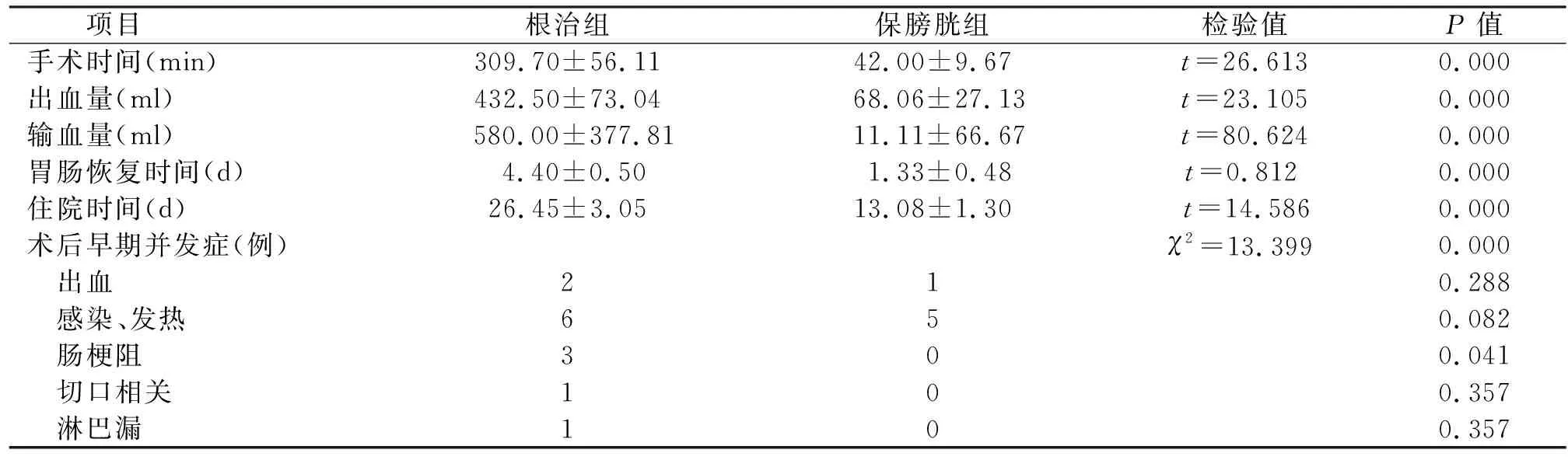
表2 围手术期相关指标及并发症对比
二、远期治疗指标对比
术后随访3~57个月,平均29个月,两组在术后转移、肾积水方面差异无统计学意义(P>0.05);在复发、反复泌尿系感染、肾功能不全方面差异均有统计学意义(P<0.05),见表3。保膀胱组复发患者中有2例行挽救性RC治疗。

表3 远期治疗指标对比
三、两组生存率对比
术后随访平均29个月,保膀胱组死亡5例,1例于术后12个月死于多器官功能衰竭;4例死于术后转移,分别为术后11个月(肺转移)、22个月(直肠转移)、27个月(腹腔转移)、41个月(腹腔转移)。根治组死亡5例,2例死于多器官功能衰竭,分别为术后3个月、25个月;3例死于术后转移,分别为术后12个月(全身转移)、18个月(肺转移)、28个月(腹腔转移)。Kaplan-Meier生存分析比较两组治疗后的生存率,log-rank检验,χ2=1.715,P=0.190,差异无统计学意义,见图1。
四、EORTC QLQ-C30及QLQ-BLM30评分对比
对两组患者进行随访,完成EORTC QLQ-C30及QLQ-BLM30评分,治疗后两组在躯体功能、角色功能、认知功能、疲劳、恶心呕吐、气促、失眠、食欲丧失、便秘、腹泻、腹胀及经济困难方面比较,差异无统计学意义(P>0.05);在情绪功能、社会功能、疼痛、未来看法、自身形象、性功能及总体健康方面,差异有统计学意义(P<0.05),见表4。

图1 两组生存率对比
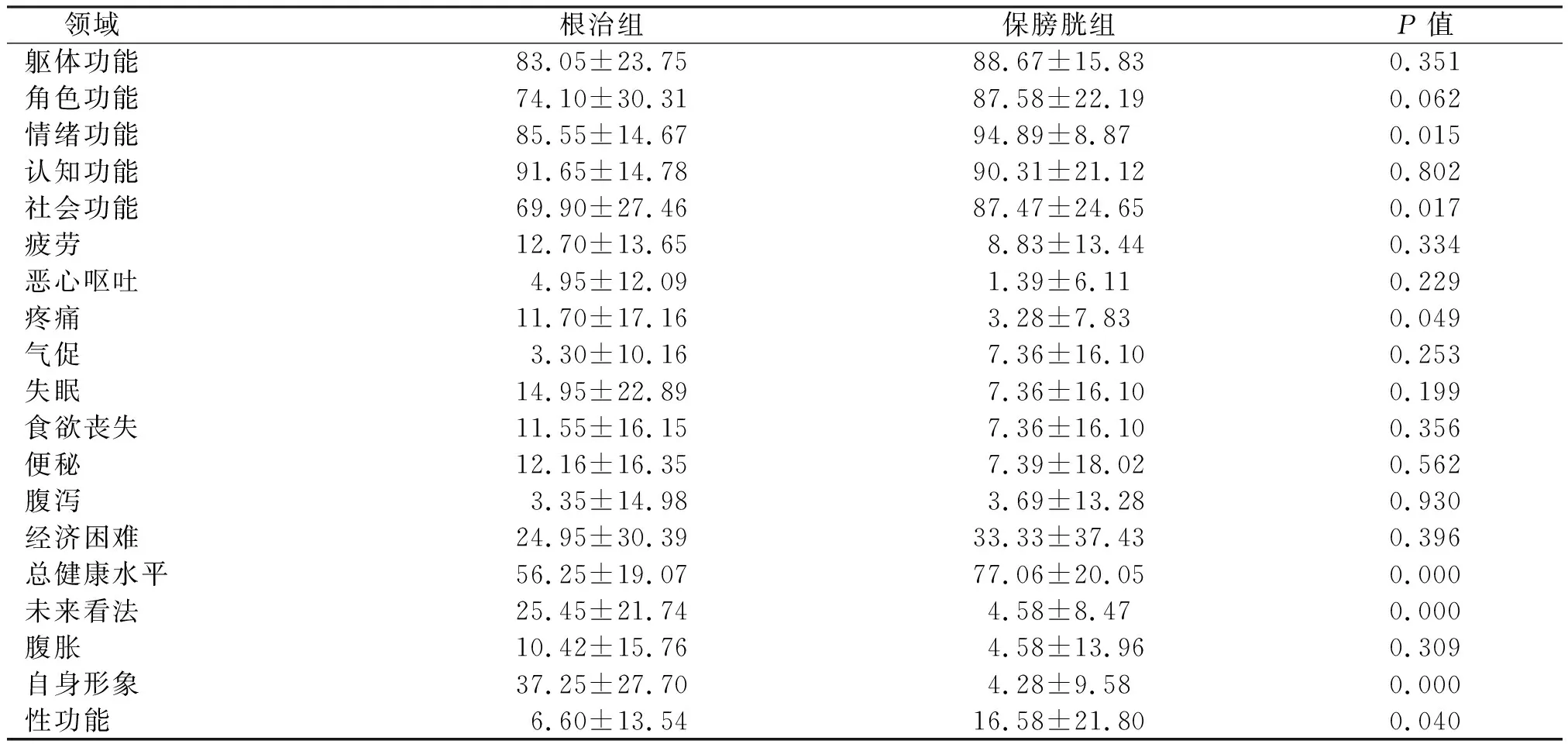
表4 两组生活质量评分对比
讨 论
RC同时行盆腔淋巴结清扫术是MIBC的标准治疗方法,可以使T2~T4期MIBC患者的5年肿瘤特异性生存率达到50%~70%[4],但是,该术式手术创伤大、风险高、术中出血多、术后并发症多、患者生活质量下降明显,很多患者不愿意接受。近年来,医学模式发生转变,医疗的目的除了重视生命的延长,更关注其生命质量,保留膀胱综合治疗的理念有了广泛认可。TURBT联合化疗、放疗综合治疗方法广泛应用于MIBC的保膀胱治疗。Arcangeli等[5]对3 315例采用TURBT为基础保留膀胱治疗的患者进行荟萃分析,5年总生存率为56%,5年带膀胱生存率为42%,显示保留膀胱的综合疗法可以达到接近RC的治疗效果。为达到与RC相近的局部肿瘤控制,近年来,TURBT要求肿瘤部位的切除深度达到膀胱壁外脂肪层,对肿瘤基底部周围1~2 cm的正常膀胱黏膜也一并切除[6]。Thomas等[7]对50例MIBC患者(T2期9例、T3期36例、T4a期5例)行TURBT,然后进行2~6个周期的以顺铂为基础的化疗。研究认为,TURBT结合化疗可以保留约60%患者正常的膀胱功能,且总体生存时间并未明显减少。TURBT切除深达脂肪层,膀胱穿孔与肿瘤种植转移是采用该术式时需要面对的问题[8]。本研究中,TURBT均由2位高年资的手术医师操作,全部采用全身麻醉与电切系统,术中维持恰当的膀胱灌注,顺行电切配合逆行电凝下的推切,能较清晰地剥离肌层,未发生膀胱穿孔病例,术后最长随访57个月,随访期内保膀胱组不但获得了与根治组相似的生存率,而且保膀胱组在手术时间、术中出血与输血、术后肠道恢复与住院时间方面明显优于根治组,术后多项远期治疗指标优于根治组,显示了该保膀胱治疗方案的有效性与优越性。
QLQ-C30及QLQ-BLM30是EORTC开发的用于评估癌症患者生活质量的一套有用工具,目前也广泛应用于膀胱癌的生活质量研究中[9]。生活质量是评判肿瘤治疗效果的关键指标之一,本研究应用该量表评估两组患者术后的生活质量,发现保膀胱组在多领域优于根治组。RC及盆腔淋巴清扫,不可避免对盆腔自主神经造成伤害,Schoenberg等[10]研究发现通畅的排尿和性功能与自主神经的保存明显相关。Zippe等[11]与Nandipati[12]等研究显示女性RC术后性功能恶化,只有约50%的患者报告有成功的性行为。本研究运用TURBT为保膀胱手术方式,腔内操作,未对盆腔自主神经造成损伤,患者保留了完整的膀胱功能和性功能,术后生存质量良好。
综上所述,TURBT联合GC方案辅助化疗+局部膀胱内灌注化疗方案治疗T2N0M0~T3N0M0期MIBC患者,其疗效与RC相比,在保持相似的生存时间的同时,显示出了明显的优势,为不愿接受和不能接受RC手术的患者提供了一种有效的治疗方案,值得进一步研究。
