PKP联合椎间孔镜治疗压缩性骨折合并椎间盘突出症疗效分析
2018-10-25卫杰黄武维林吉良
卫杰 黄武维*林吉良
椎体压缩骨折合并椎间盘突出症患者,好发于老年患者,选择一种创伤小,并且安全、有效、快捷的治疗方法很重要。目前对于老年患者的椎体压缩骨折,采用经皮球囊扩张椎体后凸成形术(PKP),恢复伤椎的高度,填充骨水泥使骨折稳定,从而解决腰背部疼痛症状。对于椎间盘突出伴下肢疼痛的患者,采用的是经皮椎间孔镜技术,在可视的工作通道内解除椎间盘突出导致神经根压迫,从而使下肢疼痛症状得到缓解。然而对于老年压缩性骨折同时又合并椎间盘突出症治疗的相关临床报道却比较少,我院2015年7月~2017年7月就诊的老年压缩性骨折同时又合并椎间盘突出症的22例患者,采用经皮球囊扩张椎体后凸成形术联合椎间孔镜治疗,现将其治疗效果的回顾性分析结果汇报如下。
1 资料与方法
1.1 一般资料
2015年7月~2017年7月我院骨伤科就诊的椎体压缩性骨折合并椎间盘突出症的患者22例,其中男10例,女12例,年龄55~70岁,平均62.5岁,胸11椎体压缩性骨折5例,胸12椎体压缩性骨折5例,腰1椎体压缩性骨折4例,腰2椎体压缩性骨折5例,腰3椎体压缩性骨折2例,腰4椎体压缩性骨折1例。一个椎体骨折16例,两个椎体骨折6例。所有患者均合并单节段的椎间盘突出及相应神经根压迫的症状。
1.2 纳入标准
1.3 排除标准
1.4 手术方法
患者取俯卧位,术前采用C臂透视定位伤椎及其椎弓根,并定位标记相邻节段突出的椎间盘,常规消毒铺巾。先行经皮球囊扩张椎体后凸成形术:局部浸润麻醉满意后,在C臂机透视下定位,确定伤椎椎体及椎弓根,经皮穿刺定位椎弓根进针点,选择合适的角度及方向穿刺,C臂机透视确认探针长度及角度满意后,放入球囊,将球囊适当加压撑起椎体,取出球囊,注入适量骨水泥,再次C臂机透视确认位置满意后,无菌敷料包扎切口。在C臂机透视下定位责任椎间盘,并标记穿刺点,局部浸润麻醉满意后,经定位穿刺点顺利至责任椎间孔边缘,反复C臂机透视,见位置良好;置入导丝及引导杆,逐级置入导杆,置入导管,推出1、2、3、4级导杆,行相应节段椎间孔成型;C臂机透视下,见位置良好;用长针头稀释亚甲蓝标记椎间盘;置入工作套管、放置内窥镜;镜下见椎间盘已突入椎管内,使用抓钳摘除突出椎间盘突出组织,射频电极封堵破损纤维环;镜下用探钩探查见神经根已松解;术毕包扎切口。
1.5 术后处理
术前2小时给予抗生素预防感染,术后给予脱水、消肿、营养神经等对症支持治疗。术后第一天嘱患者卧床休息,第二天指导患者行腰背肌功能锻炼,并可佩带腰围适当下床活动。
1.6 疗效评定
患者术前、术后1天、1周、1月、3月、半年随访患者腰痛及下肢疼痛的缓解情况,采用视觉模拟(VAS)疼痛评分标准进行评估[1]。术前、术后3月Oswestry评分[2]及伤椎前柱平均高度比较。半年以后采用改良的MacNab标准[3]评估临床疗效。
1.7 统计学处理
将临床观察记录的所有数据采用SPSS19.0软件进行统计学分析处理,计量资料以均数土标准差表示,应用 检验进行比较分析,计数资料采用2检验,以<0.05为差异有统计学意义。
2 结果
术中无骨水泥渗漏、神经损伤等严重并发症。22例患者均获得随访,其中有1例患者术后半年仍残留腰背部疼痛。患者术前与术后1天、1周、1月、3月、半年腰痛及下肢疼痛VAS评分的比较有统计学差异(<0.05),见表 1。
表1 术前与术后腰痛、下肢痛VAS评分比较
术前 术后1天 术后1周 术后1月 术后3月 术后半年腰痛 7.02±1.70 2.13±0.60 1.65±0.91 1.59±0.72 1.53±0.66 1.46±0.81下肢痛 5.88±1.5 1.45±0.63 1.52±0.77 1.74±0.40 1.32±0.76 1.38±0.72值 —<0.05<0.05<0.05<0.05<0.05
术前与术后3个月 Oswestry评分及伤椎前柱平均高度比较差异有统计学意义(<0.05),见表 2。

表2 术前、术后3个月Oswestry评分(分)及伤椎前柱平均高度比较
半年后采用改良的MacNab标准进行临床疗效评估,优良率达86.4%,见表3。

表3 半年后改良的MacNab标准评估临床疗效
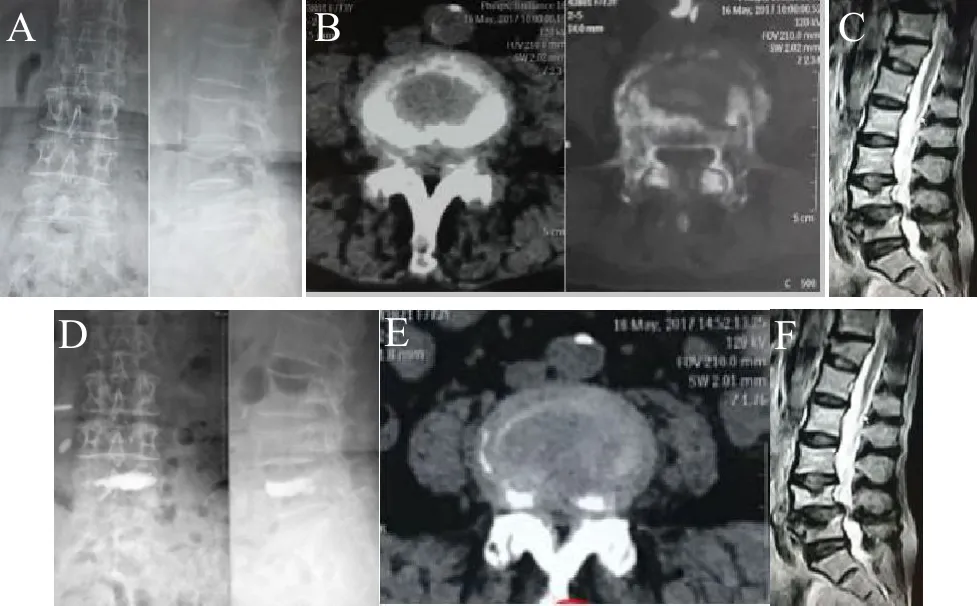
图1,A术前腰椎正侧位:腰4椎体压缩;B、C示腰4椎体压缩,伴相应节段椎间盘突出;D术后腰椎正侧位:腰4椎体高度恢复,骨水泥填充良好;E、F术后复查腰椎CT及MRI示:椎间盘已部分摘除,椎管容积相对扩大。
3 讨论
老年患者脊柱存在生理退变,包括椎间盘的退变和骨质疏松等,髓核的脱水,前后纵韧带及纤维环的松弛,退变的椎间盘向后脱出,使椎管容积相对狭窄,并压迫神经根。在临床上老年性骨质疏松性压缩性骨折日益增多,以胸腰段骨折最为常见;有部分患者胸腰段椎体的压缩性骨折并存椎管狭窄,部分患者因椎体楔形或压缩性骨折,导致纤维环撕裂,髓核突出,进而并发椎间盘突出[4]引起椎管的软组织异常相对的狭窄。老年性椎体压缩性骨折伴椎管狭窄症,需长时间卧床,老年患者长期卧床容易并发坠积性肺炎、泌尿性感染、褥疮等并发症,严重者危及生命。在临床上最早采用传统的开放性手术即切开复位钉棒内固定术加椎间盘摘除减压术,确实起到了满意的疗效,但是老年患者对开放性手术的耐受性有限,开放性手术创伤大、失血多、手术时间相对要长,对腰背部软组织包括肌肉、韧带的损伤很大,还破坏了腰椎的关节突关节,进而影响了患者脊柱的稳定性,长期遗留腰背部疼痛,严重者出现腰椎失稳或滑脱[5]。开放性手术导致局部软组织严重疤痕粘连,对于有些效果不理想的患者,成了翻修手术的一大屏障。向志军等[6]认为行后路开放手术进行骨折复位和神经根减压术,虽然能达到骨折复位及解除脱出的椎间盘对神经根的压迫,但后期硬膜外大量瘢痕易形成再次压迫。目前在临床上对于老年性骨质疏松性压缩性骨折的患者,采用的经皮球囊扩张椎体后凸成形术,对于椎间盘突出的患者采用的是另外一种微创的手术方式即经皮椎间孔镜技术。临床上对于压缩性骨折合并椎间盘突出症的患者,笔者将两种微创的手术方式联合应用,在手术时间、术中出血量、平均住院时间及术后下床时间进行了回顾性的分析,取得了明显的临床疗效。经皮球囊扩张椎体后凸成形术能够解决腰背部疼痛并且恢复伤椎的高度,椎间孔镜能解除骨性或椎间盘对神经根的压迫,从而缓解腰背部及下肢疼痛。这种将两种微创的方式同时联合应用,可以让患者早期下床活动,减轻了患者的痛苦。
在1994年美国学者Wong和Reiley等设计出了经皮球囊扩张椎体后凸成形术,于1998年美国FDA批准其应用于临床[7]。PKP局麻下行小切口,减压,球囊撑开复位,注入骨水泥,使复位得以维持,这种复位固定依然遵循了骨折内固定的原理[8]。经皮球囊扩张椎体后凸成形术不仅能在短时间内迅速缓解患者腰背部疼痛,并且还能很好的恢复伤椎的有效高度,矫正后凸畸形。经皮球囊扩张椎体成形的止痛机制主要归功于骨水泥,Kaemmerleu等学者在经过相关实验研究后阐述了骨水泥的止痛机制:首先骨水泥在凝聚过程中会释放人体可耐受的热量,使椎体周围丰富的痛觉神经末梢坏死,其次注入的骨水泥起到了骨折断端固定稳定的作用,最后骨水泥在凝固后能替伤椎承担部分的应力负荷,使脊柱应力经骨水泥向下传递[9]。
20世纪40、50年代自从Va1ls和Craig等应用后外侧入路行椎体组织活检,奠定了经后外侧入路的腰椎微创手术基础。经历了经皮髓核化学溶解术、经皮穿刺髓核切吸术、经皮激光椎间盘切除术,以及关节镜辅助下椎间盘摘除术。1997年,Yeung等研究出第三代脊柱内窥镜YESS系统[10]。近5年来,随着PELD技术在国内迅猛开展是一项正在焕发出青春的新技术。椎间孔镜技术是从患者腰背部的侧方进入椎间孔,在安全三角区域进行操作[11];此技术不进入椎间隙,只是在纤维环外进行手术操作,直视下可清楚的看见受压的神经根或者硬脊膜,在微创通道内可借助环锯或者磨钻,将椎管内导致椎管狭窄的骨组织或者椎间盘清除,从而解除神经根的压迫,缓解了病人下肢的胀痛以及麻木的症状。椎间孔技术将脊柱微创理念凸显的淋漓尽致,手术创伤小,时间短,出血少,局麻下操作,安全、可行及有效,对于中老年腰椎椎管狭窄的患者是一种很有价值的治疗方式[12]。
PKP联合椎间孔镜治疗压缩性骨折合并椎间盘突出症,手术时间短,大大缩短了患者住院时间,小切口(PKP切口约2 mm,椎间孔镜切口约7 mm),创伤小,出血少,疗效明确,可快速为患者解决腰及下肢疼痛症状,一次微创手术为患者解决两个痛苦。这种手术方式避免破坏腰背肌群及关节突关节,保留了脊柱后柱的稳定性。经皮球囊扩张椎体后凸成形术和椎间孔技术均在局部浸润麻醉下进行操作,便捷、安全、快速、有效,大大降低了手术的风险。当然在进行手术治疗之前,必须经过严格的体格检查和阅片,必要时辅助行神经根管封闭,找准责任椎体和责任椎间盘[13],不仅仅体现出了临床上的微创理念,还体现了“精准医疗”和“靶向治疗”的先进理念。
