早发型与晚发型帕金森病睡眠障碍特点分析
2018-09-10桂小红王黎萍吴承龙孙新芳
桂小红 王黎萍 吴承龙 孙新芳
帕金森病是中老年人常见的运动障碍疾病,发达国家帕金森病的发生率为0.3%,我国目前帕金森病患者人数已超过200万[1],且随着年龄增长发病率增高。根据发病年龄将帕金森病进行的分类方法目前尚无定论,大部分学者把50岁前发病者称为早发型帕金森病(YOPD),50岁后发病者称为晚发型帕金森病(LOPD)[2]。YOPD具有病情进展缓慢、病程长、肌张力障碍多为局限性,以足部肌张力障碍为多见以及对美多巴反应良好等特征。LOPD病情进展多较快且认知障碍的发生率更高。Mahale等[3]研究发现LOPD较YOPD存在更严重的睡眠障碍。帕金森病患者睡眠障碍的发生率呈现显著上升趋势,严重影响帕金森病患者的生活质量,且睡眠障碍可能加速帕金森病患者病情。帕金森病睡眠障碍主要以夜间失眠及日间嗜睡多见,本文分析研究YOPD与LOPD患者不同的睡眠障碍特点及其影响因素,现将结果报道如下。
1 对象和方法
1.1 对象 收集2014年9月至2016年5月绍兴市人民医院门诊及住院帕金森病患者178例,均符合英国帕金森病学会脑库的帕金森病临床诊断标准[4]。根据发病年龄将178例患者分为YOPD组(60例,发病年龄≤50岁)与LOPD组(118例,发病年龄>50岁)。YOPD组男32 例,女 28例,年龄 32~60(50.15±5.04)岁。LOPD 组男68 例,女 50 例,年龄 52~84(67.74±7.90)岁。排除标准:(1)帕金森综合征和帕金森叠加综合征;(2)合并睡眠呼吸暂停综合征、快速动眼(REM)睡眠行为障碍等睡眠呼吸疾病;(3)有疼痛性疾病、药物或酒精成瘾以及其他可能影响睡眠的慢性疾病,如慢性阻塞性肺疾病、冠心病、心绞痛、脑卒中;(4)精神病及服用镇静剂史。本研究程序符合伦理委员会制订的伦理学标准并得到批准(批号:2017-081),调查前已取得所有受试对象的知情同意。两组患者性别比较,差异无统计学意义(P>0.05)。
1.2 方法 通过面对面问卷调查方式对患者的资料进行登记,包括记录患者一般情况、既往史等,由3位神经科医师对两组患者分别进行量表评分,包括简明精神状态量表(mini mental state examination,MMSE)、汉密尔顿焦虑量表(Hamilton anxiety scale,HAMA)、汉密尔顿抑郁量表(Hamilton depression scale,HAMD)、统一帕金森病评定量表第Ⅲ部分(united Parkinson’s disease rating scaleⅢ,UPDRSⅢ)、Hoehn-Yahr(H-Y)分级及非运动并发症30题问卷(Non-motor Symptoms Questionnaire,NMS)。计算每例帕金森病患者每日左旋多巴总剂量(L-dopa equivalent dose,LED)[5]。采用帕金森病睡眠量表(Parkinson’s disease sleep scale,PDSS)评价帕金森病患者的睡眠质量[6]。该量表共15个条目,主要对夜间总体睡眠质量(PDSS-1)、失眠(PDSS-2,3)、周期性肢体运动障碍和不安腿综合征(PDSS-4,5)、夜间精神状况(PDSS-6,7)、夜尿异常(PDSS-8,9)、夜间运动症状(PDSS-10~13)、睡后精力恢复(PDSS-14)、日间嗜睡(PDSS-15)等8个睡眠方面。每个条目为0~10分,得分越低表示睡眠障碍越严重,PDSS总分为150分,≤90分表示睡眠障碍[7],任一条目<5分表明有严重睡眠障碍[8]。
1.3 统计学处理 采用SPSS17.0统计软件,正态分布的计量资料以 表示,组间比较采用独立样本t检验;非正态分布数据以中位数及四分位数表示,组间比较采用非参数Mann-Whitney U检验。计数资料以百分率表示,组间比较采用χ2检验,各组睡眠障碍影响因素分析采用多元线性逐步回归分析及偏相关分析,P<0.05为差异有统计学意义。
2 结果
2.1 两组患者一般资料比较 见表1。
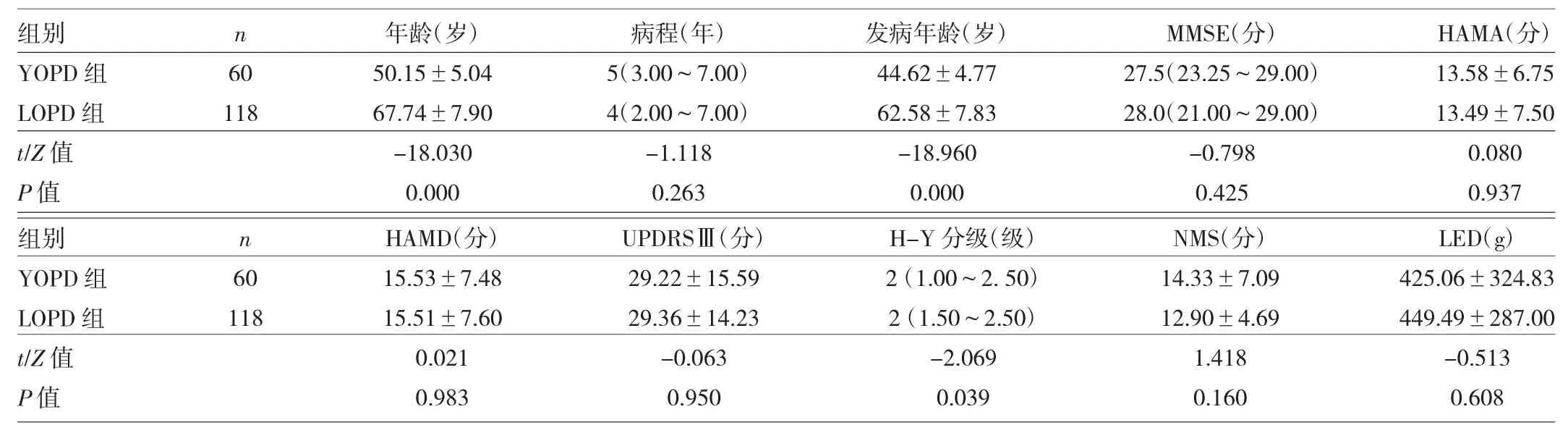
表1 两组患者一般资料比较
由表1可见,两组患者在病程、MMSE、HAMA、HAMD、UPDRSⅢ、LED及NMS方面比较差异均无统计学意义(均P>0.05)。两组患者年龄、发病年龄及H-Y分级比较,差异均有统计学意义(均P<0.05)。
2.2 两组患者睡眠障碍发生率、PDSS总分及各项睡眠障碍评分比较 见表2。
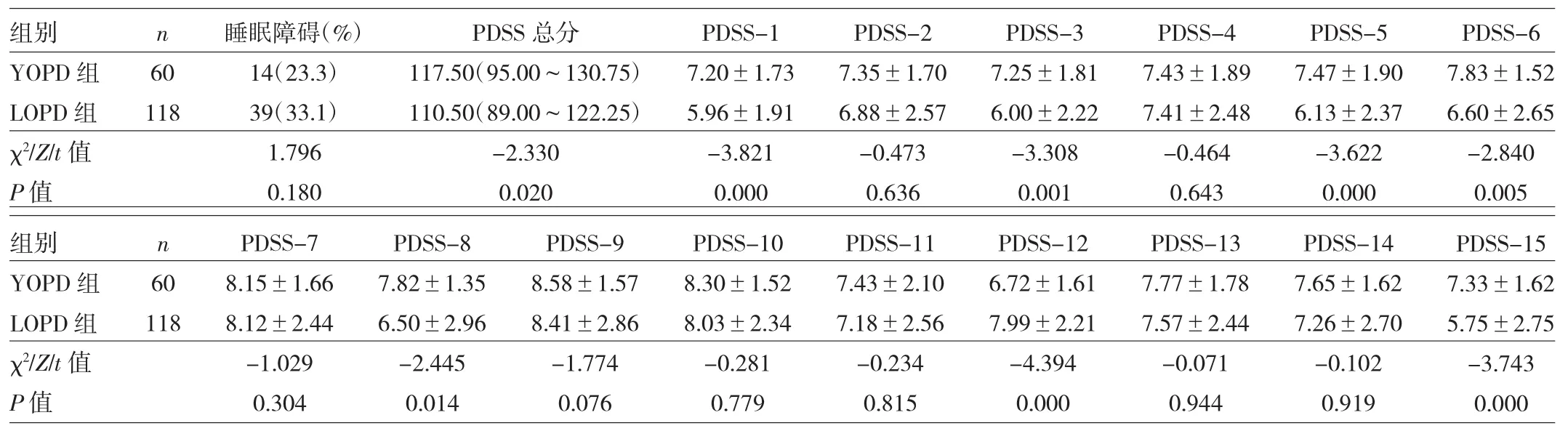
表2 两组患者睡眠障碍发生率、PDSS总分及各项睡眠障碍评分比较(分)
由表2可见,两组帕金森病患者睡眠障碍共53例(29.8%),YOPD组与LOPD组患者睡眠障碍发生率比较差异无统计学意义(P>0.05)。两组患者PDSS总分比较,YOPD组较LOPD组评分高,差异有统计学意义(P<0.05)。YOPD 组在 PDSS-1、PDSS-3、PDSS-5、PDSS-6、
PDSS-8及PDSS-15得分均较LOPD组高,且差异均有统计学意义(均P<0.05);YOPD组在PDSS-12得分较LOPD组低,差异有统计学意义(P<0.01)。两组患者睡眠障碍主要表现均以日间嗜睡及睡眠维持困难为主。
2.3 两组患者睡眠障碍影响因素分析 见表3、4。
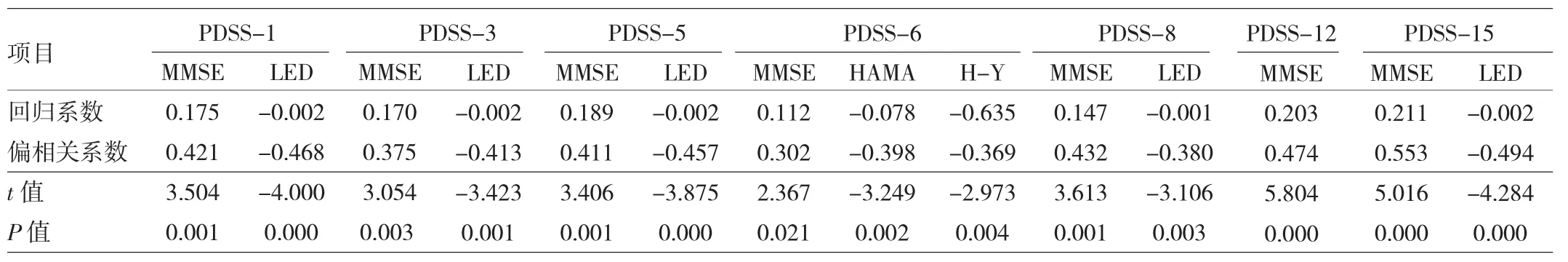
表3 YOPD组分别以多项睡眠障碍为因变量的多元线性回归分析

表4 LOPD组分别以多项睡眠障碍为因变量的多元线性回归分析
由表3、4可见,我们以两组患者PDSS-1、PDSS-3、PDSS-5、PDSS-6、PDSS-8 及 PDSS-12 作为因变量,结合散点图,分别以病程、MMSE、HAMA、HAMD、UPDRSⅢ、H-Y、LED及NMS为自变量进行多元逐步回归分析和偏相关分析,结果发现两组患者PDSS-1、PDSS-3、PDSS-5、PDSS-6、PDSS-8、PDSS-12 以及 PDSS-15 均与MMSE成正相关。YOPD组患者 PDSS-1、PDSS-3、PDSS-5、PDSS-8及 PDSS-15均与 LED成负相关,PDSS-6与HAMA及H-Y成负相关。LOPD组PDSS-1与HAMD成负相关,PDSS-3及PDSS-12均与HAMA成负相关,PDSS-15与H-Y成负相关。
3 讨论
本研究中帕金森病患者睡眠障碍发生率相对较低,系统回顾国外多项临床研究,显示帕金森病睡眠障碍发生率为40%~90%[9]。周鸿雁等[10]对广州地区帕金森病患者睡眠情况调查显示,20.6%的患者存在睡眠障碍,18.7%的患者可能存在睡眠障碍,与本研究结果相近。国内外有关帕金森病睡眠障碍的发生率不同,其原因可能与病例来源、样本构成有关。YOPD与LOPD组患者睡眠障碍发生率比较差异无统计学意义,可能与本研究中LOPD组病程较短,病情较轻有关。YOPD组PDSS总分较LOPD组高,差异有统计学意义,提示YOPD组患者整体睡眠质量较LOPD组好。YOPD与LOPD组睡眠障碍主要表现均以日间嗜睡及睡眠维持困难为主,YOPD组在睡眠总体质量、睡眠维持困难、夜间精神症状以及白天过度困倦方面症状较LOPD组轻,与Mahale等[11]研究相似。该研究中LOPD组夜尿情况较YOPD组表现好,而本研究中LOPD组患者夜间小便症状比YOPD组重。这与LOPD组患者非运动症状多见有关,且随年龄的增长LOPD组患者易出现自主神经功能障碍。对于LOPD组患者睡眠障碍,需更多关注非运动症状。YOPD组清晨肌张力障碍比LOPD组重,原因可能与YOPD组患者临床特点以肌张力障碍多发有关[12],且此研究中YOPD组患者服用多巴胺类药物较多,易出现药物不良反应,故YOPD组患者需要避免大剂量服用多巴胺类药物。
经多元逐步回归分析发现,YOPD组与LOPD组各自睡眠障碍影响因素不同,YOPD组患者多项睡眠障碍(睡眠总质量、睡眠维持困难、夜间小便异常及日间嗜睡)均与LED及MMSE有关,再次表明YOPD组患者需要谨慎运用多巴胺类药物,遵循小剂量滴定原则。LOPD组患者睡眠总质量与抑郁有关,睡眠维持困难及清晨肌张力障碍与焦虑有关,提示抑郁焦虑情绪因素对LOPD组患者睡眠障碍影响较大。另外YOPD组患者夜间精神症状及LOPD组患者日间嗜睡均与H-Y分级负相关,揭示H-Y分级对YOPD及LOPD组患者睡眠障碍均有影响。本研究揭示YOPD与LOPD组患者多项睡眠障碍均受认知功能影响,与既往研究相符。龚燕等[13]研究提示认知功能损害对帕金森病患者睡眠的影响主要表现为睡眠效率的下降及睡眠结构的紊乱。黄静等[14]研究表明帕金森病伴认知障碍的患者存在更明显的睡眠问题。帕金森病睡眠障碍与认知功能之间可能存在密切的相关性,睡眠障碍预示着认知损害,也可以作为认知损害的一个伴发症状表现出来,同时睡眠质量下降会进一步加重认知损害。因此可以推测认知功能对帕金森病患者睡眠障碍的影响与发病年龄无关。
综上所述,本研究揭示了YOPD与LOPD组患者各自的睡眠障碍特点以及分析了睡眠障碍各自不同的影响因素,YOPD与LOPD组患者睡眠障碍均受认知功能影响,但LED对YOPD组患者睡眠障碍影响较大,而抑郁焦虑情绪对LOPD组患者睡眠障碍影响较大。对帕金森病患者睡眠障碍因发病年龄的不同而有进一步认识,值得我们在临床工作中加以借鉴,从而进一步改善帕金森病患者的睡眠质量。
