急诊科气管插管患者套囊压力水平及其影响因素分析
2018-06-22赵桂华葛明月殷姜文代志刚赵延辉
赵桂华,葛明月,殷姜文,王 胜,代志刚,赵延辉
导管套囊是指位于气管内包绕着气管导管下端的部分,对于需要建立人工气道行辅助通气或机械通气的患者,在气管插管后医师可向套囊内注入一定量的气体,达到固定导管、保证潮气量供给的作用,同时也可防止患者口咽分泌物或胃内容物返流误吸[1,2]。为防止误吸,套囊施加在气管壁上的压力应超过套囊上方液体柱产生的静水压和吸气时产生的负压之和[3,4]。套囊充气过多会引起套囊压力升高,从而对气管黏膜压力增大,造成黏膜的缺血性损伤而引起一系列并发症[5,6]。急诊科作为各医院综合型科室,具有门诊量大、患者情况危急、需要急诊医师第一时间作出反应等特点,因而在对患者行紧急气管插管时往往是根据指感法凭经验为套囊充气,从而忽略了气管导管套囊压力的实际大小,且在套囊压力方面数据匮乏。基于以上问题,新疆石河子大学医学院第一附属医院利用一次性压力换能器这一测压手段,收集了在急诊科门诊及急诊重症监护室(intensive care unit, ICU)行气管插管患者的套囊压力水平及医师情况,并分析基于医师因素对套囊压力大小的影响因素,现总结报道如下。
1 资料与方法
1.1 资料 以任意抽样法(由调查人员根据其工作便利而随意选取样本的方法)收集2017-11至 2018-03我院急诊门诊及急诊ICU行气管插管患者的套囊压力及临床资料,按照资料筛选标准,最终选取86例资料完整者作为研究对象。其中男50例,女36例;汉族59例,其他民族27例(维族14例,哈族7例,回族6例);年龄(58.3±13.6)岁;体质量指数(body mass index,BMI)(25.3±2.5)kg/m2;测压时已带管时间(8.9±2.4)h。
1.2 资料筛选标准 纳入标准:(1)气管插管不超过1 d;(2)年龄 15~75岁;(3)临床资料完整者。排除标准:(1)测压前气管插管已超过24 h;(2)既往有气管受压、疤痕或气管狭窄者;(3)困难插管或反复气管插管者;(4)有精神疾病者。
1.3 测压方法 将一次性压力换能器一端通过三通与气管导管外置充气卡夫相连接,另一端通过线缆与监护仪连接,待换能器归零后,将三通转至气管导管充气卡夫接口与换能器相通,此时气管导管套囊压力的数值及压力波形会显示在监护仪上,待数值稳定后,记录数值。
1.4 观察指标 收集患者的年龄、性别、民族、身高、体质量、BMI等一般资料,以及插入气管导管套囊的型号和深度等。收集为患者导管套囊充气医师的职称、工龄、学历;收集医师对于套囊相关知识的认知情况及有无经历过套囊相关专业知识的继续教育;收集插管环境等信息。根据套囊测压结果,将所选患者分为压力正常组(20~30 cmH2O,1 cmH2O=0.098 kPa)与压力异常组(<20 cmH2O、>30 cmH2O)。
1.5 统计学处理 应用SPSS 19.0统计软件进行数据处理,正态分布的计量资料以±s表示,两组间比较采用独立样本t检验,多组间比较采用单因素方差分析;计数资料以频数和百分率表示,组间比较采用Pearsonχ2检验。采用Logistic回归分析引起不适当套囊压力危险因素。以双侧P<0.05为差异有统计学意义。
2 结 果
2.1 气管导管套囊压力情况 86例患者气管导管套囊平均压力(68.4±22.6)cmH2O,压力位于正常范围者占26.7%(23/86),压力异常者占73.3%(63/86),其中<20 cmH2O者占5.8%(5/63),>30 cmH2O者占67.5%(58/63)。
2.2 患者一般资料 两组患者年龄、性别构成、民族、身高、体质量、插入气管导管型号、深度、目前已带管时间等比较,差异无统计学意义(P>0.05),而套囊压力异常组BMI高于套囊压力正常组(P<0.05,表1)。
2.3 两组为套囊充气医师情况比较 基于医师角度的套囊压力描述发现,住院医师,工龄≤5年,之前对套囊相关知识不了解,既往未接受过套囊压力相关知识继续教育,参加套囊压力相关内容继续教育频率<1次/年和在紧急情况下插管的医师人群为患者充的导管套囊压力水平在组内比较最高(P<0.05)。
当对两组医师进行比较时,与压力正常组相比,异常组中职称为住院医师和主治医师,工龄为≤5年、6~10年,之前对套囊相关知识认知程度为仅了解和不了解,既往未接受过套囊压力相关知识继续教育和培训频率为1次/年及以下的医师占比较高,差异具有统计学意义(P<0.05,表2)。
2.4 套囊压力异常相关因素的Logistic回归分析将上述单因素分析中有统计学意义的因素纳入Logistic回归分析模型中,结果显示,为套囊充气医师职称、工龄、对套囊相关知识认知程度、是否接受过套囊压力相关知识专业培训、插管环境是否紧急均是导致气管插管套囊压力异常的独立危险因素(P<0.05,表3)。
表1 两组行全身麻醉气管插管患者一般资料比较(±s)
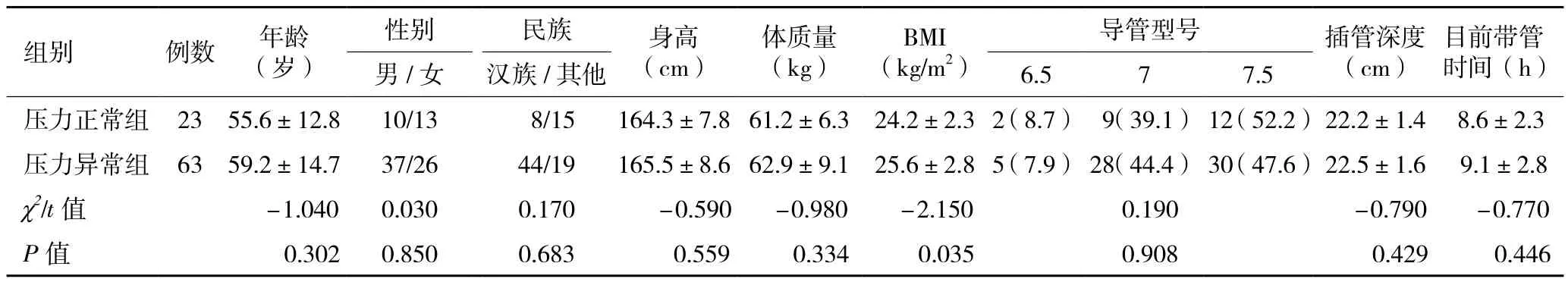
表1 两组行全身麻醉气管插管患者一般资料比较(±s)
注:BMI,体质量指数;1 cmH2O=0.098 kPa
组别 例数 年龄(岁)目前带管时间(h)男/女 汉族/其他 6.5 7 7.5性别 民族 身高(cm)体质量(kg)BMI(kg/m2)导管型号 插管深度(cm)压力正常组 23 55.6±12.8 10/13 8/15 164.3±7.8 61.2±6.3 24.2±2.3 2(8.7) 9(39.1) 12(52.2)22.2±1.4 8.6±2.3压力异常组 63 59.2±14.7 37/26 44/19 165.5±8.6 62.9±9.1 25.6±2.8 5(7.9) 28(44.4) 30(47.6)22.5±1.6 9.1±2.8 χ2/t 值 -1.040 0.030 0.170 -0.590 -0.980 -2.150 0.190 -0.790 -0.770 P值 0.302 0.850 0.683 0.559 0.334 0.035 0.908 0.429 0.446
表2 两组为套囊充气急诊科医师情况比较(±s)

表2 两组为套囊充气急诊科医师情况比较(±s)
注:1 cmH2O=0.098 kPa
指标 例数 套囊压力(cmH2O)压力正常组(n=23)压力异常组(n=63) χ2值 P值职称 9.700 0.022住院医师 39 69.0±16.8 5(12.8) 34(87.2)主治医师 24 62.3±12.9 7(29.2) 17(70.8)副主任医师 16 45.4±13.6 7(43.8) 9(56.2)主任医师 7 33.8±17.5 4(57.1) 3(42.9)F值 16.400 P值 <0.001工龄(年)9.560 0.023≤5 28 61.3±19.5 3(10.7) 25(89.3)6~10 33 56.0±17.3 8(24.2) 25(75.8)11~20 19 48.2±21.3 9(47.4) 10(52.6)>20 6 35.2±15.8 3(50.0) 3(50.0)F值 4.070 P值 0.010学历1.350 0.510专科 12 54.5±17.9 3(25.0) 9(75.0)本科 40 49.1±15.6 13(32.5) 27(67.5)研究生及以上34 38.7±16.4 7(20.6) 27(79.4)F值 5.880 P值 0.004套囊相关知识认知25.470<0.001掌握 13 36.8±18.2 10(76.9) 3(23.1)熟悉 11 42.3±17.8 5(45.5) 6(54.5)仅了解 35 51.7±19.5 6(17.1) 29(82.9)不了解 27 65.4±20.1 2( 7.4) 25(92.6)F值 7.920 P值 <0.001有无套囊压力专业技能培训38.150<0.001 17 34.3±15.7 14(82.4) 3(17.6)无69 61.8±17.9 9(13.0) 60(87.0)t 值 -5.800 P值 <0.001参加套囊压力相关内容继续教育频率有9.180 0.010 1次/3个月 4 32.6±13.2 3(75.0) 1(25.0)1次/6个月 7 41.1±15.8 4(57.1) 3(42.9)<1次/年 75 63.5±17.4 16(21.3) 59(78.7)F值 10.900 P值 <0.001插管环境1.350 0.245紧急 31 62.7±15.1 6(19.4) 25(80.6)非紧急 55 48.0±16.5 17(30.9) 38(69.1)t值 4.090 P值 <0.001

表3 气管插管套囊压力异常医师影响因素的Logistic回归分析
3 讨 论
随着气管插管率的升高,关于气管插管并发症的报道越来越多[7,8]。2006年Lovett等[9]报道:仅在美国,每年的气管插管例数就1 300~2 000万次,而插管后气道相关并发症的发病率也较高,为15%~94%。气管黏膜损伤的发展可视为气管黏膜低灌注的直接后果,随着套囊压力升高,气管黏膜受压增加,黏膜下的组织血液供应进一步减少,直到压力超过50 cmH2O时黏膜的血供完全被阻断[10],从而诱发黏膜水肿、出血、形成溃疡及坏死,严重者可出现气管狭窄、气管破裂或气管食管瘘等危及生命的并发症[5,6,11]。
现阶段可用的测量气管导管套囊压力的方法主要有:指感法、固定注气法、最小闭塞体积法、专用套囊测压法[12-15]。指感法作为临床中感知套囊压力最常用的手段,其方法主要是在套囊充气后,医师或护士用手指触摸压力指示小气囊,根据手指感觉到的气囊软硬程度判断此刻的套囊压力。有研究显示,与专用套囊测压装置相比,上述任何一种方法都不能有效且准确的测量套囊压力[16,17]。专用套囊测压表虽能精确监测气管黏膜受到的压力,但因其价格昂贵,临床普及度并不高,且以上为套囊充气的方法均取决于操作者个人的主观感受,不能直观、精确、数字化地反映气管导管套囊压力的大小,让操作者清楚意识到套囊的压力水平,导致医师在套囊压力相关知识上认知欠缺或经验不足的情况。一次性压力换能器测压法最初是由Doyle[18]提出并经过 Sole[19]验证:该方法优于指感法测压,与专用套囊测压表法结果相当,是一种可接受的技术,并且越来越多地被用于套囊压力的连续监测,作为一种可视化、精准医疗技术,可直观、精确的反映套囊压力大小。
临床中推荐的最佳套囊压力为20~30 cmH2O[20-23]。Svenson等[24]研究发现,由救护人员插管,58%患者的初始套囊压力>40 cmH2O,第一次记录的平均套囊压力为(63±34)cmH2O。在另一项研究中,53名护理人员所充平均套囊压力为108 cmH2O,而医师能够发现套囊压力>25 cmH2O的灵敏度仅为13%[25]。一项前瞻性观察研究测量了85名院前环境患者和22名医院间转诊患者的套囊压力,79%患者的套囊压力>27 cmH2O,平均套囊压力为56 cmH2O[26]。这些研究表明,在院前环境中,气管导管套囊压力明显高于推荐水平。本研究发现,当急诊科医师使用指感法为导管套囊充气时,所得到的套囊压力值远高于推荐值,平均范围在(68±23)cmH2O,其中有58例患者测得的套囊压力超过正常,占67.5%;压力接近正常范围的有23例,占26.7%;压力低于正常值的有5例,占5.8%。
一项对麻醉医师的随访研究结果表明,操作者无论工作年限长短,均存在对气管导管套囊过度充气的情况[27]。Ozcan等[28]研究发现套囊压力值随着麻醉医师工作时间的延长和经验的增加而降低。目前,鲜有基于急诊科医师的个体差异对院前急救或急诊科插管患者套囊压力影响的报道。本研究发现,患者气管导管套囊压力值随着急诊科医师职称增加和工龄延长呈下降的趋势,分析原因可能为高职称和工作时间更长的医师人群对于气管导管套囊压力相关知识有更多的接触和认识,在为套囊充气时有更大的概率使套囊压力值位于正常范围内,因此在专业培训和临床实践中,在气道管理和套囊压力方面进行教育、培训和评估能力培养是十分重要的。而基于医师学历不同对套囊压力的影响分析时,本研究发现两者之间无明显的相关性,高学历人群并未表现出可能会使套囊压力位于正常范围内的倾向,其原因可能为不同学历医师人群在职称和工龄的分布上离散性较强,同时也说明了不同学历的医师人群在套囊压力这一问题上知识的欠缺。另外,在套囊相关知识的认识上,之前就掌握或对这一知识非常熟悉的急诊科医师给出的导管套囊压力显然低很多,但并不是每一次所充的套囊压力都在正常范围内,因此也说明了相关知识的专业培训并不能完全替代测压装置,临床中采取适宜手段进行套囊压力的监测仍然必不可少。在急诊医师插管当时环境的评估中,结果显示当插管为紧急环境时,其发生套囊压力异常的概率高于插管环境安静或有充分时间准备时。当在紧急环境下行气管插管时,往往会因时间紧迫或急需对患者实施下一步的生命支持治疗从而忽略套囊压力的大小,从而造成压力过高或过低。
总之,本研究发现,现阶段院前急救或急诊气管插管患者套囊压力远高于正常值,急诊科医师职称、工龄、对套囊相关知识认知程度、既往是否受过套囊压力相关培训及插管环境是套囊压力的影响因素。因此,笔者建议各医院急诊科配备专用侧压装置或采用一次性压力换能器监测患者套囊压力,同时开设套囊相关知识专项培训班对医师进行培训,以减少不合适套囊压力的发生率。
[1]Bolzan D W, Guizilini S, Faresin S M,et al. Endotracheal tube cuff pressure assessment maneuver induces drop of expired tidal volume in the postoperative of coronary artery bypass grafting [J]. J Cardiothorac Surg, 2012,7(1): 1-5. DOI: 10.1186/1749-8090-7-53.
[2]Sultan P, Carvalho B, Rose B O,et al. Endotracheal tube cuff pressure monitoring: a review of the evidence [J]. J Perioper Pract, 2011, 21(11): 379-386. DOI: 10.1177/175045891102101103.
[3]Dullenkopf A, Gerber A, Weiss M. Fluid leakage past tracheal tube cuffs: evaluation of the new microcuff endotracheal tube [J]. Intensive care med, 2003, 29(10):1849-1853. DOI: 10.1007/s00134-003-1933-6.
[4]Mehta S, Myat H M. The cross-sectional shape and circumference of the human trachea [J]. Ann R Coll of Surg Engl, 1984, 66(5): 356-358.
[5]Weiss M, Doell C, Koepfer N,et al. Rapid pressure compensation by automated cuff pressure controllers worsens sealing in tracheal tubes [J]. Br J Anaesth, 2009,102(2): 273-278.
[6]Touat L, Fournier C, Ramon P,et al. Intubation-related tracheal ischemic lesions: incidence, risk factors, and outcome [J]. Intensive Care Med, 2013, 39(4): 575-582. DOI: 10.1007/s00134-012-2750-6.
[7]孙 霞, 陈家伟, 尹 华, 等. 气管导管套囊压力与患者气道黏膜损伤程度的关系[J]. 中国临床医学,2011, 18(5): 688-689. DOI: 10.3969/j.issn.1008-6358.2011.05.042.
[8]李惟一, 范灵云, 耿桂启, 等. 气管导管不同套囊压力对全身麻醉气管插管时心血管反应的影响[J]. 中国临床医学, 2015, 22(2): 192-194.
[9]Lovett P B, Flaxman A, Stürmann K M,et al. The insecure airway: a comparison of knots and commercial devices for securing endotracheal tubes [J]. BMC Emerg Med, 2006, 6(1): 7. DOI: 10.1186/1471-227X-6-7.
[10]Seegobin R D, van Hasselt G L. Endotracheal cuff pressure and tracheal mucosal blood flow: endoscopic study of effects of four large volume cuffs [J]. Br Med J (Clin Res Ed), 1984, 288(6422): 965-968.
[11]Bernon J K, McGuire C I, Carrara H,et al. Endotracheal tube cuff pressures-the worrying reality: a comparative audit of intra-operative versus emergency intubations [J].S Afr Med J, 2013, 103(9): 641-643. DOI: 10.7196/samj.6638.
[12]Briganti A, Portela D A, Barsotti G,et al. Evaluation of the endotracheal tube cuff pressure resulting from four different methods of inflation in dogs [J]. Vet Anaesth Analg, 2012, 39(5): 488-494. DOI: 10.1111/j.1467-2995.2012.00719.x.
[13]Sole M L, Bennett M. Comparison of airway management practices between registered nurses and respiratory care practitioners [J]. Am J Crit Care, 2014, 23(3): 191-200. DOI: 10.4037/ajcc2014424.
[14]Guyton D C, Barlow M R, Besselievre T R. Influence of airway pressure on minimum occlusive endotracheal tube cuff pressure [J]. Crit Care Med, 1997, 25(1): 91-94.
[15]Nee P A, Benger J, Walls R M. Airway management [J].Emerg Med J, 2008,25(2): 98-102. DOI: 10.1136/emj.2005.030635.
[16]Carhart E, Stuck L H, Salzman J G. Achieving a safe endotracheal tube cuff pressure in the prehospital setting: Is it time to revise the standard cuff inflation practice? [J]. Prehosp Emerg Care, 2016, 20(2): 273-277. DOI: 10.3109/10903127.2015.1061626.
[17]Annoni R, de Almeida Junior A E. Handcrafted cuff manometers do not accurately measure endotracheal tube cuff pressure [J]. Rev Bras Ter Intensiva, 2015, 27(3):228-234. DOI: 10.5935/0103-507X.20150037.
[18]Doyle D J. Digital display of endotracheal tube cuff pressures made simple [J]. Anesthesiology, 1999, 91(1):329.
[19]Sole M L, Aragon D, Bennett M,et al. Continuous measurement of endotracheal tube cuff pressure: How difficult can it be? [J]. AACN Adv Crit Care, 2008, 19(2):235-243. DOI: 10.1097/01.AACN.0000318126.79630.76.
[20]Kumar J M, Bushan T C. Endotracheal tube cuff pressure monitoring during neurosurgery-manual vs. automatic method [J]. J Anaesthesiol Clin Pharmacol, 2011, 27(3):358-361. DOI: 10.4103/0970-9185.83682.
[21]Klompas M, Branson R, Eichenwald E C,et al. Strategies to prevent ventilator-associated pneumonia in acute care hospitals: 2014 update [J]. Infect Control Hosp Epidemiol,2014, 35(8): 915-936. DOI: 10.1086/591062.
[22]Lucangelo U, Zin W A, Antonaglia V,et al. Effect of positive expiratory pressure and type of tracheal cuff on the incidence of aspiration in mechanically ventilated patients in an intensive care unit [J]. Crit Care Med, 2008, 36(2): 409-413. DOI: 10.1097/01.CCM.0000297888.82492.31.
[23]Rello J, Sonora R, Jubert P,et al. Pneumonia in intubated patients: role of respiratory airway care [J]. Am J Respir Crit Care Med, 1996, 154(1): 111-115. DOI: 10.1164/ajrccm.154.1.8680665.
[24]Svenson J E, Lindsay M B, O'Connor J E. Endotracheal intracuff pressures in the ED and prehospital setting: is there a problem? [J]. Am J Emerg Med, 2007, 25(1):53-56.
[25]Parwani V, Hoffman R J, Russell A,et al. Practicing paramedics cannot generate or estimate safe endotracheal tube cuff pressure using standard techniques [J].Prehosp Emerg Care, 2007, 11(3): 307-311. DOI:10.1080/10903120701348248.
[26]Galinski M, Treoux V, Garrigue B,et al. Intracuff pressures of endotracheal tubes in the management of airway emergencies: the need for pressure monitoring [J].Ann Emerg Med, 2006, 47(6): 545-547.
[27]Wujtewicz M A, Sawicka W, Owczuk R,et al. Tracheal tube cuff pressure depends on the anaesthesiologist's experience. A follow-up study [J]. Anestezjol Intens Ter,2009, 41(4): 205-208.
[28]ATD Ö, Döğer C, But A,et al. Comparison of endotracheal tube cuff pressure values before and after training seminar[J]. J Clin Monit Comput, 2017(2): 1-5. DOI: 10.1007/s10877-017-0046-7.
