腹腔镜阑尾切除术与开腹阑尾切除术的对比研究
2018-04-12姜笑明黄文海俞建平
姜笑明 黄文海 俞建平
(复旦大学附属金山医院普外科 上海 201508)
急性阑尾炎是普通外科最常见急腹症之一,传统的手术治疗方法是开腹阑尾切除术(open appendectomy,OA) 。随着微创外科技术的推广和发展成熟,腹腔镜阑尾切除术(laparoscopic appendectomy,LA)逐渐成治疗急性阑尾炎常用的手术方式。2013年1月至2016年10月复旦大学附属金山医院共进行了LA 335例和OA 527例,回顾性分析比较两种术式在并发症发生率等方面的差异,以期为指导临床选择合适手术方式提供依据。
资 料 和 方 法
一般资料共862例阑尾炎患者行阑尾切除,LA组335例,OA组527例,中转开腹10例。起病时间为6~96 h,平均( 20.7±5.2) h。无合并明确手术禁忌的基础病。出院后随访时间3~36个月,平均(17±5.9)个月。LA 组和OA组患者的年龄、性别、病变程度间有可比性(P>0.05,表1) 。
手术方法LA组采用全身麻醉气管插管及三孔法完成手术。脐上或下置放10 mm Trocar,在腹腔镜监视下在脐下方正中5 cm或左下腹处置入10 mm Trocar套管作为主操作孔,在麦氏点附近置入5 mm Trocar套管作为副操作孔。暴露阑尾,用金属钛夹、可吸收夹或超声刀处理系膜血管至阑尾根部0.5 cm用Hem-o-lok或丝线结扎阑尾,远端夹闭后之间剪断,电凝阑尾残端黏膜。对于阑尾根部穿孔者,先切除阑尾,然后于根部用可吸收线间断缝合或“8”字缝合,必要时用肠脂垂覆盖后加缝1针以加固,确保阑尾残端处理可靠。阑尾装入标本袋后自主操作孔取出,系膜水肿也可切除系膜,分次取出。如果术区渗出较多,变换体位冲洗腹腔。有脓性渗出时,冲洗后于盆腔放置引流管并自副操作孔引出。
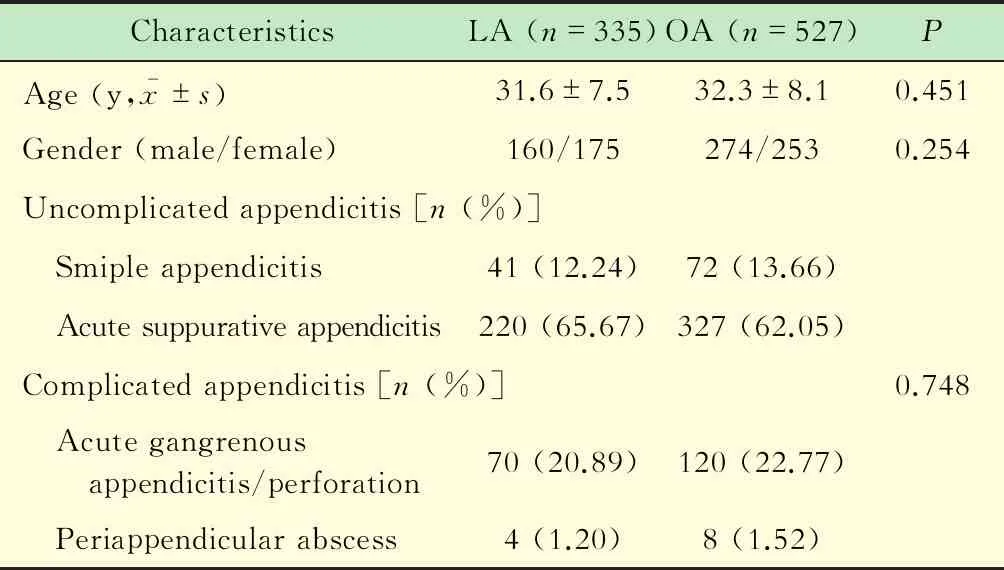
表1 两组患者基线资料情况Tab 1 Baseline characteristics of LA and OA groups
OA组采用硬膜外麻醉联合腰部麻醉、全身麻醉,取右下腹麦氏点切口沿皮纹切口或纵向探查切口4~7 cm,按传统经典方法完成。
观察项目记录分析围手术期并发症,并随访远期情况。围手术期指标:(1) 手术时间(切皮开始到缝合完毕时间)、出血量、术后住院时间及住院综合费用;(2) 中转及再次手术情况;(3)术后切口感染、肠梗阻、腹腔脓肿、术后疼痛(中重度疼痛需止痛处理)等并发症发生情况。远期指标主要是肠梗阻、再次手术或再次入院等。

结 果
两组862例阑尾切除术,无因手术死亡病例。LA组患者中,325例在腹腔镜下切除阑尾,中转开腹10例(中转率3.0%)。两组患者手术时间、出血量、住院时间、住院费用比较,差异均有统计学意义(P<0.001,表2) 。LA组较OA组手术时间稍长,出血量少,住院时间短,住院综合费用高。
LA组患者术后切口感染低(P<0.001)、术后疼痛轻(P<0.001)及合计的并发症发生率低(P=0.035),差异均有统计学意义。两组腹腔脓肿、粘连性肠梗阻、麻痹性肠梗阻、二次手术发生率比较,差异无统计学意义(表3)。对所有阑尾炎患者统计手术相关并发症总发生率(不包括术后疼痛),LA组为9.55%,低于OA组(14.42%,P=0.035)。结果显示LA较OA降低切口感染风险,减少术后疼痛,减少手术相关并发症。对于单纯性及化脓性阑尾炎,LA总手术相关并发症率为6.5%,相较于OA组(10.0%)差异无统计学意义,而复杂阑尾炎患者(阑尾坏疽、穿孔、阑尾周围脓肿),LA组手术相关总并发症率为20.3%,较OA组差异无统计学意义(28.1%,P=0.216)。
表2LA组和OA组手术及住院情况
Tab2ChangesofoperationandhospitalizationinLAgroupandOAgroup
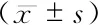

OutcomesTimeofoperation(min)Bleedingvolume(mL)Lengthofstay(d)Totalhospitalcharges(yuan)LA(n=335)41.4±8.116.6±13.24.4±1.97806±1406OA(n=527)38.8±11.724.7±18.35.1±2.54871±1308t3.664-7.045-4.8131.185P<0.001<0.001<0.001<0.001
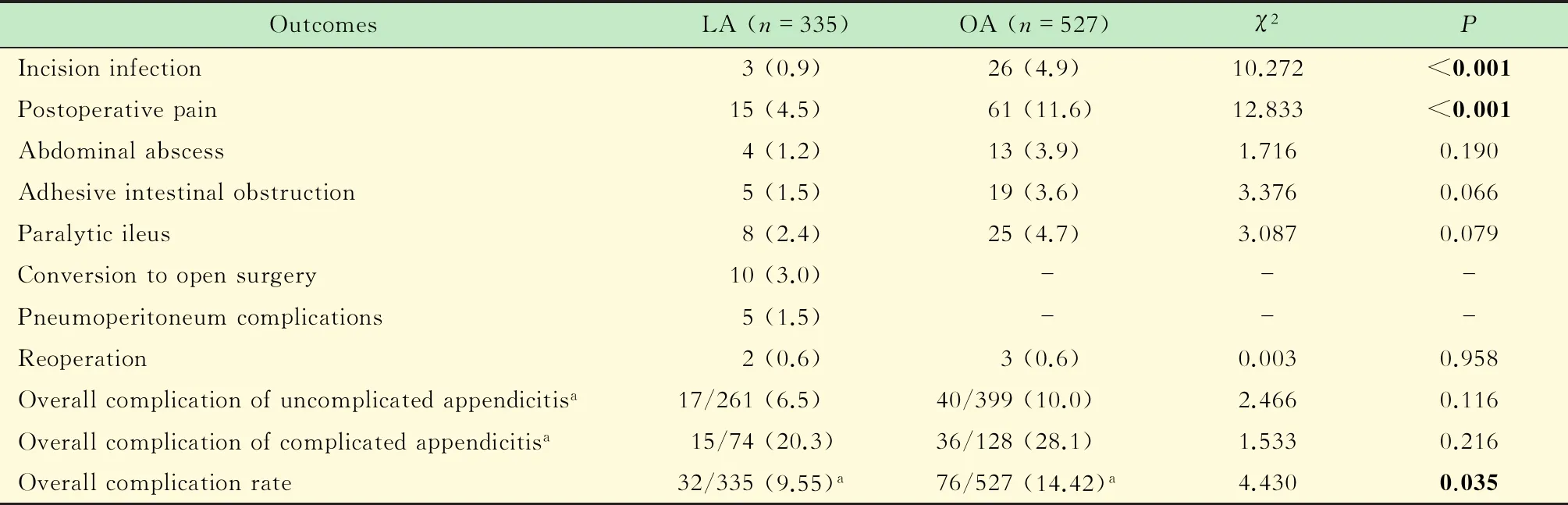
表3 LA 组和OA 组患者术后并发症发生率比较Tab 3 Postoperative complications in LA group and OA group [n (%)]
acumulated cases,a few cases had≥2 complications,not including postoperative pain.
对于体重超重或者肥胖患者(BMI≥24),腔镜阑尾手术优势更为明显(表4),LA组手术耗时(45.2±7.7) min,较OA组缩短[(49.0±7.6) min,P=0.004];LA组住院时间为(6.0±2.0)天,较OA组减少[(7.9±3.0)天,P<0.001];LA组切口感染率为1.5%,较OA组降低(15.3%,P=0.005)。腹腔脓肿两组差异无统计学意义(P=0.228),住院综合费用无明显增加(P=0.396)。
讨 论
阑尾切除是腹部外科最常见的手术之一,包括OA及LA。OA除需作右下腹切口,切口长度比腹腔镜切口稍大,切口疼痛及切口感染率较LA高。虽然住院费用低,但是不能探查整个腹腔等。LA术后康复快,住院时间短,术后并发症少,切口美容效果好以及术中可探查腹腔其他器官等[1],因此LA在阑尾切除中比例逐渐升高,技术也趋于成熟和完善。英国一医疗中心LA占比从2003年的2.5%上升至2010年的78%[2]。在美国,60%~80%阑尾切除在腹腔镜下完成,术后1~2天就可出院[1,3-4]。我国各级医院开展LA的情况参差不齐,我院LA占阑尾切除的38.86% (335/862),呈现逐年上升的趋势。
表4LA组和OA组超重或肥胖患者术后并发症发生率比较
Tab4Changesinpostoperativecomplicationsoftheobese(BMI≥24)inLAgroupandOAgroup
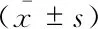

OutcomesLA(n=65)OA(n=72)t(label*)/χ2PTimeofoperation(min)45.2±7.749.0±7.6-2.962*0.004Lengthofstay(d)6.0±2.07.9±3.0-4.259*<0.001Totalhospitalcharges(yuan)7951±14857717±17050.851*0.396Incisioninfection[n(%)]1(1.5)11(15.3)8.0690.005Abdominalabscess[n(%)]1(1.5)4(5.6)1.4560.228
LA手术可减少切口感染,术后疼痛轻[1,3-13],进而减少镇痛药物使用;肠道功能恢复快,可较早恢复进食,有利于正常生活及工作[1,7-8,14]。OA手术中腹腔脓液可能污染切口,切口牵拉暴露中组织缺血,脂肪液化坏死容易继发感染,尤其肥胖、化脓性阑尾炎较多脓性渗出、阑尾穿孔合并弥漫性腹膜炎时更容易出现切口感染。而LA仅通过腹壁3个小戳口甚至单孔即可完成手术,对腹壁组织损伤小,阑尾标本装入保护袋取出,可预防术后切口感染及脂肪液化。本组资料中,OA组切口感染率为4.9%,明显高于LA组(0.9%,P<0.001);对于超重或肥胖患者,OA组切口感染率为15.3%,明显高于LA组(1.5%,P=0.005)。而我们研究也发现,LA组有较短的住院时间及较少镇痛药物使用(P<0.001)。LA比OA更能充分全方位探查腹腔,具有探查诊断功能,且不受体态肥胖、腹壁肥厚、切口大小、阑尾位置等因素影响,可提供较为准确的术中诊断,避免因诊断不明带来病情延误,及因剖腹探查阴性而造成的无谓创伤。
近期及大样本研究结果提示LA可减少肠梗阻发生率[10,12,15-17]。肠梗阻与局部炎症重、手术损伤、切口异物、术后卧床等多种原因有关。LA患者术后胃肠功能恢复快,减少了因肠麻痹所致的肠粘连。LA 过程中,肠管未体外暴露,对肠管的刺激轻,对肠管浆膜损伤小。肠管或网膜与切口处粘连是再次手术中最常见的原因,LA穿刺孔极小,腹膜的完整性和光滑面得到最大限度的保护,降低肠与切口粘连的风险。如Isaksson等[15]研究发现LA组肠梗阻发生率为0.4%,低于OA组的1.0%(P=0.02)。大样本研究表明,OA组肠梗阻的风险较LA组增加4倍[16]。也有研究提示LA并未减少肠梗阻的发生[18]。我们研究比较中肠梗阻发生率LA组偏低,但差异无统计学意义,可能需更大样本量随机对照研究明确。
OA多可在硬膜外麻醉和(或)腰麻下完成,而LA常需全身麻醉,术中腔镜耗材以及处理阑尾系膜、残端的材料,导致LA组综合费用明显增加。费用昂贵可能是导致LA未被广泛接受的原因[4-5,8,11,19-21]。但对于特殊病例如复杂阑尾炎(阑尾坏疽、穿孔、周围脓肿),LA可降低治疗费用[5],尤其肥胖的复杂阑尾炎患者,LA可明显减少费用[4]。本研究资料表明,LA组综合费用明显高于OA组(P<0.001),而超重或肥胖患者的LA综合治疗费用无明显增加。因此对于体型偏瘦,阑尾非特殊位置,选择LA需要权衡治疗费用问题。 LA因需要气腹支持,可能导致局限性感染扩散出现腹腔腔隙感染,增加腹腔脓肿、肠间脓肿的风险[3,9,11-14,19,22]。荟萃分析显示LA会增加腹腔间隙感染风险(OR=1.44,95% CI:1.21~1.73)[22]。针对复杂阑尾炎的荟萃研究显示,LA并不增加腹腔间隙感染风险[6]。我们研究发现LA组腹腔脓肿等发生率较OA组差异无统计学意义。对于粘连严重,腔镜下不能可靠处理的需转开腹手术,中转开腹与阑尾炎症粘连严重程度和手术医师经验相关,总体中转率为1.2%~6.9%[20,22-24]。如术中阑尾残端无法进行可靠处理;阑尾与邻近肠管或其他脏器粘连严重,解剖关系不清;阑尾为腹膜外位或盲肠壁内异位,解剖困难;阑尾动脉出血难以控制;阑尾恶性肿瘤及发生了严重的副损伤应及时中转开腹[12,23-24]。本组研究中LA组转开腹10例(3.0%),二次手术2例,中转率及再次手术率均在比较低的水平。LA需气腹支持可能出现高碳酸血症、术后肩部疼痛等,总体发生率比较低,我们的研究显示为1.5%。
超重或肥胖患者行OA 本身不能采用小切口,往往手术切口较大,暴露困难,手术时间较长,切口脂肪液化及感染率较高。因此对于肥胖患者,LA 手术降低伤口感染风险优势更明显[4,8]。单纯阑尾炎肥胖患者LA不增加治疗费用,对于复杂阑尾炎甚至可减少治疗费用[4]。多因素回归分析显示,高BMI的患者更倾向于选择LA,并获益更大[13]。Lanitis等[21]建议,年轻妇女及肥胖患者最应首先考虑LA。本研究结果显示,对超重或肥胖患者,LA可减少手术时间、住院时间、切口感染风险,而且并不增加腹腔脓肿及治疗费用。综合考虑LA的微创性、安全性及经济性因素,结合本研究提示,针对BMI≥24的阑尾炎患者应首先考虑LA。
本研究的局限为回顾性分析研究,病例数相对较少,未对单纯阑尾炎与复杂阑尾炎分层统计分析,但目前的数据结果已可显示LA与OA同样安全可靠的。LA可减少切口感染,缩短住院时间,减少术后疼痛及总并发症率。LA可适用急性、单纯性、化脓性、坏疽性阑尾及慢性阑尾炎,异位阑尾炎等。对于体型偏瘦,阑尾炎脓性渗出局限,非特殊位置阑尾炎,选择LA手术安全,有美容效果,但需考虑治疗费用问题。LA微创优势对BMI≥24的阑尾炎患者尤为明显,超重或肥胖患者可首选LA手术。
[1]KORNDORFFER JR,FELLINGER E,REED W.SAGES guideline for laparoscopic appendectomy[J].SurgEndosc,2010,24(4):757-761.
[2]VENTHAM NT,DUNGWORTH JC,BENZONI C.Transition towards laparoscopic appendectomy at a UK center over a 7-year period[J].SurgLaparoscEndoscPercutanTech,2015,25(1):59-63.
[3]INGRAHAM AM,COHEN ME,BILIMORIA KY,etal.Comparison of outcomes after laparoscopic versus open appendectomy for acute appendicitis at 222 ACS NSQIP hospitals[J].Surgery,2010,148(4):625-635.
[4]MASOOMI H,NGUYEN NT,DOLICH MO,etal.Comparison of laparoscopic versus open appendectomy for acute non perforated and perforated appendicitis in the obese population[J].AmJSurg,2011,202(6):733-738.
[5]TASHIRO J,EINSTEIN SA,PEREZ EA,etal.Hospital preference of laparoscopic versus open appendectomy:effects on outcomes in simple and complicated appendicitis[J].JPediatrSurg,2016,51(5):804-809.
[6]YU MC,FENG YJ,WANG W,etal.Is laparoscopic appendectomy feasible for complicated appendicitis?A systematic review and meta-analysis[J].IntJSurg,2017,40:187-197.
[7]DAI L,SHUAI J.Laparoscopic versus open appendectomy in adults and children:a meta-analysis of randomized controlled trials[J].UnitedEuropeanGastroenterolJ,2017,5(4):542-553.
[8]BIONDI A,DI STEFANO C,FERRARA F,etal.Laparoscopic versus open appendectomy:a retrospective cohort study assessing outcomes and cost-effectiveness[J].WorldJEmergSurg,2016,11(1):44.
[9]HORVATH P,LANGE J,BACHMANN R,etal.Comparison of clinical outcome of laparoscopic versus open appendectomy for complicated appendicitis[J].SurgEndosc,2017,31(1):199-205.
[10]ANDERSSON RE.Short-term complications and long-term morbidity of laparoscopic and open appendicectomy in a national cohort[J].BrJSurg,2014,101(9):1135-1142.
[11]SAUERLAND S,JASCHINSKI T,NEUGEBAUER EA.Laparoscopic versus open surgery for suspected appendicitis[J].CochraneDatabaseSystRev,2010,10:CD001546.
[12]MARKAR SR,BLACKBURN S,COBB R,etal.Laparoscopic versus open appendectomy for complicated and uncomplicated appendicitis in children[J].JGastrointestSurg,2012,16(10):1993-2004.
[13]SAHM M,PROSS M,OTTO R,etal.Clinical health service research on the surgical therapy of acute appendicitis:comparison of outcomes based on 3 german multicenter quality assurance studies over 21 years[J].AnnSurg,2015,262(2):338-346.
[14]JEN HC,SHEW SB.Laparoscopic versus open appendectomy in children:outcomes comparison based on a statewide analysis[J].JSurgRes,2010,161(1):13-17.
[15]ISAKSSON K,MONTGOMERY A,MOBERG AC,etal.Long-term follow-up for adhesive small bowel obstruction after open versus laparoscopic surgery for suspected appendicitis[J].AnnSurg,2014,259(6):1173-1177.
[16]ANGENETE E,JACOBSSON A,GELLERSTEDT M,etal.Effect of laparoscopy on the risk of small-bowel obstruction:a population-based register study[J].ArchSurg,2012,147(4):359-365.
[17]TSENG CJ,SUN DP,LEE IC,etal. Factors associated with small bowel obstruction following appendectomy:a population-based study[J].Medicine(Baltimore),2016,95(18):e3541.
[18]LEUNG TT,DIXON E,GILL M,etal.Bowel obstruction following appendectomy:what is the true incidence?[J].AnnSurg,2009,250(1):51-53.
[19]SWANK HA,ESHUIS EJ,VAN BERGE HENEGOUWEN MI,etal.Short-and long term results of open versus laparoscopic appendectomy[J].WorldJSurg,2011,35(6):1221-1226,discussion 1227-1228.
[20]SPORN E,PETROSKI GF,MANCINI GJ,etal.Laparoscopic appendectomy--is it worth the cost?Trend analysis in the US from 2000 to 2005[J].JAmCollSurg,2009,208(2):179-185.
[21]LANITIS S,KORONTZI M,SGOURAKIS G,etal.Laparoscopic versus open appendicectomy in greek reality[J].SurgLaparoscEndoscPercutanTech,2012,22(5) 471-476.
[22]FLEMING FJ,KIM MJ,MESSING S,etal.Balancing the risk of postoperative surgical infections :a multivariate analysis of factors associated with laparoscopic appendectomy from the NSQIP database[J] .AnnSurg,2010,252(6):895-900.
[23]PAPANDRIA D,LARDARO T,RHEE D,etal.Risk factors for conversion from laparoscopic to open surgery:analysis of 2138 converted operations in the American College of Surgeons National Surgical Quality Improvement Program[J].AmSurg,2013,79(9):914-921.