加巴喷丁联合胰岛素泵治疗2型糖尿病并发呼吸道感染的疗效及对血糖及TNF-α、IL-6的影响
2018-01-24刘曙光王晓岳
刘曙光, 王晓岳
(湖南省岳阳市第一人民医院, 湖南 岳阳, 414000)
研究[1-2]发现,糖尿病患者因病情发展,饮食结构发生改变,易并发较为严重的感染,难以控制,而感染易导致患者糖代谢及蛋白质代谢、脂肪代谢紊乱加重,诱导高血糖危象发生。研究[3]显示,呼吸道及胆道、泌尿道等部位为糖尿病常见感染部位,其中呼吸道感染约占29.5%, 是导致糖尿病患者病死的主要原因; 同时,糖尿病患者因高血糖状态引起病理改变,损害神经系统,易并发周围神经痛,危害患者健康。胰岛素泵治疗是一种持续性皮下输注胰岛素疗法,能对血糖水平进行快速控制,将高血糖产生的毒性作用逆转,效果理想[4]。加巴喷丁作为新型抗癫痫药物,能对慢性神经源性痛综合征进行有效治疗。本研究对加巴喷丁联合胰岛素泵治疗2型糖尿病并发呼吸道感染的疗效进行分析,探讨其对患者血糖指标及肿瘤坏死因子-α(TNF-α)、白细胞介素-6(IL-6)的影响,报告如下。
1 资料与方法
1.1 一般资料
选取2015年10月—2017年3月本院接受诊治的120例2型糖尿病合并呼吸道感染患者作为研究对象,均符合入选标准。根据随机数表法分为对照组、研究组各60例。对照组中男32例,女28例,年龄40~70岁,平均年龄(56.2±8.6)岁; 病程3~10年,平均(6.8±1.7)年。研究组中男34例,女26例,年龄40~70岁,平均年龄(56.5±8.0)岁; 病程2~10年,平均(6.4±2.1)年。2组患者基本资料比较,差异无统计学意义(P>0.05), 具有可比性。
纳入标准: ① 所有入选对象均经临床检查确诊为2型糖尿病; ② 合并有呼吸道感染; ③ 无精神疾病、言语障碍、意识障碍及理解障碍; ④ 无药物过敏既往史,排除易过敏体质[5]; ⑤ 本研究经本院伦理委员会批准; ⑥ 所有患者及其家属对本研究均知情,并签署知情同意书。排除标准: ① 研究前患者行调脂或口服降糖药、胰岛素等药物治疗; ② 合并有严重性急慢性并发症; ③ 存在严重的心脏、肝、肾等重要脏器功能疾病[6]; ④ 合并有出血、凝血功能障碍; ⑤ 存在精神障碍、抑郁症状等情况; ⑥ 非自愿参加者。
1.2 方法
2组患者在入院接受诊治时均进行糖尿病知识健康教育,均给予糖尿病标准化热卡饮食,维持相对固定的体力活动; 并依据呼吸道感染痰培养结果选择适宜的抗生素进行治疗,同时指导患者接受化痰、平喘及支持治疗。在此基础上,对照组患者加用胰岛素泵治疗,泵内药物为诺和灵R胰岛素,在患者腹部埋置导管进行连续的皮下输注治疗,输入基础量、餐前负荷量。研究组患者在对照组治疗基础上加服加巴喷丁(江苏恩华药业股份有限公司,国药准字H20051068)治疗,每次300 mg, 1次/d。
1.3 观察指标
观察并比较2组患者治疗效果及治疗前后血糖水平、炎症因子(TNF-α、IL-6)水平变化。① 治疗效果: 根据患者治疗前后症状及体征变化进行判定。显效: 治疗后患者的临床症状及体征基本消失或改善显著,体温显示正常,血象检查显示恢复正常,且呼吸道炎性病灶吸收完全; 有效: 治疗后患者的临床症状及体征得到改善,体温基本正常,血象检查显示恢复正常或接近正常,呼吸道炎性病灶吸收好转; 无效: 治疗后患者的临床症状及体征无改变或恶化,呼吸道炎性病灶未吸收[7]。② 血糖水平: 包括空腹血糖(FPG)、餐后2 h血糖(2 hPG)、糖化红血红蛋白(HbAlc)等,所有患者在治疗前、治疗2个月后早晨空腹状态下抽取3 mL静脉血,用血糖仪进行血糖检测[8]。③ 炎症因子: 包括TNF-α、IL-6等,所有患者在治疗前、治疗2个月后早晨空腹状态下抽取3 mL静脉血,经2 500 r/min离心操作10 min, 留取上清液,采用放射免疫法检测血清TNF-α、IL-6[9]。
1.4 统计学分析

2 结 果
研究组患者的治疗总有效率为93.3%, 显著高于对照组的80.0% (P<0.05)。见表1。治疗2个月后, 2组患者的FPG、2 hPG、HbA1c水平均显著低于治疗前,且研究组显著低于对照组(P<0.05)。见表2。治疗2个月后, 2组患者的TNF-α、IL-6水平均显著低于治疗前,且研究组显著低于对照组(P<0.05)。见表3。
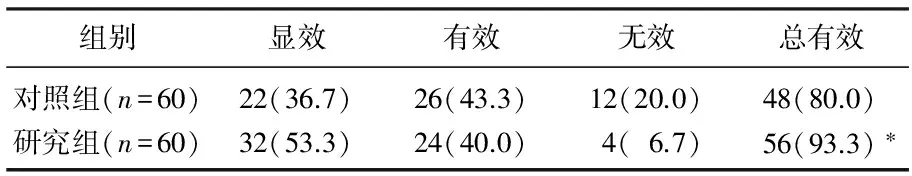
表1 2组患者治疗效果比较[n(%)]
与对照组比较, *P<0.05。

表2 2组患者治疗前后血糖水平比较
与治疗前比较, *P<0.05; 与对照组比较, #P<0.05。

表3 2组患者治疗前后炎症因子水平比较 ng/L
与治疗前比较, *P<0.05; 与对照组比较, #P<0.05。
3 讨 论
糖尿病作为内分泌系统疾病中较为常见的一种病症,临床表现为起病隐匿、病程长、易漏诊等特点,其发病率呈逐年增长趋势[10]。相关研究[11]发现,呼吸系统是糖尿病患者主要的易感染部位,且多见为肺部感染。而糖尿病患者的血糖处于高浓度状态,利于肺炎链球菌、链球菌及大肠杆菌等相关细菌生长,能对白细胞功能进行抑制,影响机体免疫功能; 同时,高血糖状态易增加血浆渗透压,对白细胞相关趋化活性进行抑制,能将白细胞的黏附能力及吞噬功能、细胞内杀伤能力阻断,减少抗体生成,造成感染程度加重,临床控制难度大,重者甚至出现死亡,故临床治疗糖尿病并发呼吸道感染的关键在于积极控制血糖水平、控制感染[12]。
2型糖尿病作为常见的糖尿病类型,患者体内释放胰岛素能力尚未完全失去,部分患者甚至能产生过多的胰岛素,但胰岛素作用表现较差,故患者体内胰岛素水平呈相对缺乏状态,能经口服某些药物对体内胰岛素分泌进行刺激,控制病情发展,但后期仍有在少数患者需继续应用胰岛素治疗[13]。目前,临床医学治疗2型糖尿病多以指导患者口服降糖药、胰岛素类药物治疗为主,其中双胍类、α-葡萄糖苷酶抑制剂、苯甲酸衍生物类、磺脲类等作为常用的降糖药物,能对胰岛分泌胰岛素进行刺激,增加胰岛素释放,阻断人体消化道吸收糖类,进而降低血糖水平[14]。而针对应用口服降糖药、改变生活方式无法良好控制血糖水平患者,或应用其他相关药物治疗产生较多不良反应,应用胰岛素类药物治疗能对血糖水平进行较好控制,但不同胰岛素制剂相关起效时间、作用持续时间存在差异,故患者需在医师指导下,根据患者病情选择合理的胰岛素药物进行治疗,合理安排胰岛素注射时间[15-16]。胰岛素泵能模拟生理性胰岛素分泌,具有携带方便、操作简便、易学易用及剂量调节准确性、稳定高等优势,能为患者提供持续24 h的基础输注量,且能在餐前输注大剂量(追加释放量),能快速控制1、2型血糖水平稳定[17]。同时,和多次注射胰岛素比较,采用胰岛素泵能有效减少高血糖控制时间,加快高血糖毒性清除。研究[18]表明,糖尿病患者易产生周围神经痛等并发症,临床症状表现显著,如剧烈的肢体疼痛、肢体冰凉、麻木及痛觉过敏等相关症状,若不及时给予患者有效治疗干预或治疗不当,易导致病情急速恶化,诱发糖尿病足溃疡,重者甚至截肢,危害患者健康及生存质量。加巴喷丁作为新型抗癫痫药物,为γ-氨基丁酸衍生物,药理作用和现有抗癫痫药物存在差异,其作用主要表现为改变γ-氨基丁酸代谢,对脑组织新颖结合点存在高度亲和性,能经氨基酸转移体透过体内部分屏障,行为及心血管副作用表现较低,具有疗效显著及副作用少、经肾脏代谢等优点,是临床治疗糖尿病神经性痛有效、安全的药物[19-22]。本研究结果显示,研究组患者治疗效果高于对照组,且治疗后研究组患者血糖水平及TNF-α、IL-6水平改善效果优于对照组; 提示加巴喷丁联合胰岛素泵治疗2型糖尿病效果显著,能有效调节血糖水平,减轻炎症反应。
综上所述,加巴喷丁联合胰岛素泵治疗2型糖尿病并发呼吸道感染疗效显著,能有效调节患者血糖水平,控制血糖平稳,降低TNF-α、IL-6表达,减轻炎症反应,缓解临床症状及体征,促进患者康复,值得临床推广。
[1] 张涛, 杨芳. 抗2型糖尿病药物研究进展[J]. 中国药物与临床, 2017, 17(06): 833-834.
[2] 杨华, 许学忠, 吴海清, 等. 糖尿病患者呼吸道深部真菌感染危险因素分析[J]. 中华医院感染学杂志, 2016, 26(15): 3439-3441.
[3] Freeman R, Durso-Decruz E, Emir B. Efficacy, safety, and tolerability of pregabalin treatment for painful diabetic peripheral neuropathy: findings from seven randomized, controlled trials across a range of doses[J]. Diabetes Care, 2015, 31 (11): 1448-1454.
[4] 王晓敏, 孟作龙, 赵艳, 等. 初诊2型糖尿病短期胰岛素泵强化治疗对血清炎症因子及胰岛功能的影响[J]. 中国医院药学杂志, 2016, 36(15): 1309-1312.
[5] 林凤平, 李进杰, 王丽, 等. 2型糖尿病肺部感染患者持续皮下胰岛素注射的应用效果分析[J]. 中华医院感染学杂志, 2016, 26(02): 335-337.
[6] 徐有伟. 胰岛素泵强化治疗不同病程初诊2型糖尿病的临床观察及随访研究[J]. 中国现代医学杂志, 2016, 26(18): 68-74.
[7] 马燕, 冯凯, 李伟, 等. 起始应用胰岛素治疗对成人隐匿性自身免疫性糖尿病患者胰岛功能影响的回顾性分析[J]. 中华全科医师杂志, 2016, 15(05): 356-360.
[8] 李春叶, 孙彩霞, 谢荣, 等. 二甲双胍联合加巴喷丁及曲马多治疗神经病理性疼痛的疗效及安全性分析[J]. 中国全科医学, 2016, 19(15): 1749-1754.
[9] 辛月, 祝练. 胰岛素联合西格列汀对比联合二甲双胍治疗老年2型糖尿病患者的效果评价[J]. 中国医院药学杂志, 2013, 33(24): 2063-2066.
[10] 刘雅, 李宁, 冉兴无. 川芎嗪联合胞二磷胆碱治疗糖尿病周围神经病变患者疗效观察[J]. 中国中西医结合杂志[J]. 2015, 28 (7): 606-609.
[11] 王曹锋, 蔡文玮, 陈谊, 等. 瑞代对老年2型糖尿病合并重症下呼吸道感染患者营养疗效及炎症状态的影响[J]. 中华危重病急救医学, 2016, 28(04): 354-358.
[12] 段雨函, 李宗清. 2型糖尿病患者血清抵抗素水平与血糖及炎症因子的相关性研究[J]. 标记免疫分析与临床, 2016, 23(09): 1045-1048.
[13] 黄文辉, 侯幸赟, 张亚坤, 等. 2型糖尿病患者不同剂量沙格列汀单药和联合治疗与上呼吸道感染发病风险相关性Meta分析[J]. 中国医院药学杂志, 2016, 36(19): 1674-1680.
[14] 张宇宁, 吕星, 郑浩, 等. 头孢米诺钠治疗糖尿病合并社区获得性下呼吸道感染的临床效果分析[J]. 中华医院感染学杂志, 2016, 26(17): 3948-3949, 3962.
[15] 张繁荣. 中西医结合治疗糖尿病周围神经痛效果观察[J]. 河南外科学杂志, 2016, 22(06): 113-114.
[16] 王佳超, 张劲松, 孙文佳, 等. 小剂量胰岛素治疗对糖尿病大鼠脊髓N-甲基-D-天冬氨酸受体及其下游信使表达的影响[J]. 中华老年医学杂志, 2016, 35(04): 432-436.
[17] Freeman R, Durso-Decruz E, Emir B. Efficacy, safety, and tolerability of pregabalin treatment for painful diabetic peripheral neuropathy: findings from seven randomized, controlled trials across a range of doses[J]. Diabetes Care, 2015, 31 (11): 1448-1454.
[18] 张桂芬. 甲钴胺联合加巴喷丁治疗糖尿病痛性神经病变疗效分析[J]. 中国实用医刊, 2016, 43(12): 100-101.
[19] 梁雪, 陈康, 王安平, 等. 胰岛素泵治疗糖尿病患者血糖控制及影响因素分析[J]. 中国医药导报, 2016, 13(15): 72-76.
[20] 谭明红, 江雪舒, 张晓, 等. 盐酸度洛西汀与加巴喷丁治疗糖尿病周围神经痛的疗效对比分析[J]. 第三军医大学学报, 2013, 35(13): 1427-1429.
[21] 江天, 陈赟, 张虹. 加巴喷丁与卡马西平治疗糖尿病神经痛的临床疗效对比[J]. 实用临床医药杂志, 2014, 18(23): 23-25.
[22] 倪桂莲, 崔融, 陈干明, 等. 加巴喷丁对糖尿病神经痛大鼠痛敏和脊髓Glu及下丘脑JNK的影响[J]. 中华全科医学, 2015, 13(11): 1757-1759.
