我国医保药品支付标准建设的理论与现实分析
2018-01-04严妮
严 妮
湖北经济学院财政与公共管理学院 湖北武汉 430205
·医疗保障·
我国医保药品支付标准建设的理论与现实分析
严 妮
湖北经济学院财政与公共管理学院 湖北武汉 430205
建立针对药品的医疗保险支付标准(参考价)是多国控制药品费用不合理增长的重要措施。医保药品支付标准通过药品价格竞争刺激患者需求和增强患者选择的权利来影响医生行为和药品企业定价。我国放开药品政府定价后也亟需建立适应药品市场发展的价格形成机制,建立医保药品支付标准需要从我国药品管理政策转变和现状出发,厘清控费的具体机制,根据当前我国实践中存在的问题,从药物经济学评价、药品分级分类管理、完善医保药品支付方式和补偿机制、合理分配补偿结余等方面入手,提升药品的可及性、费用的可控性和政策的激励性。
药品; 医保药品支付标准; 医疗保险; 控费; 参考价
药品的不合理使用和药品费用过快增长是当前医保基金支付压力过大和群众看病贵的重要原因之一,为了取消药品价格天花板,制定合理的医疗费用支付方式,通过市场行为引导药品价格形成,我国取消了药品政府定价。在此背景下,发挥好药品费用的支付方——医疗保险的作用,制定科学的医保药品支付政策,是解决未来药品价格补偿问题的重要措施。目前,国际上关于医保支付标准的使用和研究相对广泛,而我国医保药品支付标准尚未建立,实践中还存在一些亟待解决的问题。建立科学的医保药品支付标准需要在明确药品管理政策背景基础上,厘清医保药品支付标准对药价影响的机制,结合当前国内的改革实践为建立医保支付标准提供对策建议。
1 我国医保药品支付标准提出的背景
医保药品支付标准的提出和建立与我国药品价格管理政策的发展和变化密切相关。改革开放以来,国家不断加强对药品的管理,并于1996年由国家计委发布了《药品价格管理暂行办法》(计价管〔1996〕1590号),明确各级政府价格管理部门是药品价格的主管机关,并规定生产、经营具有垄断性的药品,临床应用面广、量大的少数基本治疗药品、预防制品和一类精神药品、一类麻醉药品和避孕药具等特殊药品实行政府定价和政府指导价。这一政策的出台标志着政府主导药品价格的开始。2000年,国家计委又分别印发了《关于改革药品价格管理的意见》(计价格〔2000〕961号)和《药品政府定价办法》(计价格〔2000〕2142号)的通知,进一步提出列入国家基本医疗保险药品目录的药品和生产经营具有垄断性的少量特殊药品采取政府定价,并由价格主管部门制定最高零售价格。政府定价政策一直延续到新医改期间,2009年中共中央国务院《关于深化医药卫生体制改革的意见》提出,国家制定基本药物零售指导价格,在指导价格内由省级人民政府根据招标情况确定本地区的统一采购价格。政府定价政策是影响我国药品价格的主要政策,是特定时期进行药价管理的重要举措,但是长期以来,政府定价的弊端也日益凸显,政府对药品市场的监管不够、政府管制中自身存在失灵问题、最高限价的政策未真正发挥限制价格的作用,药品价格居高不下,药品费用占医药费用的比例逐步提升,患者和医保的负担沉重,药品价格的形成机制亟需改革。
十八届三中全会提出使市场在资源配置中起决定性作用和更好地发挥政府作用,为贯彻这一精神,合理引导药品价格形成,国家各部门开展了药品定价制度改革的探索。2015年4月,国家发展改革委、国家卫生计生委、人力资源与社会保障部等部门制定了《推进药品价格改革的意见》(发改价格〔2015〕904号),规定除麻醉药品和第一类精神药品外,取消药品的政府定价,医保部门会同有关部门,在调查药品实际市场交易价格基础上,综合考虑医保基金和患者承受能力等因素制定医保药品支付标准。这一政策引起了社会的广泛关注,一部分人担忧药品价格会因为失去了“最高限价”的约束而失去控制,进而无限上涨,医保药品支付标准的出现正是引导药品价格合理形成的重要机制,也是取消政府最高限价政策后规范药品价格市场的重要措施。
我国医保药品支付标准的提出与当前药品定价机制的转变具有密切关系,但医保支付标准在国际上并不是一个陌生的概念。很多国家都面临着药品费用的快速增长,纷纷尝试各种方式控制[1],德国最早建立的参考价(reference pricing)制度,吸引了多个国家的关注。[2]德国药品价格改革的重点并没有围绕市场准入过程中的生产价格进行调整,而是针对可分组的药品建立最大补偿额度,即参考价,根据联邦联合委员会的标准对药品进行分组,然后对不同组的药品规定报销“门槛”。[3]1989年德国《药物参考价格体系法案》出台,开始实行参考价体系,参考价制度主要是针对法定医疗保险覆盖的药品,当消费者需要使用高于参考价的药品时,必须为超出部分买单。[4]这一措施对药品生产者定价产生一定压力,同时激励医师合理开具处方,对控制药品费用增长发挥了积极作用。[5]自德国建立参考价以来,许多国家将其作为控制药品消费的一种策略[6],澳大利亚、荷兰、新西兰、瑞典、芬兰、加拿大、意大利等纷纷建立了参考价制度[7-8]。
国外的药品参考价即本文的医保药品支付标准,我国的医保药品支付标准政策正在探索中,学界对其看法不一。按照相关部门的医改任务表,我国医保药品支付标准应该在2015年下半年完成,但至今仍未出台,其主要原因是各部门在医保支付标准的确定方面存在分歧,对医保支付标准的认识和建立适应我国医改发展的医保支付标准的研究有待进一步深化。
2 医保药品支付标准的作用机理
国际上控制药品费用增长的路径主要有两种:一种是从供给者的角度,控制药品销售价格,如减价或折扣,实行政府定价、政府许可价、价格调整等[9];另一种是从需求者角度,通过改革公共保险计划和调整补偿机制引导需方行为,控制药品需求数量和价格。[10]医保药品支付标准是医保基金支付医保目录内药品的标准[11],是根据一定的标准对药品进行归类,对每一类药品规定固定的、可由医疗保险报销的价格。[12]医保药品支付标准不是一个定价系统,而是一种补偿机制,是通过调整医保补偿水平、减少患者对高价药品的需求和刺激药品生产者主动降价来实现对药品费用的控制。
医保药品支付标准的建立对控制药价虚高、引导药价走向合理化具有重要作用。首先,医保支付标准的建立是实现医疗保险控制药品费用的重要措施。过去通过政府制定最高限价对药品价格进行控制的方式,使药品市场出现“劣币驱逐良币”的现象,即那些生产条件和药品质量较差的企业通过过度竞争和恶性竞争推销药品导致质量较好的药品无法与之正常竞争的现象。[13]取消药品政府定价后,在成熟的市场环境下,药品可以直接通过市场调节形成合理价格,但在不成熟的市场化环境下,药品实际交易价格还要通过招标采购和医疗保险支付来控制。从我国的现实情况来看,药品生产企业数量众多、规模参差不齐,质量的监控还不够完善,药品市场信息的传播滞后,放开政府定价后,如果没有合理的引导机制,很可能出现药品市场混乱、药价攀升、管控失灵问题。因此,医疗保险作为付费方在药品价格的形成中发挥引导作用。

图1 医保控费基本逻辑图
医疗保险是医疗消费的支付方,对药品的市场价格有很强的影响力和约束力。[14]医疗保险一边连接患者,另一边连接医疗机构,既承担着为患者核算、收缴和管理医保费用的责任,也承担着为医疗机构支付保费、实施补偿的义务,但医疗保险也有决定为谁支付、支付多少和何时支付的权利。[15]同时,《国家基本医疗保险药品目录》是医保支付保费的依据,只有进入到目录内的药品才可能获得费用的补偿,其目的是通过医保控制药品费用,即为了提高销量,药品生产商或批发商必须尽可能提高产品质量、降低药品价格。因此,医保药品目录是药品能否获得补偿的“门槛”,而支付标准则决定着获得补偿的多少。医疗保险作为药品费用的支付方,通过制定科学的药品支付政策,减少药品不合理使用,抑制药品费用过快上涨,减轻医保基金支付压力和群众看病就医负担。[16]
其次,医保支付标准本身具有引导药价合理形成的作用。医保支付标准是依据药品的疗效、成本、质量与经济发展水平等综合因素为一组药品确定补偿标准,世界卫生组织药品定价和报销政策合作中心的术语表中将医保支付标准分为国内参考价(internal prices)和国外参考价(external prices),分别是指在确定医疗保险药品补偿标准时将国内或者国外相同、相近药品或疗效相同的一组药品的价格作为本国药品补偿定价或谈判的“标杆”或“参考”。[17]医保药品支付标准不是限制生产商、零售商和药店的价格,也不是制定药品最高零售价,其目的是使患者意识到其使用不同价格的药品的权利和支付不同价格的义务,即在质量相差不大的情况下,患者可以依据自身的经济状况选择使用不同价格的药品。
相对于住院检查或一次放射性治疗而言,药品仅仅是以一种产品的形式出现,而且医疗保险对药品的覆盖范围相对较低。因此,患者对药品价格的敏感性程度比医疗卫生中其他服务价格的敏感程度更高。与此同时,药品价格很大程度上取决于需求因素[18],药品价格竞争对患者的需求产生刺激从而影响了医生行为,生产商为了获得市场份额将会主动降价以靠近支付标准,最终使药品降价和费用控制的目标得以实现[19]。而医保药品支付标准的建立有利于增加同类药品的价格竞争,如方程组(1)所示,药品价格P、参考价r和医疗保险共付比例α(0≤α≤1)共同决定消费者的付费C,当使用低价药(P
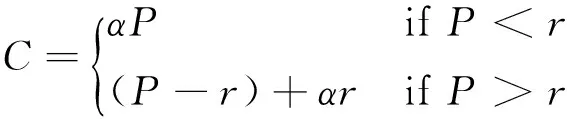
(1)
R=P(1-α)+(r-P) ifP (2) 与此同时,当医疗机构使用低价药(P 综上所述,全面放开药品政府定价背景下,医保支付标准通过以下方式引导药品价格的形成和控制药品费用的不合理增长:首先,从公共契约关系的角度,医疗机构与医保之间应该是平等的契约关系,药品支付标准的确定应该由医疗机构和医保机构协商谈判而实现,因而双方也应遵守支付的约定;其次,通过加强患者选择不同价格药品的主动权和保障医疗机构(医生)开药中的合理利益不受损,引导药品交易价格向医保支付标准靠拢。在医保支付标准模式下,为了避免失去市场份额,一些品牌、质量突出、有制定高价优势的企业,会自觉降低价格以进入医保支付目录,而那些质量较差的药品也可能在竞争中被淘汰。最后,科学制定医保支付标准需要医保经办机构、定点医疗机构、零售药店、参保人等多方共同参与,也需要建立科学有效的药品评价标准,只有在明确药品供需和考虑多方利益的前提下才能促进控费作用的可持续性。 当前,我国公共政策领域尚未对医保药品支付标准作出具体规定,少数地区进行了实践性探索。2014年9月1日,福建省三明市《关于公布第一批进口药品限价结算的通知》规定了14种进口药品的限定价格以及结算标准;2015年3月,重庆市人民政府办公厅《关于实施医疗保险药品支付标准(试行)》的通知,对实施医保支付标准的原则、支付范围、支付标准的确定、医院与医保部门之间的结算等进行了详细规定;2015年5月,浙江省出台《关于创新全省药品集中采购机制的意见(征求意见稿)》,提出要创设医保支付标准新机制。三明市、重庆市和浙江省对我国医保药品支付标准进行了初探,但并没有被推广到其他地区,其政策建立和实施也反映出我国建立医保支付标准还面临着许多的困难和问题。 第一,我国对药品的评价体系尚不完善。三明市对限价进口药品的选择是根据全市医疗机构使用进口药品数量的多少确定纳入限价的种类,重庆市选取上一年度在重庆药品交易所交易额前300 位的医疗保险药品以及通用名、剂型相同的药品。这种单纯以交易量为支付标准确定范围的做法忽视了药品在疗效、成分、规格等方面的差异,这些问题又与我国目前缺乏科学的药物经济学评价标准有关。而一些国家如德国有专门的医疗保健质量和效率研究所,其主要职责之一是评估药物的疗效和诊断治疗效果以及药物的成本效益分析和经济学评价,而其参考价的建立是以药物评价为基础的。 第二,对药品的分组分类管理滞后。由于我国制药产业集中度低,加之过去在新药注册管理方面存在一些问题,导致市场上药品品种繁多,质量也存在差异,给药品的分类管理带来困难。三明市的支付标准范围是通过进口与国产进行区分,重庆市按照各省(区、市)的购销价的数量进行区分(如包含3个及以上购销价、包含2个购销价和只有1个购销价),浙江省则通过药品的供应量、是否特殊用药、是否短缺药品等标准建立了复杂的分类方式。这些分类方式标准各异、形式复杂、类别比较混乱,不利于对不同药品和同类药品建立差异化的支付标准。国际上许多国家按照药品创新程度对药品进行分级,如对具有划时代意义的新药,一般允许自由定价;对有一定创新性的药品则在准确评价疗效的前提下,根据划分的等级制定价格;对仿制药采取递减定价的政策。 第三,医保支付标准对不同病种、不同医疗机构的区分性较弱。三明市、重庆市、浙江省三地的政策对不同的病种、不同的治疗项目和不同的医疗机构缺乏一定的区分性,即不同病种、不同病情所需要的药品不同,以价格为依据进行药品的选择很容易贻误病情,医生在药品的选择中也很容易陷入两难的境地;另一方面,不同层级的医疗机构对不同药品的使用量有很大差异,不对医疗机构进行区分的同一支付标准也无法体现机构间的差异性,不利于分流患者。 第四,补偿标准的确定依据单一化。付费标准的确定主要是以药品的价格作为依据,即对不同药品的价格比较并选择较低的价格作为参考价格。这种单纯以价格为依据的评价方式影响了医生和患者的用药行为,给实际诊疗工作带来了困难,医生和患者在选择药品时潜意识认为价格更高的药品其效果更好,结合病情,一般病情较重、较急或者经济条件较好的患者使用高价药,病情一般或患者经济条件一般的患者则使用低价药,这种模式无法真正发挥支付标准的激励作用,且容易造成群体间的不公平。 第五,医保药品补偿结余的分配不明确。各地区在实践中并没有明确医保支付标准的结算方式,即不同种类的药品和不同支付标准的基础上,是否对药品按不同比例进行报销结算。在报销过程中,高出支付标准费用的部分由个人自付,而低于支付标准而产生的结余应该由谁来支配则没有明确的规定,如果医患双方都无法获得结余带来的利益,则双方在同类药品中使用低价药的动力也将不足。 药物经济学评价是建立医保药品支付标准的必要前提。经济评估是指两个或两个以上的可供选择的行动方案的成本和结果的比较,药物经济学评价即把经济评估的方法用于药物产品和制药者服务方面,常用的药物经济评价方法有最小成本分析、成本效果分析、成本效益分析、成本效用分析、生命质量评估、疾病成本分析等。[21]药物经济评价通过对不同药物治疗方案的分析和比较确定药品的优劣,除考虑销量外,还要对药品的成本、疗效、质量、规格等进行综合评价,只有进行科学评估才能对药品进行科学分类。 加强药品分级分类管理是实现医保药品支付标准的基础条件。现阶段我国药品主要以单个药品为单位进行定价或加成,不同药品的价格差异较大,即使是不同生产厂商生产的同种药品价格也不一样,而且质量也存在很大差异,这对患者用药时的比较与选择带来巨大困难。一定程度上,医保药品支付标准是对一些经过药物经济评价而放到同一集群的药品确定适度的统一的支付标准,因此只有对药品进行分级分类定价与管理才能确定支付标准的参考依据。 完善医保药品支付方式是确保医保药品支付标准顺利实施的重要保障。如果支付标准是医保支付的主要依据,医保支付方式则是投保对象在获得医疗服务后,通过保险机构向服务提供方付费的途径和方法。合理的医保药品支付方式和具体的支付标准有利于对不同病种、不同项目、不同机构用药实施差异化的补偿标准,如在总额控制的基础上对门诊实行按人头付费,对住院病人实行按病种付费,对特殊病种实施按病种付费,对部分治疗过程实施按项目付费,通过对不同层次的医疗机构建立差异化的补偿标准来分流病人。 当前我国同一医保制度下药品的报销比例相同,不仅不能控制药品费用,还能激励一部分人群倾向于使用高价药,造成用药的不公平。因而,确定医保支付标准时除了考虑药品价格差异外,还需要从多方面考虑医保补偿水平:一是合理制定起付线和封顶线;二是在综合药效、计量、成本等因素对药品进行科学分类的基础上对同一类药品价格实行定额结算,即同一类药品按照相同的额度进行结算,有助于促进患者和医生在使用相同疗效的药品时优先考虑价格较低的药品;三是不同种类的药品之间允许有不同的补偿比例,而不是所有药品都执行同样的报销比例。 同一类药品确立一个支付标准并按相同比例进行补偿,而在药品的实际价格和支付价格之间存在差价,低于实际价的药品则会形成补偿结余,如何对结余进行分配将会影响相关工作人员的积极性。为激励医生和患者节省医药成本,需要在实行参考价体系的基础上,明确药价差结余的分配关系,建立公正合理的结余分配机制,政府和医疗机构需建立明确的药价差分配标准,即明确结余是在医院内部分配,还是在医院、医生和患者之间进行分配,明确结余是全额自主分配,还是按比例自主分配。 医保药品支付标准的建立既需要科学的制度设计,也需要配套政策的有效实施。首先,建立医保药品支付标准需要综合了解药品的使用量和定价情况,将性价比较高、用量较大、疗效明显的药品作为参考依据,促进医疗机构和患者主动使用价格相对较低的药品,引导药品生产厂商在保障药品质量的基础上控制药品成本,形成合理有序的药品竞争市场;其次,医保药品支付标准的建立有赖于规范的医保支付标准制定程序,建立多方参与,公开、公平、公正的药品定价体系。制定医保支付标准应开展交易价格调查,组织研发生产、临床使用、医疗保险和经济性评价等方面的专家进行评审,听取行业组织及消费者代表意见,发布医保支付标准前应向社会公示;再次,确保医保药品支付标准的顺利实施还有赖于对药品生产质量的持续监控和对药品市场价格的准确检测。但药品价格或费用的控制不只是依赖于某一项单一政策,更需要多管齐下,既需要良好的市场价格形成环境,也需要有效的制度安排和监督管理。 [1] Pereira, Hugo Joel Fernandes de Sá. Pharmaceutical Reference Pricing Schemes and Their Policy Implications[D]. Universidade do Minho, 2013. [2] Pentecost M J. Reference pricing[J]. Journal of the American College of Radiology Jacr, 2013, 10(12): 891-891. [3] Stargardt T, Schreyögg J, Busse R. Pharmaceutical reference pricing in Germany: definition of therapeutic groups, price setting through regression procedure and effects[J]. Gesundheitswesen, 2005, 67(7): 468-477. [4] Brekke K R, Holmås T H, Straume O R. Reference pricing, competition, and pharmaceutical expenditures: Theory and evidence from a natural experiment[J]. Journal of Public Economics, 2010, 95(7-8): 624-638. [5] Valérie Paris and Elizabeth Docteur. Pharmaceutical Pricing and Reimbursement Policies in Germany[R]. OECD Health Working Papers NO. 39. [6] Puig-Junoy J. What is required to evaluate the impact of pharmaceutical reference pricing?[J]. Applied Health Economics and Health Policy, 2005, 4(2): 87. [7] Menon D. Pharmaceutical cost control in Canada: does it work?[J]. Health Affairs, 2001, 20(3): 92-103. [8] Galizzi M M, Ghislandi S, Hokkanen J, et al. Reference pricing in Finnish pharmaceutical markets: pre-policy evaluation[R]. Ministry of Health & Social Affairs Finland, 2009. [9] Yamada T, Chen C C, Yamada T, et al. Pharmaceutical price control policy, pharmaceutical innovation, and health durability[J]. Open Pharmacoeconomics & Health Economics Journal, 2010, 2(12): 34-46. [10] Miraldo M. Reference Pricing Versus Co-Payment in the Pharmaceutical Industry: Firm’s Pricing Strategies[R]. Working Papers, 2007. [11] 董朝晖. 对于医保支付标准形成机制的展望[J].中国医疗保险, 2015(7): 21-23. [12] 陈敬, 陈锦新. 药品参考价格制度评析[J]. 药学进展, 2002, 26(1): 51-54. [13] 李琼. 非竞争性市场与政府监管——基于医药市场结构的分析[J]. 甘肃社会科学, 2006(4): 74-76. [14] 黄丛洋. 医保支付基准价探微[J]. 中国医疗保险, 2015(4): 12-14. [15] 顾雪非. 医保药品支付标准该如何定?[J]. 中国卫生, 2016(6): 54-56. [16] 孙兆泉, 肖航. 医保药品费用支付管理亟待发力[J]. 中国医疗保险, 2011(10): 42- 45. [17] Aaserud M, Austvoll-Dahlgren A, Kösters J P, et al. Pharmaceutical policies: effects of reference pricing, other pricing, and purchasing policies[M]. The Cochrane Library. John Wiley & Sons. Ltd, 2006. [18] 斯威泽.药物经济与政策[M]. 曾渝, 周虹, 译.北京: 人民卫生出版社, 2014. [20] HJFDS Pereira. Pharmaceutical Reference Pricing Schemes and Their PolicyImplications[D]. Universidade do Minho, 2013. [21] 瓦根伯格. 应用药物经济学[M]. 俞雄, 周琦奕, 译. 北京: 化学工业出版社, 2010. ThetheoreticalandrealisticanalysisofmedicalinsurancepaymentstandardforpharmaceuticalinChina YANNi SchoolofFinanceandPublicAdministration,HubeiUniversityofEconomics,WuhanHubei430205,China It is an important countermeasure in the world to establish the medical insurance payment standard (reference price) to control the growth of pharmaceutical costs. Medical insurance payment standards for pharmaceuticals affect patients’ behavior and pharmaceutical pricing through enhancing competition for pharmaceutical demand and patients’ choice. After the liberalization of government pricing in China,it was also needed to establish the price formation mechanism to adapt to the development of pharmaceutical market. To establish the medical insurance payment standards, one should know more about the development of China’s pharmaceutical policy and the current situation and clarify the specific mechanism of controlling expenses. To achieve a sustainable availability of drugs, the control of costs and policy incentives, it is crucial to identify the problems in practice, pay close attention to the establishment of pharmaco-economic evaluation system, drug classification management, the medical insurance payment and compensation levels, a reasonable allocation of compensation balance and so on. Pharmaceutical; Payment standard; Medical insurance; Cost control; Reference price 湖北省教育厅人文社会科学研究项目(17Q142) 严妮,女(1988年—),博士,讲师,主要研究方向为卫生经济与政策、医疗保障。E-mail:yanni@hbue.edu.cn R197 A 10.3969/j.issn.1674-2982.2017.11.001 2017-05-22 2017-08-01] (编辑 赵晓娟)3 我国医保药品支付标准的实践与问题
4 我国建立医保药品支付标准的政策建议
4.1 建立药物经济学等评价体系
4.2 加强药品分级分类管理
4.3 改善医保药品支付方式
4.4 科学制定医保补偿水平
4.5 建立合理的结余分配方案
5 小结
