6月龄以下婴儿室间隔缺损修补术后早期气管插管拔管的影响因素分析
2017-09-02施经添何伦德金凌晖黄惠毅傅明鸿
施经添 何伦德 金凌晖 黄惠毅 傅明鸿
6月龄以下婴儿室间隔缺损修补术后早期气管插管拔管的影响因素分析
施经添 何伦德 金凌晖 黄惠毅 傅明鸿
目的探讨6月龄以下婴儿室间隔缺损修补术后早期气管插管拔管的影响因素。 方法 对本院近3年来收治的70例6月龄以下婴儿室间隔缺损修补术后病例资料进行回顾性分析,将全部病例按气管插管拔管时间分为早期拔管组(<12 h)和非早期拔管组(≥12 h),比较两组在年龄、体重、CPB时间、主动脉阻断时间、室间隔缺损大小、术前是否合并肺部感染、肺动脉高压或气管狭窄等方面的差异,将可能的危险因素纳入多因素非条件Logistical回归模型,筛选出影响因素。 结果 6月龄以下患儿共70例,早期气管插管拔管51(72.86%)例。早期拔管组患儿平均体重高于非早期拔管组患儿,分别为(5.58±1.22)kg和(4.76±1.02)kg,差异有统计学意义(t=2.606,P=0.011);早期拔管组患儿主动脉阻断时间和CPB时间分别为(30.75±11.33)min和(57.55±12.17)min,非早期拔管组患儿分别为(48.47±22.04)min和(82.53±25.57)min,差异有统计学意义(P<0.05)。早期拔管组患儿室间隔缺损明显小于非早期拔管组患儿[(0.81±0.24 cm)vs(1.07±0.25 cm)],差异有统计学意义(t=-3.892,P<0.001)。多因素Logistic回归分析结果显示体重、主动脉阻断时间、室间隔缺损大小和CPB时间是影响婴儿室间隔缺损术后早期气管插管拔管的因素。 结论 对于心内畸形简单但术前病情严重的低月龄低体重先天性心脏病婴儿,术后早期拔除气管插管是安全可行的。体重、主动脉阻断时间、室间隔缺损大小、CPB时间是影响术后早期气管插管拔管的主要因素。
婴儿;室间隔缺损;气管拔管
随着先天性心脏病的手术开展,近年来越来越多的低年龄低体重先天性心脏病患儿得到治疗。6月龄以下婴儿体重轻,全身各脏器功能尚不完全成熟;需手术者室间隔缺损均较大,术前常反复发生肺炎或合并心功能不全,生长发育明显受到影响;术后机械通气时间过长,呼吸机相关并发症的发生率增加,严重影响患儿术后的恢复。心脏手术后早期撤离呼吸机对减少或避免机械通气所致肺部损伤或并发症有重要意义。成人将心脏快通道手术后早拔管的标准定义为术后3~12 h拔管,小儿的相关研究中一直沿用成人的标准。对患儿术后呼吸机支持时间进行聚类分析,结果显示术后12 h可定义为小儿先天性心脏病快通道手术后早拔管的标准,即术后<12 h拔管者为早期拔管,≥12 h拔管者为非早期拔管[1]。本院自2012年3月至2015年4月对70例6月龄以下婴儿室间隔缺损修补术后临床资料进行回顾性分析,以探讨小婴儿室间隔缺损修补术后早期拔除气管插管的可行性及其影响因素。现总结如下。
材料与方法
一、临床资料
2012年3月至2015年4月间本院共收治70例6月龄以下婴儿室间隔缺损病例,其中男性43例,女性27例;年龄45 d至6个月,平均年龄(3.6± 1.6)个月,其中3月龄以下39例;体重3.5~8.5kg,平均(5.38±0.89)kg。合并症:合并肺动脉高压35例,右室流出道梗阻(压差50~125mmHg)7例,动脉导管未闭(直径0.2~0.4 cm)3例,单纯室间隔缺损或合并房间隔缺损(直径0.5~0.8cm)25例,其中合并左支气管狭窄7例,合并充血性心力衰竭20例;肺动脉干下型室间隔缺损9例,膜周型室间隔缺损61例;室间隔缺损直径大小0.5~1.5 cm,平均(0.89±0.28)cm;术前临床表现为反复呼吸道感染40例,重症肺炎或肺不张10例。
二、麻醉方法
全部患儿均采用气管内静脉复合麻醉,诱导时静脉注射咪达唑仑0.1 mg/kg、复合舒芬太尼1μg/kg,静脉缓慢注射苯磺顺阿曲库铵0.1 mg/kg。术中采用压力控制通气模式,氧气-空气-七氟醚吸入,舒芬太尼1μg·kg-1·h-1及苯磺顺阿曲库铵0.1 mg·kg-1·h-1。手术开始后根据患儿循环情况给予多巴胺强心,主动脉开放后根据患儿心功能情况静脉持续泵入多巴胺、肾上腺素、米力农等,同时进行必要的呼吸、循环功能监测。
三、手术方法
均经胸骨正中切口,于体外循环心内直视下手术。采用中低温或浅低温,高流量体外循环(100~ 150 mL·kg-1·min-1),使用STOCKERT S3体外循环机和膜式氧合器(CAPIOX RX05)。预充液包括复方电解质液、人血白蛋白、激素、碳酸氢钠、速尿、悬浮红细胞、血浆等。心肌保护液采用HTK液,40 mL/kg。采用常规超滤联合改良超滤。
四、术后监护
术毕均转入CICU监护。Drager呼吸机通气模式为SIMV+PSV,PEEP 4 cmH2O,潮气量8~10 mL/kg,呼吸频率30~35次/min,FiO2由100%→40%~50%,并根据患儿循环功能予以静脉泵入多巴胺、多巴酚丁胺、肾上腺素及米力农等。如床边拍胸片提示肺野清晰,未存在严重肺部并发症如气胸、肺不张、胸腔积液等,在正性肌力药物维持下血流动力学稳定,尿量>1 mL·kg-1·h-1,胸腔引流管无活动性出血,无神经系统损伤的明确体征,四肢末梢温暖,可逐步下调呼吸机参数。早拔管标准以及步骤:早拔管标准[2]:①一般情况:患儿神志清醒,无神经系统并发症。胸腔引流液体量<1 mL·kg-1· h-1,尿量>2 mL·kg-1·h-1;②循环系统:血流动力学稳定,肾上腺素<0.1μg·kg-1·min-1和(或)多巴胺<8μg·kg-1·min-1,无严重心律失常;③无代谢性酸中毒,乳酸<2.0 mmol/L,中心温度>35.5℃;④呼吸机平台压<18 cmH2O,FiO2<50%时PaO2>100 mmHg。早拔管步骤:逐步减少呼吸机辅助呼吸次数至5次/min,复查血气分析考虑是否拔除气管插管。拔管后均予以吸入用布地奈德混悬液联合氨溴索雾化,静脉输入甲基强的松龙抗炎,对肺部明显痰多者予以静脉输入氨溴索祛痰,并加强胸部物理治疗。
五、研究分组与研究内容
根据术后拔除气管插管时间将患儿分为早期拔管组(<12 h)和非早期拔管组(≥12 h)。将手术时患儿年龄、体重、CPB时间、主动脉阻断时间、室间隔缺损直径大小、术前是否合并肺部感染和气管狭窄、术前肺动脉高压等作为研究因素进行统计学分析,再把分布有差异的可能因素纳入多因素非条件Logistic回归模型中进行分析,最终筛选出影响拔管的主要危险因素。
六、统计学处理
采用SPSS17.0统计软件进行数据处理,为探明两组间各变量的分布有无差异,对计量资料符合正态分布者采用t检验,非正态分布者采用Wilcoxon秩和检验;对于技术资料采用χ2检验。采用Forward LR法,按选入标准α=0.05,剔除标准β=0.10水平将单因素有意义的变量纳入到多因素非条件Logistic回归分析。以P<0.05视为差异有统计学意义。
结 果
所有患儿手术顺利,停止体外循环后1例出现Ⅲ度房室传导阻滞予放置临时起搏器,其余均顺利停止体外循环。无延迟关胸及二次开胸病例,无死亡病例。早期拔管51例(72.9%),术后8 h内拔管50例(71.4%),术后3~4 h后拔管14例(20%)。早期拔管病例中有30例术后早期予头罩给氧过渡;2例出现右上肺肺不张;1例合并左支气管严重狭窄患儿拔管后出现明显气促,予普米克令舒雾化,静脉滴入氨茶碱扩张支气管等处理后好转。同期手术的6月龄以下室间隔缺损患儿非早期拔管病例中,13例术后出现严重肺氧合不良,1例术后出现低心排出量综合征,2例出现室上性心动过速,予以西地兰及胺碘酮治疗后恢复窦性心律,还有1例术后出现Ⅲ度房室传导阻滞,予以放置临时起搏器后术后3 d恢复窦性心律,全部非早期拔管病例术后25~120 h后拔除气管插管。所有患儿治愈出院。体重、CPB时间、主动脉阻断时间、室间隔缺损大小仅在单因素分析中有差异(P<0.05);而年龄大小、性别、术前有无气管狭窄、术前有无肺动脉高压在单因素分析无差异,见表1、表2。
以早期拔管及非早期拔管为应变量(1=早期拔管,2=非早期拔管),把上述检验的分布有差异的各变量纳入到多因素Logistic回归模型中,采用Forward LR法分析,结果显示室间隔缺损大小、CPB时间、主动脉阻断时间及体重在两组间的差异有统计学意义(P<0.05),见表3。
表1 两组各项变量指标统计分析结果(±s)Table 1 Statistic analysis of quantitative variables between twogroups(±s)

表1 两组各项变量指标统计分析结果(±s)Table 1 Statistic analysis of quantitative variables between twogroups(±s)
变量 年龄(月) 室缺直径大(cm) CPB时间(min) 主动脉阻断时(min) 体重(kg )5.58±1.22非早期拔管(n=19) 3.23±1.59 1.07±0.25 82.53±25.57 48.47±22.04 4.76±1.02 t值 1.211 -3.892 -3.262 -2.744 2.606 P值早期拔管(n=51) 3.74±1.59 0.81±0.24 57.55±12.17 30.75±11.33 0.230 <0.001 <0.001 <0.00 0.011
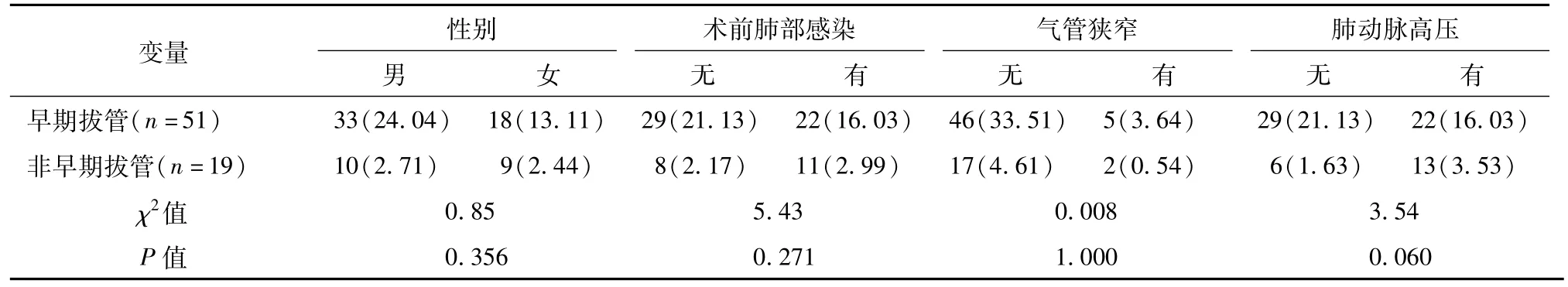
表2 影响早期拔管的各因素卡方检验结果[n(%)]Table 2 Potential influencing factors of early tracheal extubationby Chi-square test[n(%)]
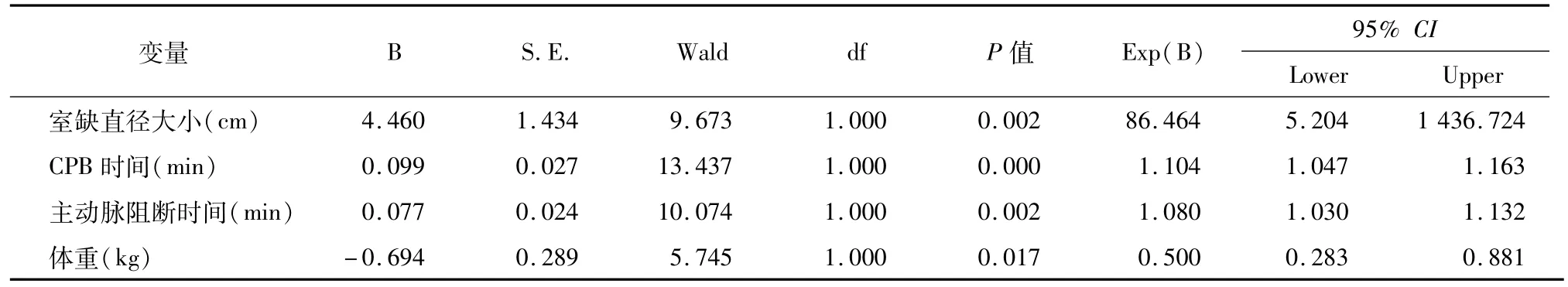
表3 早期拔管影响因素多因素非条件Logistic回归分析结果Table Table 3 Influencing factors of early tracheal extubation by multivariate logistic analysis
讨 论
随着心脏外科手术技术、麻醉、心肌保护、体外循环技术以及术后监护水平的不断提高,先心病治疗逐渐趋向低龄化和复杂化,低月龄及低体重先心病患儿手术数量逐渐增加[3-5]。低月龄、低体重先心病患儿机体器官发育不成熟,大缺损左向右分流的患儿其病理解剖、病理生理和血流动力学都有其独特的病理生理特点,临床表现复杂[6]。由于小婴儿全身各器官尚未完全发育成熟,心肺肝肾等重要脏器代偿机能较弱,术前易出现反复呼吸道感染、合并肺动脉高压及心功能不全等情况,术后易出现低氧血症、低心排综合征及心律失常等并发症,病情变化快且凶险,常危及患儿生命。
小婴儿室间隔缺损手术时机的选择:①中至大缺损的患儿,心内左向右分流量大,肺血多,若反复出现肺部感染,合并喂养困难或生长发育受限,或合并中重度肺动脉高压者应适时手术;②大缺损患儿常合并顽固性充血性心力衰竭,呼吸功能不全,内科治疗无效,危及生命者应尽早手术或限期手术;③对术前心力衰竭不易纠正,反复肺部感染不易控制的危重患儿应尽量采取综合措施,使心肺功能处于相对“好的状态”后行亚急诊手术。但小年龄低体重先天性心脏病患儿若能尽早得到治疗,纠正心脏解剖畸形,恢复正常心脏血流动力学功能,可使患儿尽早回归正常生理状态,促进正常生长发育[7]。
术后早期拔除气管插管既可以避免气管插管刺激引起的应激反应,又能有效缩短机械通气时间,减少呼吸机相关性肺炎等并发症[8]。积极的早期气管插管拔管策略不仅能减少住院时间、提高医疗质量,而且降低围术期并发症和病死率,符合“快通道”心脏外科的理念[9]。根据本院6个月以下室间隔缺损术后早期气管拔管的临床经验,我们认为对于心内畸形简单但术前病情严重的低月龄低体重先天性心脏病婴儿,术后早期拔除气管插管是安全可行的。本研究表明,体重、主动脉阻断时间、室间隔缺损大小、CPB时间在单因素及多因素分析中均有差异性,说明体重、室间隔缺损大小、主动脉阻断时间及CPB时间长短是术后能否早期拔管的主要影响因素。提高体外循环水平,减轻体外循环对全身各脏器功能的损害,提高手术操作技巧,缩短体外循环时间对于术后早期气管插管拔管是十分必要的。需注意以下几点情况:
1.肺脏是受体外循环影响的主要脏器之一,由于体外循环灌注技术的日渐发展及完善,体外循环术后患儿肺部并发症的发生率及严重程度均显著降低,但体外循环术后肺功能障碍的发生率仍高达15%~30%,在先天性心脏病合并肺动脉高压的婴幼儿病例中尤其突出[10]。先天性心脏病患儿肺部常存在其他问题,许多患儿术前肺部血管床即存在结构异常,术后肺循环不稳定,许多术前合并肺高压或肺血流明显增多的患儿围术期容易发生迁延不愈的呼吸道感染,甚至肺不张。此外,增宽的肺动脉或左心房压迫气道,常引起左支气管狭窄,也会使此类患儿术后呼吸道并发症的发生率增加,影响术后恢复。本组病例中术前合并肺部感染或重症肺炎或肺不张等呼吸道严重感染者30例,22例术前肺部感染得到控制后行心脏手术实现早期拔管,拔管后予合理使用抗生素、积极静脉泵注氨溴索祛痰、加强雾化吸痰及胸部物理治疗,未再出现二次插管;对术前反复喘息的患儿行胸部CT检查发现7例合并左支气管狭窄,2例左支气管狭窄>50%,1例左支气管狭窄>75%,其余4例略窄;其中5例实现早期拔管,术后积极静脉泵注氨溴索祛痰,氨茶碱扩张支气管,加强雾化吸痰及胸部物理治疗未再出现二次插管。因此,我们认为围术期呼吸治疗的重点在于:①对于术前存在肺部感染内科治疗困难的危重患儿应积极合理使用抗生素,并加强肺部护理以及强心利尿等综合治疗,待肺部炎症得到基本控制,且心功能改善后行亚急诊手术,术后应加强胸部护理,可多次留取痰液等分泌物以寻找致病菌指导合理使用抗生素;②对术前存在反复喘息或肺不张的患儿建议术前行胸部CT排除气道狭窄,对存在气道狭窄患儿拔管后应积极扩张支气管及排痰处理;③术后积极气道通畅引流痰液,加强胸部物理治疗,特别是对术前有重症肺炎或肺不张或合并气管狭窄以及术后痰液黏稠、排出不畅者可应用盐酸氨溴索静脉输入,并及时行胸部物理治疗,即适度胸部震荡,定时翻身拍背促进痰液排出,尽量避免或减少出现肺不张;④注意无菌操作,降低医源性感染的发生率;⑤术后早期应用甲基强的松龙以减少炎性渗出,对于床边胸片提示肺间质水肿者应用人血白蛋白以提高血浆胶体渗透压减轻组织水肿;⑥对术后肺部氧合较差患儿撤机后可改头罩给氧或CPAP过渡,拔管后适当镇静,予温湿化吸氧。
2.低月龄先心病患儿心肌保持着许多胎儿心肌的特征,在结构、功能、代谢等方面都处于未成熟阶段[11]。术前患儿心力衰竭,心室负荷增大使得心室功能低下,将影响心肌保护,使术后心功能不全;术中心肌缺血损伤、手术创伤、体外循环损伤对心肌都会造成组织、细胞、以及分子水平不同程度的结构及功能损伤。因此,在未成熟心肌中应当特别重视避免手术操作和体外循环对心肌的直接损伤[11]。本组病例中1例术后发生低心排出量综合征,予以加强心功能,积极利尿,维持内环境稳定及水电解质平衡后恢复。心律失常亦是常见术后并发症。患儿术前压力或容量超负荷,造成心肌功能受损,是术后并发心律失常的主要原因,此外导致术后早期心律失常的因素还有:体外循环、传导系统受损、心肌损伤、电解质紊乱等[12]。本组病例中,2例出现术后室上性心动过速,予以西地兰及胺碘酮治疗后恢复窦性心律;1例术后出现Ⅲ度房室传导阻滞,予以放置临时起搏器后术后3 d恢复窦性心律。先天性心脏病术后早期出现的心律失常应尽快纠正电解质失衡,并予以药物或非药物治疗。我们认为心肌保护的重点在于细致的麻醉管理、术中良好的心肌保护、恰当的灌注方式和精湛的外科技术,包括:①术前合并充血性心力衰竭或肺动脉高压患儿应积极予以吸氧、强心、利尿等改善心功能;②小婴儿体温中枢发育尚不成熟,体温调节能力差,体外循环开始前应尽量维持手术室温度在25℃~30℃之间,避免室温过低而致循环障碍;③体外循环选用预充量小的优质膜肺及缩短各种管道减少预充量,提高晶胶比,减轻组织水肿,严格控制体液平衡及循环稳定;④婴幼儿未成熟心肌对缺血缺氧及手术的耐受性差,经主动脉根部灌注冷HTK停搏液心肌保护的效果较好,时间长,且无需重复灌注,可缩短心肌阻断时间;强调术中平衡超滤和停机后改良超滤,尽量减轻术后肺水肿;⑤手术操作宜快速轻柔,减少对心肌的机械损伤,尽可能采取经右房切口,注意术后右心功能的保护,尽量缩短手术时间并防止出现术后残余分流;⑥心脏复跳后积极予以血管活性药物(多巴胺、多巴酚丁胺、米力农、肾上腺素等)强心,宜小剂量多种血管活性药物联合应用,减少大剂量强心药物的副作用,特别是对于低月龄低体重术前常合并心力衰竭或肺动脉高压的患儿。
3.术后液体管理也是术后早期气管插管拔管策略的重点之一。术后早期维持出入量处于轻度负平衡状态,利尿剂可间隔给药或持续静脉泵入以维持稳定的血药浓度,从而保持循环稳定及体液平衡。加强营养支持,及时纠正低蛋白血症并注意维持内环境稳定。
早期拔除气管插管不但可以减少先天性心脏病患儿手术后肺部并发症,减少呼吸机相关性肺炎的发生,同时可缩短患儿ICU住院时间,减少医疗费用。低月龄小婴儿先天性心脏病术后能否实行早期拔管不仅与患儿本身病情严重程度有关,更与麻醉技术、体外循环技术、外科技术、术后监护水平相关。通过本组病例回顾分析,我们发现心内畸形简单但术前病情严重的低月龄低体重先天性心脏病婴儿,通过术前积极抗感染,术中良好的心肌保护,细致的体外循环技术及精湛的外科技术,以及术后维持循环稳定,积极呼吸道管理,维持内环境平衡等处理后,术后无严重并发症的患儿大多是可以实现早期拔管的,而体重、室间隔缺损大小、主动脉阻断时间及CPB时间长短是术后能否早期拔管的主要影响因素。
1 黄悦,张马忠,宋艳艳,等.小儿先天性心脏病快通道手术后早拔管的体外循环影响因素分析[J].上海交通大学学报(医学版),2011,31(09):1320—1324.DOI:10. 396/j.issn.1674—8115.2011.09.025. Huang Y,Zhang MZ,Song YY,et al.Cardiopulmonary bypass related factors associated with early extubation after surgery for congenital heart disease under fast-track cardiac anesthesia in children[J].Journalof Shanghai Jiao Tong University(Medical Science),2011,31(09):1320—1324.DOI:10.396/j.issn.1674—8115.2011.09.025.
2 曾敏,李守军,王旭,等.婴儿期简单先天性心脏矫治术后快速康复及相关风险因素研究[J].中华临床医师杂志,2011,5(7):2107—2109.DOI:10.3877/cma.j.issn.1674—0785.2011.07.080 Zeng M,Li SJ,Wang X,et al.Fast tracking and related risk factors after postoperative simple congenital heart disease in infancy[J].Chin JClinicians(Electronic Edition),2011,5(7):2107—2109.DOI:10.3877/cma.j.issn.1674—0785. 201 1.07.080.
3 杨思源,陈树宝.小儿心脏病学[M].北京:人民卫生出版社,2012:344—426. Yang SY,Chen SB.Pediatric cardiology[M].Beijing:People’s Medical Publishing House,2012:344—426.
4 丁晓晨,董培青.紫绀型先天性心脏病患儿的体外循环再氧合损伤[J].中华胸心血管外科杂志,2013,29(9):532—536. DOI:10.3760/cma.j.issn.1001—4497.2013.09. 006. Ding XC,Dong PQ.Research of reoxygenation injury in cardiopulmonary bypass of cyanotic congenital heart disease[J].Chin J Thorac Cardiovasc Sur,2013,29(9):532—536.DOI:10.3760/cma.j.issn.1001—4497.2013.09.006.
5 王晟,梁杰贤,陈萍,等.低出生体重儿及早产儿先天性心脏病手术的麻醉处理[J].临床麻醉学杂志,2012,28(10):954—957. Wang S,Liang JX,Chen P,et al.Anesthetic management of low birth weight neonates and prematureinfants undergoing cardiovascular operation[J].JClin Anesthesiol,2012,28(10):954—957.
6 Seo DM,Park JJ,Yun TJ,et al.The outcome of open heart surgery for congenital heart disease in infants with low body weight less than 2500g[J].Pediatr Cardiol,2011,32(5):578—584.DOI:10.1007/s00246—011—9910—2.
7 胡振东.小于8个月婴儿室间隔缺损修补的手术治疗
Hu ZD.Experience of surgical treatmentof ventricular septal defect in infants aged under 8 months[J].China Journal of Practical Medicine,2013,40(16):13—15.DOI:10.3760/cma.j.issn.1674—4756.2013.16.007.
8 吕瑛,刘召明,王军,等.低月龄低体重先天性心脏病的
外科治疗[J].临床心血管杂志,2015,31(3):339—342. DOI:10.13201/j.issn.1001-1439.2015.03.029.
Lv Y,Liu ZM,Wang J,etal.Surgical treatment for conge-nital heart disease in low months and low-weight infants[J]. Journal of Clinical cardiology,2015,31(3):339—342.DOI:10.13201/j.issn.1001-1439.2015.03.029.
9 Kin N,Weismann C,Srivastava S,et al.Factors affecting the decision too defer endotracheal extubation after surgery for congenital heart disease:a prospective observational study[J].Anesth Analg,2011,113(02):329—335.DOI:10. 1213/ANE.0b013e31821cd236.
10 丁文祥,苏肇伉.现代小儿心脏外科学[M].山东:山东科学技术出版社,2013:207—208. Ding WX,Su ZK.Modern pediatric cardiac surgery[M]. Shandong:Shandong Science and Technology Press,2013:207—208.
11 徐志伟.小儿心脏手术学[M].北京:人民军医出版社,2006:226—232. Xu ZW.Pediatric Cardiac Surgery[M].Beijing:People’s Military Medical Press,2006:226—232.
12 徐志伟.小儿心脏手术学[M].北京:人民军医出版社,2006:137—145. XU ZW.Pediatric Cardiac Surgery[M].Beijing:People's Military Medical Press,2006:137—145.
(本文编辑:仇 君)
本文引用格式:施经添,何伦德,金凌晖,等.影响6月龄以下婴儿室间隔缺损手术后早期气管拔管的因素分析[J].临床小儿外科杂志,2017,16(4):386—390.DOI:10.3969/j.issn.1671—6353.2017.04.017.
Citing this article as:Shi JT,He LD,Jin LH,et al.Influencing factors of early tracheal extubation after operation of ventricular septal defect in infants aged under6months[J]. JClin Ped Sur,2017,16(4):386—390.DOI:10.3969/j. issn.1671—6353.2017.04.017.
Influencing factors of early tracheal extubation after operation of ventricular septal defect in infants aged under 6 months.
Shi Jingtian,HeLunde,Jin Linghui,Huang Huiyi,Fu Minghong.Department of Pediatric Cardiac Surgery,Affiliated Quanzhou Children's Hospital,Fujian Medical University,Fujian 362000,China.Corresponding author:Shi Jingtian,Email:9803005sjt@163.com
ObjectiveTo analyze the influencing factors of early tracheal extubation after operation of ventricular septal defect(VSD)in infants aged under6months.M ethods In recent3 years,operationswere performed for 70 VSD infants aged under 6 months.Based upon timing of tracheal extubation,they were divided into two groups.Body weight,age,cardiopulmonary bypass time,aortic cross-clamping time,diameter size of ventricular septal defect,presence of lung infection,pulmonary hypertension and tracheal stenosiswere collected for two groups and entered into computer using SPSSby two research assistants.Univariate andmultivariate logistic regression analyseswere used for identifying the possible risk factors and analyzing the influencing factors of early tracheal extubation after operation of VSD.Results Among them,51 cases had early extubation. Multivariate analysis revealed thatbody weight,aortic cross-clamping time,cardiopulmonary bypass time and diameter size of ventricular septal defectwere significantly associated with early tracheal extubation.Conclusion For low-weight infants with congenital heart disease,early tracheal extubation is both safe and feasible.And body weight,aortic cross-clamping time,cardiopulmonary bypass time and diameter size of ventricular septal defect are important influencing factors of early tracheal extubation after operation.
Infant;Ventricular Septal Defect;Tracheal Extubation
�.中国实用医刊,2013,40(16):13—15.
10.3760/cma.j.issn.1674—4756.2013.16.007.
2015—05—28,
2016—11—10)
doi:10.3969/j.issn.1671-6353.2017.04.017
福建医科大学教学医院泉州市儿童医院小儿心 外科(福建省泉州市,362000),Email:9803005sjt@163.com
