桥本甲状腺炎合并甲状腺原发性非霍奇金淋巴瘤14例临床病理观察
2017-07-31孙阳阳周晓莉程羽青苏文雅
孙阳阳,周晓莉,程羽青,高 蔚,苏文雅
桥本甲状腺炎合并甲状腺原发性非霍奇金淋巴瘤14例临床病理观察
孙阳阳,周晓莉,程羽青,高 蔚,苏文雅
目的 探讨桥本甲状腺炎(Hashimoto’s thyroiditis, HT)合并甲状腺原发性非霍奇金淋巴瘤(primary thyroid no-Hodgkin’s lymphoma, PTNHL)的临床病理学特征。方法 回顾性分析14例HT合并PTNHL患者的临床资料、病理学及免疫表型,并复习相关文献。结果 14例HT合并PTNHL患者中女性11例,男性3例,年龄36~77岁,中位年龄61岁。患者均有颈部肿块病史,肿块近期迅速增大,B超示甲状腺低回声团块或混合性团块。术后病理检查示14例患者均在HT基础上合并了PTNHL,5例为弥漫大B细胞淋巴瘤(diffuse large B-cell lympgoma, DLBCL);5例为黏膜相关淋巴组织结外边缘区(mucosa-associated lymphoid tissue, MALT)淋巴瘤;1例为MALT淋巴瘤合并DLBCL;1例为滤泡性淋巴瘤;1例为MALT淋巴瘤伴浆细胞分化;1例为外周小T细胞淋巴瘤;免疫表型:14例CD45均阳性,CKpan、TG、EMA残留甲状腺滤泡上皮阳性,13例CD20弥漫阳性,1例CD3弥漫阳性。结论 HT合并PTNHL临床罕见,好发于中老年女性,临床表现缺乏特异性,易误诊、漏诊,确诊依赖术后病理组织学检查及免疫表型。
淋巴瘤;MALT淋巴瘤;桥本甲状腺炎;非霍奇金淋巴瘤;弥漫大B细胞淋巴瘤
桥本甲状腺炎(Hashimoto’s thyroiditis, HT)合并甲状腺原发性非霍奇金淋巴瘤(primary thyroid no-Hodgkin’s lymphoma, PTNHL)临床少见,占甲状腺恶性肿瘤的5%以下,通常好发于中老年女性,临床多以颈部近期出现迅速增大的肿块就诊,缺乏特异性表现,早期易漏诊、误诊[1]。该病几乎总是发生于HT基础上,表明HT是PTNHL形成的重要风险因素[2]。本文回顾性分析14例HT合并PTNHL患者的临床病理资料,旨在提高认识水平。
1 材料与方法
1.1 一般资料 收集2008~2015年南京医科大学附属常州市第二人民医院病理科诊断的HT合并PTNHL 14例,均有完整的临床资料。
1.2 方法 标本均经10%中性福尔马林固定,石蜡包埋,常规制片和HE染色。免疫组化染色采用SP法。所用抗体为CKpan、TG、CD45、CD3、CD4、CD45RO、CD10、CD20、CD21、CD79a、CD138、CD38、Ki-67、BCL-2、TdT等,均购自北京中杉金桥公司。
2 结果
2.1 临床特征 14例患者中,女性11例,男性3例,年龄36~77岁,中位年龄61岁,部位左、右腺叶无明显差异。临床症状均为无意中发现颈部肿块,时间为3个月~2年半,其中13例肿块近期迅速增大,5例有局部疼痛、颈肩部放射痛。触诊感觉质地较硬。术前甲状腺功能检测1例T3、T4升高,4例降低,其余均正常。B超示甲状腺弥漫肿大,其内可见混合性或低回声结节,部分有融合,3例同时发现颈部肿大淋巴结,1例发现锁骨上窝肿大淋巴结,其余部位未发现浅表淋巴结肿大。部分患者同时行CT检查,提示甲状腺肿伴结节样低密度影。肝、脾无实质性肿块,外周血、骨髓检查均无异常,既往无淋巴瘤病史。术前诊断均考虑结节性甲状腺肿、HT或甲状腺癌、甲状腺腺瘤。14例患者均行手术治疗+局部放疗,2例辅助全身化疗,随访6~36个月,死亡4例。
2.2 病理检查
2.2.1 眼观 14例患者甲状腺肿块大小不一,直径1 cm至甲状腺弥漫肿大;6例肿块切面灰白色,质韧,境界欠清;4例甲状腺弥漫肿大,切面实性,质地细腻;4例切面灰红色鱼肉状伴出血;其中3例肿块穿破甲状腺被膜浸润周围软组织。
2.2.2 镜检 14例患者均有HT背景。HT病理改变表现为滤泡间质中大量淋巴细胞浸润,并有淋巴滤泡形成,甲状腺滤泡萎缩,滤泡上皮细胞嗜酸性变。HT并发淋巴瘤时肿瘤组织与周围甲状腺组织分界不清,甲状腺正常结构消失,仅存少量甲状腺滤泡(图1、2)。本组14例中5例为黏膜相关淋巴组织结外边缘区(mucosa-associated lymphoid tissue, MALT)淋巴瘤,肿瘤由边缘区B细胞、小淋巴细胞和浆样细胞组成,并可见散在的中心母细胞或免疫母细胞。肿瘤细胞侵犯甲状腺滤泡上皮形成大小不规则的淋巴上皮病变,且可出现肿瘤细胞在甲状腺滤泡腔内聚集乃至完全填塞,形成“球形”、“球拍状”样结构(图3)。5例为弥漫大B细胞淋巴瘤(diffuse large B-cell lympgoma, DLBCL),肿瘤表现为中~大的淋巴样细胞,细胞核圆形或椭圆形,泡状核,染色质较粗,可见核仁,核分裂象多见,肿瘤内甲状腺滤泡上皮几乎完全破坏消失,很少能看到典型的淋巴上皮病变,肿瘤浸润周围软组织明显,坏死量多,其中2例累及甲状腺周围淋巴结。1例为MALT合并DLBCL,形态上除上述MALT的变化外,部分区域肿瘤细胞转化成中心母细胞。1例为滤泡性淋巴瘤,低级别(每40倍视野中心母细胞数量为12个),局灶滤泡型(滤泡比例<25%),滤泡主要由不同比例的中心细胞和中心母细胞组成。1例MALT淋巴瘤伴浆细胞分化,分化的浆细胞较成熟,形态单一,胞质丰富嗜酸性,核偏位。1例外周小T细胞淋巴瘤,主要由核不规则的异型性小细胞构成,可见高内皮小静脉增生,分支状血管丰富。
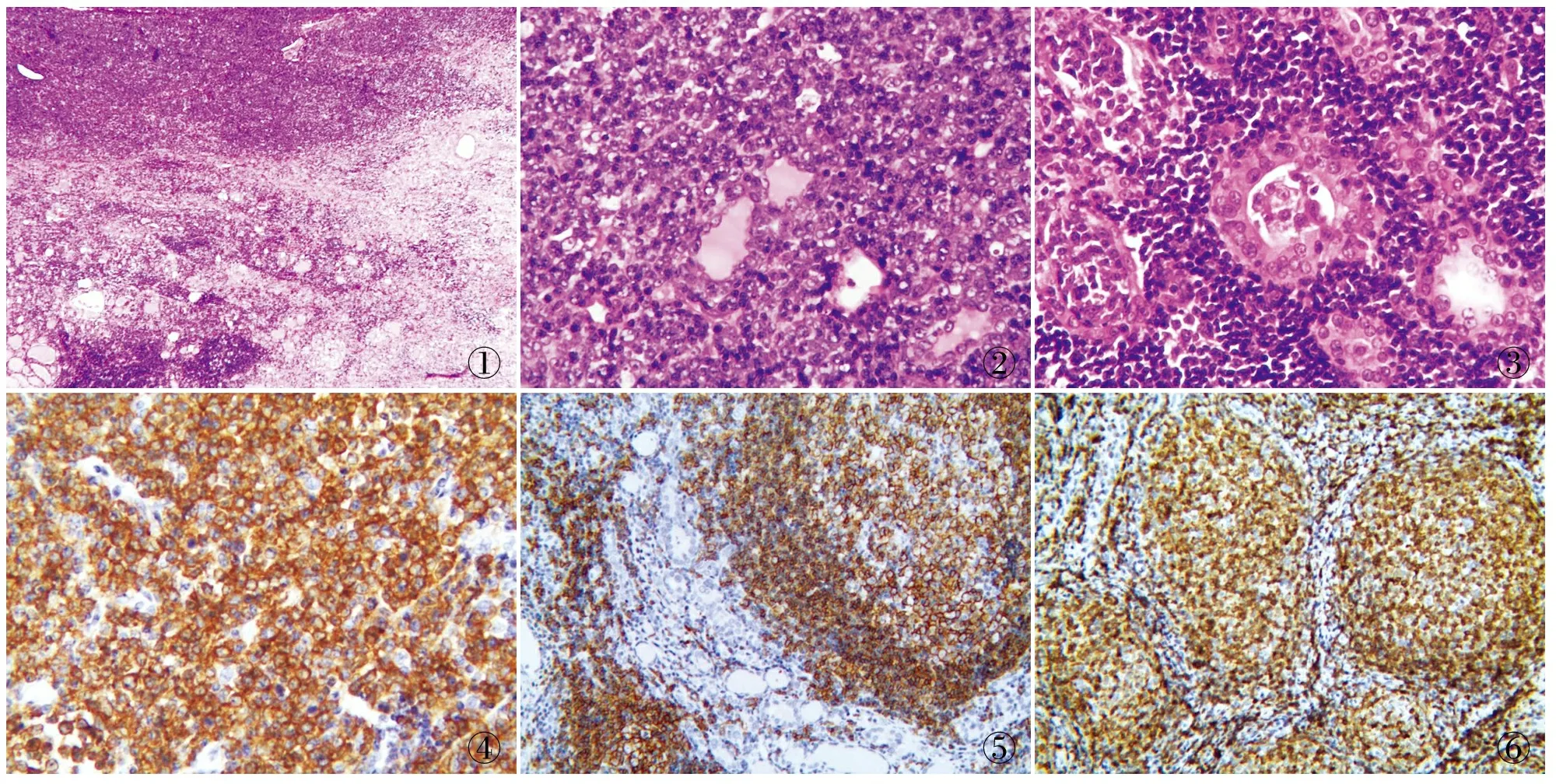
①②③④⑤⑥
图1 桥本甲状腺炎合并甲状腺原发性非霍奇金淋巴瘤 图2 弥漫大B细胞淋巴瘤侵犯甲状腺实质,仅存少量甲状腺滤泡 图3 黏膜相关淋巴组织结外边缘区淋巴瘤中淋巴上皮病变及瘤细胞在甲状腺滤泡腔内形成球形结构 图4 弥漫大B细胞淋巴瘤CD20强阳性,SP法 图5 滤泡性淋巴瘤CD10滤泡阳性,SP法 图6 滤泡性淋巴瘤BCL-2滤泡阳性,SP法
2.2.3 免疫表型 DLBCL及MALT淋巴瘤:甲状腺滤泡上皮CKpan、TG、EMA均阳性;肿瘤细胞CD45、CD20(图4)、CD79a均弥漫阳性,CD3、CD4、CD45RO均阴性。DLBCL中Ki-67增殖指数70%~90%,MALT淋巴瘤Ki-67增殖指数<20%。MALT淋巴瘤伴浆细胞分化:肿瘤细胞除表达B细胞源性抗体外,CD138、CD38均弥漫阳性,Ki-67增殖指数为5%。滤泡性淋巴瘤:滤泡BCL-6、CD10(图5)、BCL-2(图6)均弥漫阳性,Ki-67增殖指数为10%。外周小T细胞淋巴瘤:肿瘤细胞CD45、CD3、CD4、CD8、CD45RO均弥漫阳性,TdT、CD20、CD79a均阴性,Ki-67增殖指数15%。
3 讨论
HT是甲状腺的一种自身免疫性疾病,主要病理特征是甲状腺滤泡间质中弥漫淋巴细胞浸润,常有淋巴滤泡形成,属于交界性淋巴组织增生性疾病。研究发现HT的病变中存在大量树突状细胞,树突状细胞可激活免疫细胞,进而造成免疫损伤[3]。自身免疫反应中发生对淋巴细胞的慢性抗原性刺激可能导致B淋巴细胞的克隆性增生,形成淋巴滤泡或生发中心,向周围组织浸润,造成典型的淋巴上皮病变,继而发生恶变。自身免疫反应越强,淋巴细胞增生越活跃,越易恶变。HT和恶性淋巴瘤的病变中均存在大量树突状细胞,而正常甲状腺组织中无此细胞的存在。提示自身免疫机制在HT发生恶性淋巴瘤中起到重要作用。
从理论上讲,甲状腺可发生所有类型的淋巴瘤,但实际上甲状腺淋巴瘤以非霍奇金淋巴瘤为高发,约占95%,霍奇金淋巴瘤较少见[4-5]。免疫表型提示非霍奇金淋巴瘤绝大多数为B细胞分化,占98%。以高度恶性的DLBCL多见,占68%~83%。Derringer等[6]回顾性分析甲状腺原发性淋巴瘤中发现大细胞淋巴瘤将近一半为DLBCL,另一半为DLBCL合并MALT淋巴瘤,而MALT淋巴瘤次之,少见的类型有滤泡性淋巴瘤、浆细胞性淋巴瘤、T细胞性淋巴瘤等。本组14例中5例为DLBCL,5例为MALT淋巴瘤,1例为MALT淋巴瘤合并DLBCL,1例MALT淋巴瘤伴浆细胞分化,1例滤泡性淋巴瘤,1例外周T细胞淋巴瘤,与文献报道相符。
HT合并PTNHL在临床上相对少见,术前诊断困难,临床表现无特异性。该病好发于中老年女性,男女比例为1 ∶(3~4)[7],14例中男性3例,女性11例,年龄36~77岁,中位年龄61岁,符合以上特点。MeKee等[8]研究发现115例HT患者合并甲状腺恶性肿瘤者占10.5%(12/115),非霍奇金淋巴瘤占58.4%(7/12),合并率为6.1%(7/115)。同时有文献报道甲状腺淋巴瘤合并慢性淋巴细胞性甲状腺炎的发生率为25%。本实验发现所有的甲状腺原发性PTNHL均在HT的基础上发生,合并率为100%,可能与病例少有关。有研究通过比较同源序列的VH基因在甲状腺球蛋白抗体和甲状腺过氧化物酶中的表达,指出部分MALT淋巴瘤和DLBCL的表达与抗甲状腺抗体同源序列VH基因有关,由此可以明确MALT淋巴瘤和DLBCL均源自抗甲状腺抗体相关的淋巴细胞[9-10]。MALT淋巴瘤和DLBCL中抗甲状腺抗体的高表达率同样也暗示两者与HT的关系。有学者认为,慢性淋巴细胞性甲状腺炎是原发性甲状腺恶性淋巴瘤的前期病变。“HT-低度恶性甲状腺淋巴瘤-高度恶性甲状腺淋巴瘤”可以作为疾病发展谱系来看待[11]。
本院诊断HT合并PTNHL需综合以下几点:(1)既往无恶性淋巴瘤病史,外周血、骨髓检查均无异常,身体其他脏器无实质性占位;(2)患者均以颈部肿块就诊,多数患者有肿块近期迅速增大病史;(3)镜下示肿瘤组织与甲状腺组织并存,甲状腺组织示HT,无甲状腺滤泡上皮恶变证据。
综上所述,本组通过对HT合并PTNHL的临床资料进行回顾性分析,进一步从临床提示甲状腺非霍奇金淋巴瘤可能和HT密切相关。因此,临床上对自身抗体明显增高、甲状腺双侧或单侧巨大肿块,肿块近期迅速增大,尤其是老年女性应考虑本病的可能。术中冷冻病理检查对该病的确诊作用有限,确诊依赖术后手术切除组织的病理检查,免疫组化检测可进一步明确恶性淋巴瘤的组织类型,对术后放、化疗有一定的指导意义。
[1] Rossi D. Thyroid lymphoma: beyond antigen stimulation[J]. Leuk Res, 2009,33(5):607-609.
[2] Hwang Y C, Kim T Y, Kim W B,etal. Clinical characteristics of primary thyroid lymphoma in Koreans[J]. Endoer J, 2009,56(3):399-405.
[3] Mondal S. Cytodiagnosis of primary thyroid lymphoma with histologic correlation: a case report[J]. Diagn Cytopathol, 2012,40(5):444-446.
[4] Graff-Baker A, Roman S A, Thomas D C,etal. Prognosis of primary thyroid lymphoma: demographic, clinical, and pathologic predictors of survival in 1 408 cases[J]. Surgery, 2009,146(6):1105-1115.
[5] Mian M, Gaidano G, Couconi A,etal. High response rate and improvement of longterm survival with combined treatment modalities in patients with poor-risk primary thyroid diffuse large B-cell lymphoma: an international extranodal lymphoma study group and intergruppo italiano linfomi study[J]. Leuk Lymphoma, 2011,52(5):823-832.
[6] Derringer G A, Thompson L D, Frommelt R A,etal. Malignant lymphoma of the thyroid gland: a clinicopathologic study of 108 cases[J]. Am J Surg Pathol, 2000,24(5):623-639.
[7] Friedeberg J W, Fisher R I. Diffuselarge B-cell lymphoma[J]. Hematol Oncol Clin N Am, 2008,22(5):941-952.
[8] MeKee R F, Kmkowski Z H, Matheson N A. Thyroid neoplasia coexistent with chronic lymphocytic thyroiditis[J]. Br J Surg, 1993,80(10):1303-1304.
[9] Deshpande V, Huck A, Ooi E,etal. Fibrosing variant of hashimoto thyroiditis is an IgG4 related disease[J]. Clin Pathol, 2012,65(8):725-728.
[10] Li Y, Nishihara E, Hirokawa M,etal. Distinct clinical, serological, and sonographic characteristics of hashimoto's thyroiditis based with and without IgG4-positive plasma cells[J]. Clin Endocrinol Metab, 2010,95(3):1309-1317.
[11] 周生余, 黄鼎智, 石远凯, 等. 原发性甲状腺恶性淋巴瘤的临床病理特点[J]. 癌症, 2005,1:96-99.
南京医科大学附属常州市第二人民医院病理科,常州 273100
孙阳阳,女,硕士,医师。E-mail: 874639437@qq.com
时间:2017-6-20 11:18 网络出版地址:http://kns.cnki.net/kcms/detail/34.1073.R.20170620.1117.020.html
R 581.4; R 733.4
A
1001-7399(2017)06-0677-03
10.13315/j.cnki.cjcep.2017.06.020
接受日期:2017-03-23
