剖宫产不同断脐时机对母儿预后的影响
2017-07-01罗创
罗创
【摘要】 目的:研究剖宫产不同断脐时机对母儿预后的影响。方法:选择2015年10月-2016年10月医院收治的剖宫产分娩产妇336例,随机分为观察组和对照组,每组产妇168例。对照组产妇行早断脐,在胎儿娩出后5~10 s进行断脐;观察组产妇行晚断脐,在脐带停止搏动后进行断脐。对比两组产妇产后24 h出血量及胎盘残血量,同时对比两组新生儿Apgar评分、胆红素水平、血红蛋白水平等指标,并对比两组新生儿发生湿肺的几率。结果:观察组产妇产后24 h出血量、胎盘残血量等指标均显著优于对照组产妇(P<0.05);两组新生儿Apgar评分比较差异无统计学意义(P>0.05);观察组新生儿胆红素水平、血红蛋白水平均显著优于对照组新生儿(P<0.05);观察组新生儿发生湿肺的几率为1.47%,显著低于对照组新生儿的19.12%(P<0.05)。结论:在剖宫产当中,采用晚断脐的方法,能够降低产妇产后出血量及胎盘残血量,改善新生儿胆红素水平及血红蛋白水平,降低新生儿发生湿肺的几率,对于母儿预后有着积极的影响。
【关键词】 剖宫产; 断脐时机; 母儿预后; 影响
doi:10.14033/j.cnki.cfmr.2017.17.018 文献标识码 B 文章编号 1674-6805(2017)17-0039-02
胎儿在母体当中,主要通过脐带与母体进行营养交换,在胎儿娩出之后,需要将脐带剪断并结扎。近年来,随着医疗技术水平的不断发展,对于新生儿断脐时机的研究不断深入。在以往的剖宫产分娩中,主要采取早断脐的方法,即在新生儿出生后5~10 s进行断脐。而目前很多医院及医生倡导晚断脐的方法,即在脐带停止搏动之后再进行断脐。相关研究表明,不同的断脐时机,会对母儿预后产生不同的影响,基于此,本文选择2015年10月-2016年10月医院收治的剖宫产分娩产妇336例作为研究对象,研究了剖宫产不同断脐时机对母儿预后的影响。
1 资料与方法
1.1 一般资料
选择2015年10月-2016年10月医院收治的剖宫产分娩产妇336例,随机分为观察组和对照组。对照组产妇168例,年龄22~32岁,平均(26.9±1.8)岁,孕周38~40周,平均(39.2±0.3)周;观察组产妇168例,年龄23~34岁,平均(27.2±1.5)岁,孕周39~42周,平均(40.5±0.5)周。所有产妇均采取剖宫产的方式分娩,其中包括初产妇181例,经产妇155例。所选产妇中,不包括合并严重心肺肝肾疾病的产妇,不包括患有严重精神疾病或认知障碍的产妇,不包括患有剖宫产手术禁忌证的产妇。两组产妇分娩次数、孕周、年龄等比较差异无统计学意义(P>0.05)。
1.2 方法
两组新生儿均采用气门芯断脐法剪将脐带剪断,在距离脐轮0.5 cm的位置,使用气门芯对脐带进行结扎,并将其剪断,在断处用2%的碘酊进行消毒,然后使用无菌纱布进行包扎。
1.2.1 对照组 对照组产妇行早断脐,在新生儿娩出5~10 s进行断脐处理[1]。清理新生儿呼吸道,并进行常规的护理。
1.2.2 观察组 观察组产妇行晚断脐,在新生儿娩出后,立即对呼吸道进行清理,清理干净新生儿身上的羊水之后,用无菌巾擦干并包裹新生儿,放置于母亲两腿之间低于胎盘的位置,待脐带停止搏动后再进行断脐处理[2]。
1.3 观察指标
对比两组产妇产后24 h出血量及胎盘残血量,产后对产妇产后24 h出血量进行收集;断脐后,将胎盘放置于容器当中,将胎盘端血管钳放松,对胎盘残血量进行收集。在新生儿出生后5 min,对其进行Apgar评分,对比两组新生儿Apgar评分、胆红素水平、血红蛋白水平等指标,并对比两组新生儿发生湿肺的几率。
1.4 统计学处理
研究得出数据通过SPSS 18.0软件统计处理,计量资料以(x±s)表示,采用t检验,计数资料以率(%)表示,采用字2检验,P<0.05为差异有统计学意义。
2 结果
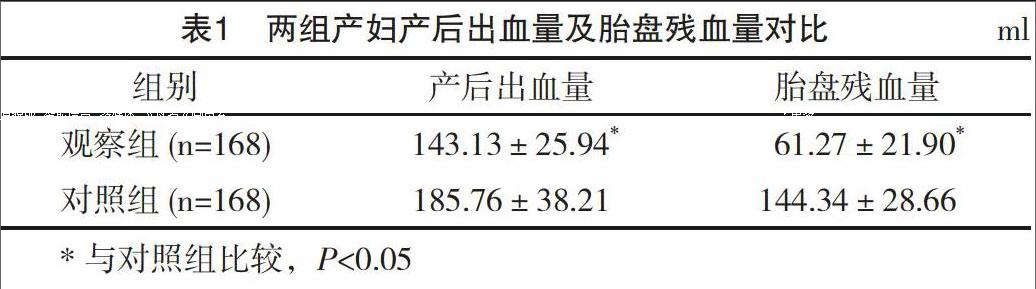
2.1 两组产后出血量及胎盘残血量对比
观察组产妇产后24 h出血量、胎盘残血量等指标均显著优于对照组产妇(P<0.05),见表1。
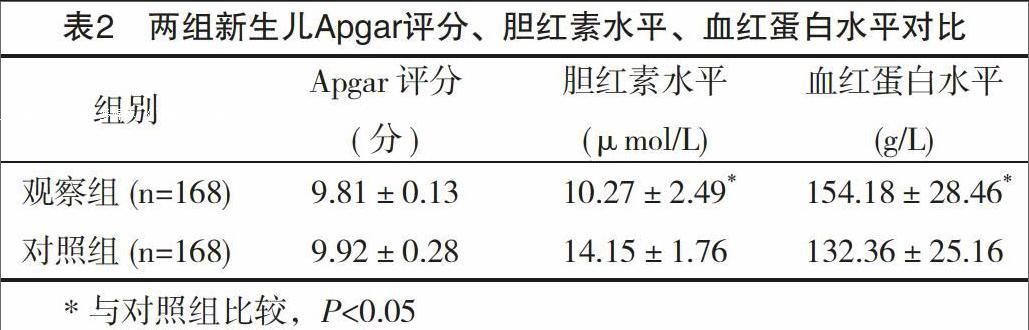
2.2 两组新生儿Apgar评分、胆红素及血红蛋白水平对比
两组新生儿Apgar评分比较差异无统计学意义(P>0.05);观察组新生儿胆红素水平、血红蛋白水平均显著优于对照组新生儿(P<0.05),见表2。
2.3 两组新生儿湿肺发生率对比
此外,观察组新生儿发生湿肺2例,发生率为1.19%;对照组新生儿发生湿肺28例,发生率为16.67%,观察组新生儿发生湿肺的几率显著低于对照组新生儿(P<0.05)。
3 討论
剖宫产是一种常见的分娩方式,在剖宫产分娩当中,需要在适当的时机对脐带进行剪断和结扎。通常情况下,新生儿脐带在剪断和结扎之后,大约在1周之内,外部伤口就会逐渐愈合、干燥并脱落,从而形成向内凹陷的肚脐[3]。在以往的剖宫产当中,通常都是行早期断脐的方法,即在新生儿出生之后,立即将脐带剪断[4]。但是相关资料表明,如果新生儿出生后立刻剪断脐带,将会使母体通过胎盘向新生儿进行的生理性输血发生中断,使得新生儿应当获得的红细胞数量大大减少,这就增加了新生儿发生血容量不足的几率,还有可能会导致新生儿发生呼吸障碍、贫血等不良症状,对新生儿的身体健康、生命安全等构成了严重的威胁[5]。而如果在新生儿出生之后,对剪断脐带的时间进行延后,行晚断脐的方法,在脐带停止搏动之后,再对脐带进行剪断和结扎,则对于新生儿的健康更为有利。相关研究表明,如果对新生儿剪断脐带的时间进行延后,能够使新生儿从母体当中多获得50~100 ml的血液,新生儿体内的铁、血红蛋白等成分会得到提高,新生儿发生贫血等症状的几率也能够显著下降[5]。此外,采取晚断脐的方法,配合使用缩宫素,还能够使产妇剖宫产后出血量得到降低,因而具有重要的临床意义。
目前,晚断脐的方法正在得到越来越多人的认可和接受。对剖宫产产妇进行晚断脐,能够使脐带血更好地补充新生儿的血容量,避免新生儿发生缺血、贫血的症状[6]。此外,通过母体血氧供应,在新生儿建立呼吸循环系统之前,可避免新生儿发生窒息[7]。通过本文研究发现,采取晚断脐的方法,能够使剖宫产产妇母儿预后得到显著的改善。这是由于在晚断脐中,脐带血液更多的流失,胎盘血量就会发生下降,胎盘会发生皱缩,使体积减小,因此胎盘、子宫壁之间的接触面积也会下降,胎盘、子宫壁之间,血管会发生断裂,加快胎盘早期剥离的速度,从而会对子宫收缩情况产生影响。产妇在产后子宫更快的发生收缩,就能够显著减少产后出血量和胎盘残血量[8]。
对于新生儿来说,采取晚断脐的方式,能够让新生儿通过母体,对更多的血液、血红细胞等进行获取。如果红细胞受到破坏,会使胆红素生成量增加,黄疸症状可能会有所加重,增加发生病理性黄疸的几率[9]。而在晚断脐的新生儿当中,病理性黄疸并不会随着斷脐时间的增加而增加。此外,晚断脐的新生儿,其胆红素的峰值水平通常要低于行早断脐的新生儿。行晚断脐的新生儿,能够获取更多的血红蛋白量,从而降低了发生贫血的可能性。这是因为在晚断脐中,新生儿得到的生理性胎盘输血会更加充分。同时,新生儿体内反射调节,会对生理性胎盘输血产生影响[10]。当新生儿达到最佳血容量之后,脐带搏动就会停止,胎盘也会停止输血,而此时对脐带进行剪断和结扎,是最为理想的时机。在新生儿出生之前,由于存在于母体羊水当中,因此肺泡内会留存有约30 ml/kg的液体,主要作用在于避免出生前肺泡发生粘连等。而在剖宫产分娩当中,新生儿没有经过产妇产道的挤压和应激作用,体内儿茶酚胺浓度水平相对较低,肺泡中会残留过多的液体,因而增加了新生儿发生湿肺症状的几率[11]。而通过晚断脐,能够使新生儿的体液平衡得到更好的维持,从而降低新生儿发生湿肺症状的几率。
经本文研究表明,观察组产妇产后24 h出血量、胎盘残血量等指标均显著优于对照组产妇(P<0.05);两组新生儿Apgar评分比较差异无统计学意义(P>0.05);观察组新生儿胆红素水平、血红蛋白水平均显著优于对照组新生儿(P<0.05);观察组新生儿发生湿肺的几率为1.47%,显著低于对照组新生儿的19.12%(P<0.05)。
综上所述,在剖宫产分娩当中,采取晚断脐的方法,对于母亲和新生儿的预后情况,均有着积极的影响。
参考文献
[1]谷玉红,宋菲菲,黄丽霞,等.四种断脐时机对母儿结局的影响[J].中国妇产科临床杂志,2015,16(5):453-454.
[2]徐颖.剖宫产术中晚断脐对母儿预后的影响分析[EB/OL].实用妇科内分泌杂志:电子版,2016,3(5):55.
[3]綦萍,周国霞.不同断脐时间对母儿结局的影响[EB/OL].世界最新医学信息文摘:连续型电子期刊,2015,15(71):62.
[4]陈霞.断脐时间对地中海贫血及葡萄糖-6-磷酸脱氢酶缺陷症产妇母儿分娩结局的影响[J].护理管理杂志,2015,15(6):430-432.
[5]徐艳明,伍娇娇,彭程.低位产钳术与剖宫产术对母儿预后影响的分析[J].中国妇幼保健,2015,30(3):462-463.
[6]施云,王蓉,顾伟芳,等.分娩时不同的断脐时间对早产儿的影响[J].中国医师杂志,2015,21(s2):65-66.
[7]任凤仙,周哲羽.第二产程延长对母儿影响的临床观察与护理要点[EB/OL].世界最新医学信息文摘:连续型电子期刊,2016,16(59):394.
[8]鲁必芬,王群玲,李晓松.剖宫产术中晚断脐对母儿预后的影响[J].中国实用医药,2014,9(33):94-95.
[9]王爱兰,郑立霞,刘庆翠.剖宫产不同断脐时机对母儿预后的价值分析[J].中国临床研究,2014,5(10):1249-1250.
[10]孙淑红,马鹤超,布立民.妊娠期糖尿病不同治疗时机对母婴预后的影响效果分析[J].中国妇幼保健,2014,29(17):2701-2702.
[11]黄丽红.妊娠期糖尿病不同治疗时机对母婴预后的影响研究[J].中国实用医药,2013,8(8):108-109.
