ICU多重耐药菌医院感染的危险因素分析
2017-06-05周芳董亚琳西安航天总医院药剂科西安710100西安交通大学医学院第一附属医院药学部西安710061
周芳,董亚琳(1.西安航天总医院药剂科,西安710100;.西安交通大学医学院第一附属医院药学部,西安710061)
ICU多重耐药菌医院感染的危险因素分析
周芳1*,董亚琳2(1.西安航天总医院药剂科,西安710100;2.西安交通大学医学院第一附属医院药学部,西安710061)
目的:探讨重症监护病房(ICU)发生多重耐药菌医院感染的危险因素,为ICU多重耐药菌的防控提供参考。方法:采用回顾性研究方法,选择2011年1月-2015年12月西安航天总医院(以下简称“我院”)ICU医院感染患者246例,根据药敏试验结果分为非多重耐药菌感染组(140例)和多重耐药菌感染组(106例),分析多重耐药菌组患者多重耐药菌的检出和耐药情况,并采用单因素分析和二元Logistic回归分析对发生多重耐药菌医院感染的危险因素进行探讨。结果:2011-2015年,106例多重耐药菌感染患者共分离出多重耐药菌435株,以革兰氏阴性菌为主(占89.43%),且整体耐药情况较为严重。单因素分析显示,ICU住院时间、低蛋白血症、急性脑血管疾病、肾功能异常、有创机械通气时间、动静脉置管时间、留置导尿管时间、留置胃管时间、应用抗菌药物种类、应用抗菌药物时间、抗菌药物联合应用、应用碳青霉烯类抗菌药物、应用第三代头孢菌素与多重耐药菌医院感染有关(P<0.05);二元Logistic回归分析显示,急性脑血管疾病、应用抗菌药物种类、应用抗菌药物时间是ICU多重耐药菌医院感染的独立危险因素[比值比分别为2.816、1.582、1.265,95%置信区间分别为(1.540,5.151),(1.085,2.306),(1.131,1.415)]。结论:对ICU多重耐药菌感染的高危患者,应采取积极的防控和干预措施,以降低多重耐药菌医院感染发生率,提高医疗质量。
重症监护病房;多重耐药菌;医院感染;危险因素
随着抗菌药物在临床的广泛使用,细菌耐药性不断发展,尤其在重症监护病房(Intensive care unit,ICU),病原菌的耐药率远远超过医院病原菌的整体耐药水平,且呈现高度耐药、多重耐药的态势,是医院多重耐药菌(Multidrug-resistant organism)检出率最高的病区[1]。多重耐药菌是指对临床使用的3类或3类以上抗菌药物同时耐药的病原菌。该菌的耐药情况严重,甚至出现无抗菌药物可用、仅可进行增强免疫力、加强对症治疗及护理等窘境,给临床治疗带来了极为严峻的挑战[1]。本研究回顾性分析了2011年1月-2015年12月西安航天总医院(以下简称“我院”)ICU发生医院感染患者的病历资料,探讨ICU发生多重耐药菌医院感染的危险因素,以期为其防控提供参考。
1 资料与方法
1.1 资料来源
选择2011年1月-2015年12月我院ICU发生医院感染的患者246例,根据其药敏试验结果,分为非多重耐药菌感染组(140例)和多重耐药菌感染组(106例)。纳入标准:依据原卫生部颁布的《医院感染诊断标准(试行)》[2]筛选,且有明确的病原学诊断。排除标准:同一患者病原学检查同时有非多重耐药菌和多重耐药菌感染、转入ICU前或转出ICU后发生医院感染的病例。
1.2 资料收集
采用回顾性研究方法,收集患者的相关资料,包括(1)基本情况:性别、年龄、ICU住院时间、急性生理与慢性健康(APACHE)Ⅱ评分;(2)基础疾病:是否昏迷、合并低蛋白血症、慢性肺部疾病、恶性肿瘤、心血管疾病、急性脑血管疾病、糖尿病、外伤或手术后、肝功能异常、肾功能异常;(3)侵入性操作:有创机械通气时间、动静脉置管时间、留置导尿管时间、留置胃管时间;(4)抗菌药物的使用情况:应用抗菌药物种类、应用抗菌药物时间、抗菌药物联合应用、应用碳青霉烯类抗菌药物、应用第三代头孢菌素;(5)其他相关药物的使用情况:应用糖皮质激素、应用质子泵抑制剂、应用镇静药。
1.3 病原菌培养与药敏试验
由检验科细菌室医务人员按照《全国临床检验操作规程》[3]要求,采用ATB Expression微生物鉴定/药敏分析仪(法国BioMerieux SA公司)进行病原菌培养与鉴定。药敏试验采用纸片扩散(K-B)法,M-H琼脂培养基和药敏纸片分别由郑州安图生物工程股份有限公司、温州泰康生物科技有限公司提供。药敏试验结果判定参照美国临床和实验室标准协会(CLSI)标准[4],多重耐药菌的判断参照《MDR、XDR、PDR多重耐药菌暂行标准定义:国际专家建议》[5]。
1.4 统计学方法
采用Excel 2003表格录入数据,应用SPSS 18.0软件对数据进行统计分析。计量资料以±s表示,方差齐性采用Levene检验,组间比较采用独立样本t检验(计量资料符合正态分布并满足方差齐性)或t’检验(方差不齐);计数资料以率表示,组间比较采用χ2检验;多重耐药菌医院感染的危险因素分析采用单因素分析和二元Logistic回归分析。P<0.05为差异有统计学意义。
2 结果
2.1 多重耐药菌的分布情况
2011-2015年,我院ICU 106例多重耐药菌感染患者共检出多重耐药菌435株,以革兰氏阴性菌为主,占89.43%(389/435)。检出数量排名前5位的分别为多重耐药铜绿假单胞菌(MDRPA)、多重耐药鲍曼不动杆菌(MDRAB)、产超广谱β-内酰胺酶肺炎克雷伯菌(ESBL KP)、产超广谱β-内酰胺酶大肠埃希菌(ESBL E.coli)和耐甲氧西林金黄色葡萄球菌(MRSA)。2011-2015年我院ICU多重耐药菌的分布情况见表1。
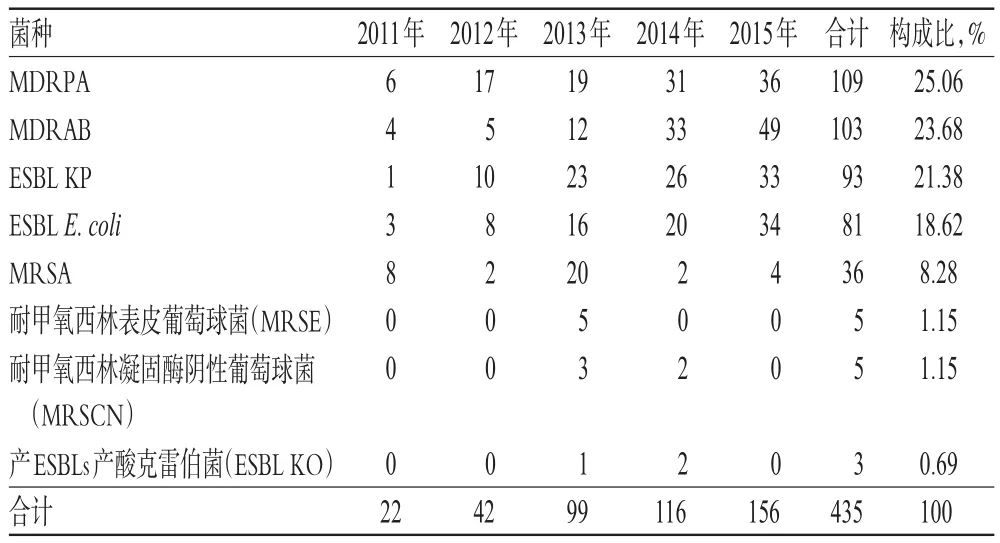
表12011 -2015年我院ICU多重耐药菌的分布情况(株)Tab 1 Distribution of multidrug-resistant organisms in ICU of our hospital from 2011 to 2015(stain)
2.2 多重耐药菌的耐药情况
药敏试验结果显示,多重耐药菌对多数常用抗菌药物的耐药率均较高,整体耐药情况较为严重。MDRPA对多黏菌素B、哌拉西林钠他唑巴坦钠、头孢他啶、头孢哌酮钠舒巴坦钠、头孢吡肟较为敏感,MDRAB多黏菌素B及头孢哌酮钠舒巴坦钠较为敏感,ESBL KP和ESBL E.coli对碳青霉烯类、丁胺卡那霉素、含酶抑制剂和第四代头孢菌素较为敏感,MRSA对万古霉素、利奈唑胺及替考拉宁较为敏感,耐药率均低于30%。排名前5位的多重耐药菌对常用抗菌药物的耐药情况见表2。
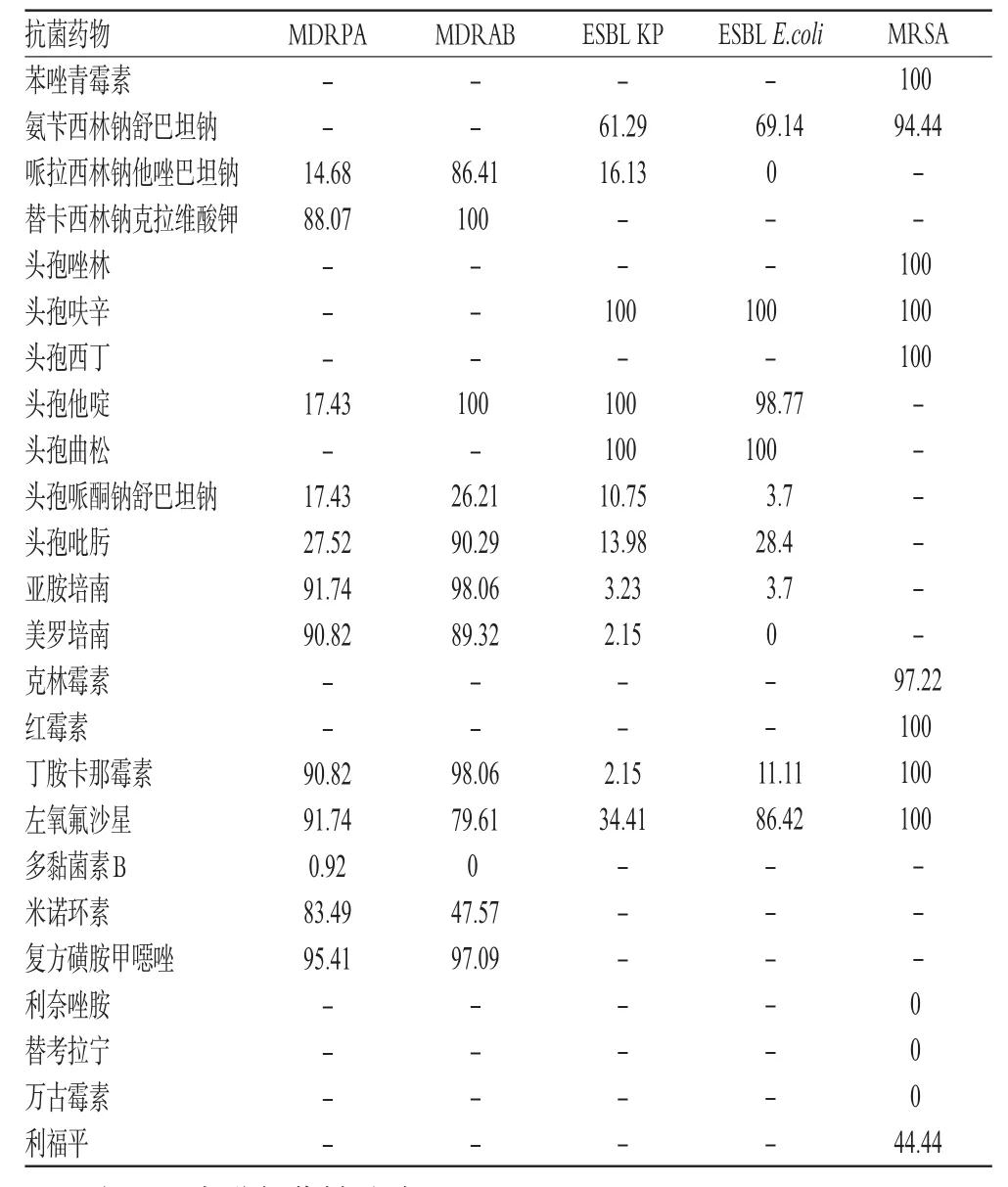
表2 排名前5位的多重耐药菌对常用抗菌药物的耐药情况(%%)Tab 2 Drug resistance of top 5 multidrug-resistant organisms in the list of detected amount to common antibiotics(%%)
2.3 多重耐药菌医院感染的危险因素分析
2.3.1 单因素分析对26个ICU发生多重耐药菌感染的疑似危险因素(X1~X26)进行单因素分析。结果显示,ICU住院时间(X3)、低蛋白血症(X6)、急性脑血管疾病(X10)、肾功能异常(X14)、有创机械通气时间(X15)、动静脉置管时间(X16)、留置导尿管时间(X17)、留置胃管时间(X18)、应用抗菌药物种类(X19)、应用抗菌药物时间(X20)、抗菌药物联合应用(X21)、应用碳青霉烯类抗菌药物(X22)、应用第三代头孢菌素(X23)等13个因素与多重耐药菌医院感染有关(P<0.05)。ICU发生多重耐药菌医院感染危险因素的单因素分析见表3。
2.3.2 二元Logistic回归分析将13个多重耐药菌医院感染的可能危险因素(X3、X6、X10、X14、X15、X16、X17、X18、X19、X20、X21、X22、X23)引入二元Logistic回归模型进行分析。结果显示,急性脑血管疾病(X10)、应用抗菌药物种类(X19)、应用抗菌药物时间(X20)为多重耐药菌医院感染的独立危险因素[比值比(OR)分别为2.816、1.582、1.265,95%置信区间(CI)分别为(1.540,5.151)、(1.085,2.306)、(1.131,1.415),P<0.05],Logistic回归模型为Logit(P)=-2.306+1.035X10+0.459X19+0.235X20。ICU发生多重耐药菌医院感染危险因素的二元Logistic回归分析见表4。

表3 ICU发生多重耐药菌医院感染危险因素的单因素分析Tab 3 Univariate analysis of risk factors for nosocomial infection of multidrug-resistant organisms in ICU

表4 ICU发生多重耐药菌医院感染危险因素的二元Logistic回归分析Tab 4 Binary Logistic regression analysis of risk factors for nosocomial infection of multidrug-resistant organisms in ICU
3 讨论
随着重症医学的发展,以及诊疗技术、手段和药物治疗方法的进步,ICU在危重患者救治方面发挥着非常重要的作用。但由于ICU收治的为急危重症患者,死亡率仍然较高。相关报道显示,医院感染的发生与患者死亡率密切相关,相比非医院感染患者,医院感染患者的死亡率增加2.48倍,已成为严重影响患者安全和医疗质量的重要因素[6]。而ICU由于其特殊性,医院感染的发生率明显高于普通病房,且病原菌的耐药水平也远远高于医院病原菌的整体耐药水平[1]。多重耐药菌的耐药水平更高,给临床治疗和患者生命安全带来了极为严峻的挑战。因此,应高度重视ICU多重耐药菌的防控,采取相应措施以降低多重耐药菌感染的发生。
2011-2015年,我院ICU所分离的多重耐药菌以革兰氏阴性菌为主,占89.43%,位列前5名的多重耐药菌分别为MDRPA、MDRAB、ESBL KP、ESBL E.coli和MRSA,与文献[7-9]基本一致。2014-2015年,我院ICU MDRAB的检出量上升速度明显快于MDRPA。因此,ICU应提高警惕,防止MARAB的院内传播。
查阅相关文献可知,ICU发生多重耐药菌医院感染的常见危险因素主要包括患者基本情况、合并基础疾病、侵入性操作、抗菌药物应用及其他相关药物的使用等5个方面,共涉及27个因素[10-16]。其中,其他药物方面还包括免疫抑制剂的使用,但由于我院所备药品中尚无免疫抑制剂,故未对该因素进行考察。因此,本研究共纳入了26个疑似危险因素并对其进行研究。单因素分析显示,ICU住院时间、低蛋白血症、急性脑血管疾病、肾功能异常、有创机械通气时间、动静脉置管时间、留置导尿管时间、留置胃管时间、应用抗菌药物种类、应用抗菌药物时间、抗菌药物联合应用、应用碳青霉烯类抗菌药物、应用第三代头孢菌素与多重耐药菌感染有关。将上述13个因素引入二元Logistic回归模型,结果显示,急性脑血管疾病、应用抗菌药物种类、应用抗菌药物时间是我院ICU多重耐药菌医院感染的独立危险因素。
急性脑血管疾病尤其是脑出血、脑梗死患者发病初期多为昏迷状态,其吞咽、咳嗽功能障碍,若病灶部位为脑干,则会导致呼吸中枢功能不全,加之患者长期卧床,不能自主活动,若不能及时翻身拍背、清理呼吸道分泌物,则极易导致分泌物坠积于肺部,促进病原菌尤其是各种条件致病菌的生长,继而诱发医院感染性肺炎。因此,肺炎是急性脑血管疾病最常见的并发症之一,发生率约为7%~22%[17]。同时,医院感染尤其是肺炎的发生会进一步加重患者病情,延长患者住院时间,增加住院费用,提高病死率,影响预后。张越伦等[15]通过对北京、上海、长沙和广西4地区22所“三甲”医院多重耐药菌医院感染肺炎的危险因素进行研究,结果显示,除入住ICU、侵入性操作、抗菌药物应用、慢性肺部疾病外,心脑血管疾病也是发生多重耐药菌医院感染肺炎的独立危险因素,会增加患者发生多重耐药菌医院感染肺炎的风险[OR=1.42,95%CI(1.15,1.74),P<0.01]。秦媛怡等[16]的研究显示,除使用抗菌药物种类、病情转归外,合并脑血管疾病也是发生多重耐药鲍曼不动杆菌感染的独立危险因素[OR=2.82,95%CI(1.56,5.10),P<0.01]。Metheny NA[18]认为,误吸分泌物是脑卒中意识障碍患者引起肺炎的主要原因之一。对急性脑血管疾病患者,误吸可将大量口咽部及呼吸道未及时清理的分泌物吸入肺部,带入各种机会致病菌,当患者对病原菌抵抗力较弱时,则可引发机会致病菌感染。我院ICU多重耐药菌医院感染的106例患者中,合并急性脑血管疾病患者68例(其中脑梗死18例,脑出血35例,外伤致蛛网膜下腔出血15例),且均为入院第一诊断,占64.15%。因此,我院ICU应高度重视急性脑血管疾病患者,采取相应措施防止多重耐药菌肺部感染的发生。
应用抗菌药物种类和应用抗菌药物时间也是我院ICU多重耐药菌医院感染的独立危险因素。抗菌药物的选择性压力被认为是诱导细菌产生耐药性的一个重要原因,在耐药菌的产生过程中起到了筛选优势耐药菌的作用。细菌获得性耐药包括染色体和质粒介导的耐药性,且以后者最为常见。耐药质粒广泛存在于各种致病菌中,可在菌株中横向传播,引起医院感染的暴发流行[19]。此外,细菌中多种耐药质粒可协同作用继而对不同类型抗菌药物产生耐药,导致多重耐药发生。周晴等[20]对外科ICU的调查发现,广谱抗菌药物的应用与MDRPA和泛耐药铜绿假单胞菌的检出率高度相关。Kerry ME等[21]将第四代头孢菌素(头孢吡肟)和第三代头孢菌素(头孢他啶和头孢噻肟)轮换应用,发现减少第三代头孢菌素的使用量可明显降低耐头孢他啶肺炎克雷伯菌、耐哌拉西林和头孢他啶铜绿假单胞菌感染的发生率,其中耐头孢他啶肺炎克雷伯菌感染发生率由上年同期的13%降低至3%,耐哌拉西林和头孢他啶铜绿假单胞菌感染发生率分别由22%和25%下降到14%和15%,差异均有统计学意义(P<0.05)。除抗菌药物种类外,应用抗菌药物时间也与细菌耐药性密切相关。抗菌药物只要使用了足够的时间,细菌就会出现耐药性,如青霉素使用25年后出现耐青霉素肺炎链球菌,氟喹诺酮类药物在使用10年后出现耐药肠杆菌。且细菌耐药性不断进化,随着抗菌药物的应用,耐药性从低度耐药逐步向中度或高度耐药转化。抗菌药物应用时间延长,相应抗菌药物消耗量随即增加。Shlaes DM等[22]研究发现,MRSA的检出率与万古霉素的使用量密切相关;张丽华等[23]报道,增加第三代头孢菌素的用药频度,可导致ESBL E.coli和ESBL KP检出率的增加,分别由14.9%和11.5%上升至48.6%和33.0%。长期大量使用广谱抗菌药物,除增加细菌耐药性外,还可导致二重感染的发生。王虎军等[24]研究表明,长期、大剂量使用广谱抗菌药物可导致真菌感染率和抗真菌药物的耐药率明显上升,其中特比奈芬的耐药率高达86.05%,氟康唑和酮康唑的耐药率分别为8.31%和13.62%。因此,ICU患者在治疗过程中应当严格掌握抗菌药物的用药指征,并根据药敏试验结果及时调整为相对窄谱、有针对性的抗菌药物,进行目标性治疗,减少抗菌药物的使用品种及疗程,以减少并延缓细菌耐药性的产生和发展。
综上所述,防止并尽早识别多重耐药菌医院感染的发生,对提高ICU临床治疗效果具有非常重要的意义。对ICU多重耐药菌感染的高危患者,应采取积极的防控和干预措施,以降低多重耐药菌医院感染的发生率,提高医疗质量。在后续研究中,课题组将对同时存在上述3种独立危险因素的ICU患者采取积极干预措施(如完善ICU患者的护理工作、合理应用抗菌药物、与多重耐药菌感染患者隔离等),并评价干预前后ICU多重耐药菌医院感染发生率的变化,以对本研究结论进行更深入地探讨,继而为多重耐药菌的防控提供参考。
[1]李少军.ICU医院感染多重耐药菌类型、耐药性及感染的相关因素[J].中国医药指南,2014,12(14):245-246.
[2]卫生部.医院感染诊断标准:试行[S].2001-01-02.
[3]尚红,王毓三,申子瑜.全国临床检验操作规程[M].3版.北京:人民卫生出版社,2014:720-721.
[4]Clinical and Laboratory Standands Institute.Performance standands for antimicarobial susceptibility testing:twentyfifth informational supplement:M100-S25[S].2015-01-30.
[5]李春辉,吴安华.MDR、XDR、PDR多重耐药菌暂行标准定义:国际专家建议[J].中国感染控制杂志,2014,13(1):62-64.
[6]于子旭,王书会,郝俊平,等.重症监护病房医院感染与患者死亡关系[J].中国公共卫生,2010,26(11):1456-1457.
[7]梁鹏,吴英.ICU与普通病区主要病原菌耐药性比较分析[J].现代预防医学,2010,37(7):1381-1383.
[8]李伟,莫芳贵,周美容,等.重症监护病房多重耐药菌菌群分析及预防对策[J].国际检验医学杂志,2014,35(19):2678-2679.
[9]顾玲莉.ICU多重耐药菌感染现状分析[J].国际检验医学杂志,2012,33(16):2030-2032.
[10]盛燕军,王志峰,何瑜佳.ICU多重耐药菌的分布特征及危险因素[J].中国卫生检验杂志,2013,23(9):2185-2187.
[11]刘华,罗蓓蓓.ICU医院感染多重耐药菌类型、耐药性及感染相关因素研究[J].实用医院临床杂志,2009,6(3):140-142.
[12]吕爱爱,许建英.下呼吸道多重耐药菌感染的危险因素分析[J].中华肺部疾病杂志:电子版,2011,4(3):43-47.
[13]王涛,王瑞兰.医院获得性鲍曼不动杆菌感染危险因素分析[J].中华肺部疾病杂志:电子版,2015,8(2):55-58.
[14]郭勇,薛杨勇,唐建国.重症监护病房鲍曼不动杆菌感染[J].中国感染与化疗杂志,2014,14(2):172-175.
[15]张越伦,韩立忠,杨智荣,等.多中心多重耐药菌医院感染肺炎危险因素研究[J].中国感染控制杂志,2014,13(9):513-523.
[16]秦媛怡,陈雪梅,魏立平.下呼吸道鲍曼不动杆菌感染的分布特点和耐药性及多重耐药菌的易感因素[J].广东医学,2012,33(18):2812-2815.
[17]Pittock SJ,Meldrum D,Hardiman O,et al.The Oxfordshire Community Stroke Project classification:correlation with imaging,associated complications,and prediction of outcome in accute ischemic stroke[J].J Stroke Cerebrovase Dis,2003,12(1):1-7.
[18]Metheny NA.Risk factor for aspiration[J].JPEN J Parenter Enteral Nutr,2002,26(6 Suppl):S26-S31.
[19]孙淑娟,裘燕.抗菌药物治疗学[M].北京:人民卫生出版社,2008:427-428.
[20]周晴,钟鸣,胡必杰,等.外科重症监护病房铜绿假单胞菌耐药率与抗菌药物使用强度相关性分析[J].中国感染与化疗杂志,2012,12(5):352-356.
[21]Kerry ME,李光辉,张秀珍,等.抗菌药物使用策略性更换对医院耐药性模式的影响[J].临床药物治疗杂志,2003,1(2):44-48.
[22]Shlaes DM,Gerding DN,John JF Jr,et al.Society for healthcare epidemiology of america and infectious diseases society of america joint committee on the prevention of antimicrobial resistance:guidelines for prevention of antimicrobial resistance in hospitals[J].Clin Infect Dis,1997,25(3):584-599.
[23]张丽华,尚谦,于庆萍.第三代头孢菌素的用量与大肠埃希菌、肺炎克雷伯菌耐药性相关性分析[J].中国药师,2006,9(3):260-262.
[24]王虎军,毕磊,张丽娟,等.住院患者真菌耐药性调查与抗菌药使用分析[J].中国药师,2006,9(7):653-655.
(编辑:张元媛)
Analysis of Risk Factors for Nosocomial Infection of Multidrug-resistant Organism in ICU
ZHOU Fang1,DONG Yalin2(1.Dept.of Pharmacy,Xi’an Aerospace General Hospital,Xi’an 710100,China;2.Dept.of Pharmacy,the First Affiliated Hospital of Xi’an Jiaotong University School of Medicine,Xi’an 710061,China)
OBJECTIVE:To explore the risk factors for nosocomial infection of multidrug-resistant organism(MDRO)in ICU,and to provide reference for preventing and controlling MDRO in ICU.METHODS:In retrospective study,246 patients with nosocomial infection from ICU of Xi’an Aerospace General Hospital(hereinafter referred to as“our hospital”)during Jan.2011-Dec.2015 were selected and divided into non-MDRO infection group(140 cases)and MDRO infection group(106 cases).The detection and drug resistance of MDRO were analyzed in MDRO group.Univariate analysis and binary Logistic regression analysis were used to explore risk factors for nosocomial infection of MDRO.RESULTS:During 2011-2015,435 strains of MDRO wereisolated from 106 MDRO infection patients,in which Gram-negative bacteria accounted for 89.43%,showing severe drug resistance.Univariate analysis showed that the following 13 factors were related to nosocomial infection of MDRO,such as ICU admission time,hypoproteinemia,acute cerebrovascular diseases,renal abnormalities,mechanical ventilation time,arterivenous catheterization time,urethral catheterization time,indwelling gastric tube time,type and time of using antibiotics,combined use of antibiotics,application of carbapenems and the third generation caphalosporins(P<0.05).Binary Logistic regression analysis showed that acute cerebrovascular diseases,type and time of using antibiotics were the independent risk factors for nosocomial infection of MDRO in ICU[odds ratios were 2.816,1.582,1.265,95%CI were(1.540,5.151),(1.085,2.306),(1.131,1.415)].CONCLUSIONS:Some prevention and control measures should be taken actively for high-risk MDRO infection patients in ICU to reduce the incidence of nosocomial infection of MDRO and improve the quality of health care.
ICU;Multidrug-resistant organism;Nosocomial infection;Risk factor
R969.3
A文章编号1001-0408(2017)14-1916-05
2016-04-17
2016-07-08)
*主管药师,硕士。研究方向:临床药学。电话:029-85644174。E-mail:pig_zf1985@163.com
DOI10.6039/j.issn.1001-0408.2017.14.12
