经脐单孔与多孔腹腔镜胰体尾切除术的回顾性对比分析
2017-04-20吴硕东中国医科大学附属盛京医院辽宁沈阳110004
王 锴,范 莹,吴硕东(中国医科大学附属盛京医院,辽宁 沈阳,110004)
经脐单孔与多孔腹腔镜胰体尾切除术的回顾性对比分析
王 锴,范 莹,吴硕东
(中国医科大学附属盛京医院,辽宁 沈阳,110004)
目的:总结经脐单孔腹腔镜胰体尾切除术的临床经验,并与传统多孔腹腔镜胰体尾切除术进行回顾性对比分析,探讨其优缺点。方法:2009年12月至2016年2月为26例患者行经脐单孔腹腔镜胰体尾切除术,7例行传统多孔手术。对比分析两组患者围手术期数据及术后并发症。结果:单孔组与多孔组各有1例中转开腹;单孔组与多孔组手术时间[(164.3±58.8)min vs.(202.1±122.5)min]、术中失血量[(165.0±120.1)ml vs.(168.6±157.4)ml]、术后住院时间[(8.7 ±2.8)d vs.(9.0±3.0)d]、术后并发症发生率及保脾率差异无统计学意义(P>0.05)。结论:对于有经验的腹腔镜外科医生,经脐单孔腹腔镜胰体尾切除术是安全、可行的,且单孔腹腔镜手术具有潜在的美容优势。
胰体尾切除术;腹腔镜检查;经脐;单孔;回顾性研究
微创技术作为外科手术的一个重要分支,应用范围非常广泛,微创技术的不断发展也使患者及医生受益良多,如更好的术中视野、更少的出血、更好的预后、更短的住院时间、更快的恢复等。因此,微创手术逐渐成为常规手术,有取代部分传统手术的趋势[1-2]。胰腺的微创手术比较有挑战性,也很复杂,主要由于其解剖位置较深,邻近后腹膜大血管,手术风险高,同时胰腺兼有内分泌、外分泌的功能,术后并发症发生率高且较严重[3]。因此,相对于其他外科手术而言,微创技术在胰腺外科的应用相对迟缓。胰体尾切除术(distal pancreatectomy,DP)是胰腺体尾部良性、交界性及部分恶性病变的标准术式,相对于其他胰腺手术而言,DP无需复杂的消化道重建步骤,这为微创技术在DP的应用及发展创造了条件。Cuschieri等[4]于1996年施行了第一例LDP,随后LDP的应用不断增加。随着设备的改进及技术的成熟,DP的方法也在不断变化,由传统多孔腹腔镜胰体尾切除术(conventional multi-incision laparoscopic distal pancreatectomy,C-LDP)发展到现在的单孔腹腔镜胰体尾切除术(single-port laparoscopic distal pancreatectomy,SLDP)。本文总结分析26例行经脐单切口腹腔镜胰体尾切除术(transumbilical single-incision laparoscopic distal pancreatectomy,TUSI-LDP)患者的临床资料,并与C-LDP进行回顾性对比分析,探讨TUSI-LDP的安全性、有效性及可行性。
1 资料与方法
1.1 临床资料 收集2009年12月至2016年2月于中国医科大学附属盛京医院第二普通外科行LDP患者的临床资料。患者均具有典型的上腹隐痛、饱胀或低血糖等症状。其中TUSI-LDP组26例,男2例,女24例,21~75岁,平均(42.6±16.7)岁。体重指数(body mass index,BMI)17.6~35.6 kg/m2,平均(22.4±3.6)kg/m2。其中,粘液性囊腺瘤5 例,胰腺囊肿5例,胰岛细胞瘤4例,浆液性囊腺瘤3例,实性假乳头状瘤2例,粘液性囊腺瘤伴实性假乳头状瘤1例,假性囊肿1例,粘液性囊肿1例,胰体尾囊性成熟型畸胎瘤1 例,脂肪坏死炎性包块1例,胰腺脉管瘤1例,转移性纤维瘤病1例。C-LDP组7例,男1例,女6例,35~65岁,平均(50.4±11.3)岁。BMI 21.3~25.2 kg/m2,平均(23.3± 1.3)kg/m2。其中,粘液性囊腺瘤3例,浆液性囊腺瘤2例,胰岛细胞瘤1例,实性假乳头状瘤1例;患者胰腺病灶均位于胰腺体尾部,病灶大小1.2 cm×1.0 cm~13.0 cm×9.7 cm。术前均行血常规、肝功、血糖、肿瘤标记物系列等化验检查及增强CT、超声内镜或MRCP等影像学检查,以明确诊断,患者均具备手术指征。并于术前充分告知行LDP手术的风险及获益情况,并签署手术治疗同意书。TUSI-LDP患者资料见表1。

表1 TUSI-LDP组患者的一般资料
1.2 手术方法 C-LDP与TUSI-LDP手术步骤基本相同,均采用全身麻醉,患者取仰卧“大”字体位,腹腔镜显示器置于患者左侧头侧,术者立于患者两腿之间,持镜手立于患者右侧,助手立于患者左侧(图1)。选择经脐切口穿刺10 mm Trocar为观察孔,建立气腹,压力维持在13 mmHg,上延经脐切口2~3 cm,分别于脐上切口左、右方穿刺12 mm、5 mm Trocar为主操作孔及辅助操作孔,三者呈倒“品”字排列(图2)。首先,术者应常规探查腹腔脏器,了解腹腔脏器情况,因胰腺解剖位置较深,常无阳性结果。患者取反Trendelenburg体位,右倾,便于显露胰腺。于Trocar内分别置入无损伤肠钳、超声刀,用超声刀游离切断胃结肠韧带,显露胰体尾部并确认病灶。见图3。超声刀游离胰颈体交界部下缘,显露胰腺后方疏松结缔组织,扩大胰后间隙,继续向上游离,直至胰腺上缘,建立隧道(图4)。经12 mm Trocar置入直线型切割闭合器,于胰颈部后方隧道一次性将胰腺颈部连同脾血管夹闭,调整切闭角度,击发闭合,完成胰体尾切除(图5)。将远端胰腺向前提起,小心分离远端胰腺背面至胰尾部的疏松结缔组织。脾门血管用可吸收夹夹闭,保证止血彻底。经12 mm Trocar置入标本袋,标本装入后,将其拖入套管内,连同套管一同拔出,扩大脐孔,取出标本。重新穿刺12 mm Trocar,局部冲洗。检查无出血与渗漏、清点纱布器械无误后,留置胰腺断面引流一枚,经脐部引出,引流管周围预留烟包缝合线,待术后拔除引流管后收紧烟包线,封闭脐孔(图6)。
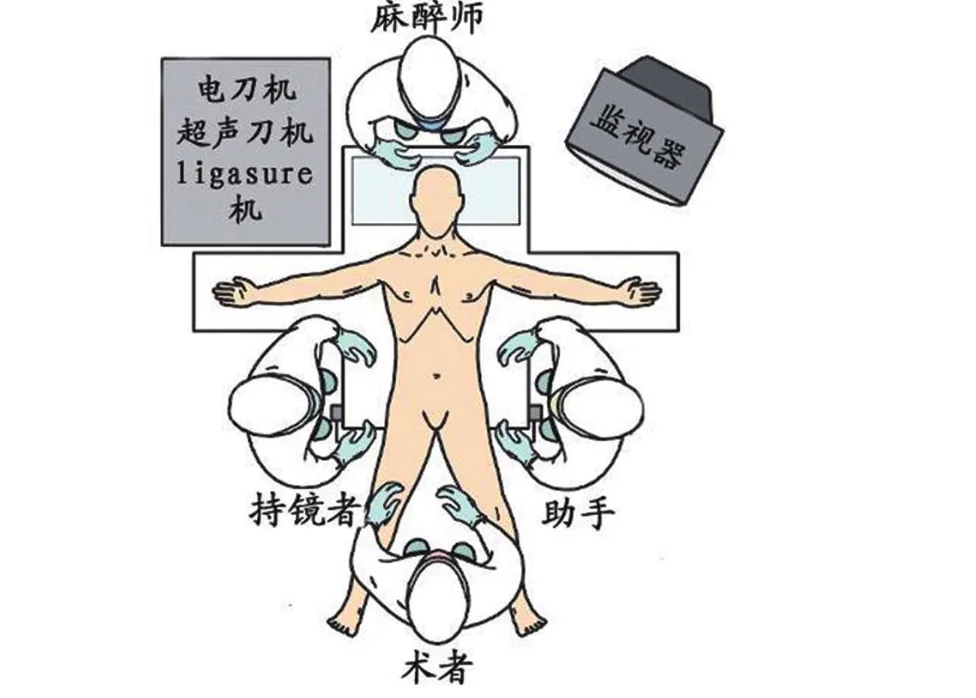
图1 患者体位、医生及器械位置示意图

图2 Trocar位置实景图

图3 超声刀切断胃结肠韧带,显露胰腺

图4 建立胰腺后方隧道
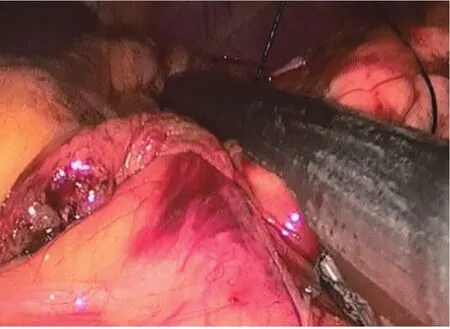
图5 切割闭合器切断胰腺

图6 引流管经脐引出
TUSI-LDP组编号1的患者由于探查病灶于胰体尾及横结肠存在转移,因此行TUSI-LDP联合部分胃及部分横结肠切除术,术中失血500 ml,输入2 U滤白红细胞悬液。编号20的患者由于同时存在盆腔肿物,术中联合行盆腔肿物切除术,未输血。编号24的患者,由于囊肿与周围组织粘连十分致密,无法准确分离,联合行部分胃切除术。编号25的患者,由于伴发胆囊结石先行胆囊切除术,后行DP。编号9的患者,因肿物与结肠、脾下极粘连严重,解剖界限不清,中转开腹联合行脾切除术,未输血。编号2、4、9、24及26号的患者,由于病变与脾门关系致密、侵犯脾血管或术中损伤脾血管,术中均联合行脾切除术。C-LDP组1例患者因胰尾部病灶较小,无法定位而中转开腹。
1.3 术后处理 患者术后均常规予以营养支持、抗炎、抑酸等常规治疗措施。待胃肠功能恢复且无胆汁及血性液体引出后予以拔除胃管,并进流食,逐步过渡至普食。通常术后24 h内拔除尿管。严密监测引流管引流液的量及性质,并定期检验引流液淀粉酶。当24 h引流量小于10 ml且无胰瘘表现时拔除引流管。患者可进流质食物,无并发症发生后即可出院,并进行密切随访。
2 结 果
TUSI-LDP组与C-LDP组患者在一般人口学数据方面差异无统计学意义,见表2。TUSI-LDP组手术时间平均(164.3±58.8)min,失血量平均(165.0 ±120.1)ml,术后平均住院(8.7±2.8)d。其中5例联合行脾切除术,1例患者因肿物与结肠、脾下极粘连严重,解剖界限不清,中转开腹。4例术后发生并发症,其中1例并发泌尿系统感染,予以抗生素治疗后痊愈;3例出现临床相关性胰瘘,1例同时并发肺内真菌感染,予以冲洗引流、生长抑素类似物、抗真菌治疗等保守治疗后痊愈。其余患者术后恢复顺利,无并发症发生。C-LDP组手术时间平均(202.1 ±122.5)min,失血量平均(168.6±157.4)ml,术后平均住院(9.0±3.0)d。其中2例联合行脾切除术,1例因胰尾部病灶较小,无法定位而中转开腹,7例患者术后恢复顺利,无并发症发生。TUSI组患者在胃肠功能恢复后拔除胃肠减压管,平均(3.5± 1.3)d,如无排尿困难均于24 h内拔除尿管,平均(1.7±0.8)d,当24 h引流管引流量小于10 ml且无胰瘘表现时拔除引流管,平均(7.3±1.6)d。
两组手术时间、术中失血量、术后住院时间、并发症发生率、保脾率及中转率差异无统计学意义(P >0.05)。但TUSI-LDP组在手术时间、术中失血、术后住院时间等方面可能存在潜在优势,见表3。且由于脐窝的先天隐蔽性,TUSI-LDP仅需经脐做长约2 cm纵行切口,相较C-LDP而言,TUSI-LDP术可能具有潜在的美容优势。
表2 两组患者一般人口学数据比较(±s)

表2 两组患者一般人口学数据比较(±s)
组别 例数(n)年龄(岁) BMI (kg/m2)病灶直径(cm)性别(n)男女良恶性(n)良恶TUSI-LDP组 26 42.6±16.7 22.4±3.6 5.4±3.6 2 24 22 4 C-LDP组 7 50.4±11.3 23.3±1.3 3.7±2.2 1 6 6 1 t值 1.16 0.64 1.18 - -P值 0.26 0.52 0.25 0.52 1
表3 两组患者术后恢复情况的比较(±s)

表3 两组患者术后恢复情况的比较(±s)
组别 例数(n)手术时间(min)失血量(ml)中转开腹(n)并发症(n)住院时间(d)保脾(n) TUSI-LDP组 26 164.3±58.8 165.0±120.1 1 4 8.7±2.8 21 C-LDP组 7 202.1±122.5 168.6±157.4 1 0 9.0±3.0 5 t值 1.18 0.06 - - 0.25 -P值 0.25 0.95 0.38 0.56 0.81 0.62
3 讨 论
自腹腔镜技术开展以来,已逐渐应用于各种腹腔器官的手术治疗,使患者及医生受益良多,如更好的术中视野、更少的出血、更好的预后、更短的住院时间、更快的康复及出色的美容效果等。经脐单孔腹腔镜手术(single-incision laparoscopic surgery, SILS)是通过经脐单切口置入带有多个操作孔道的穿刺套管或传统腹腔镜穿刺套管完成。由于脐窝的先天隐蔽性,手术切口位于脐窝不易被发现,使得经脐SILS除具有上述腹腔镜手术的优点外,还具有更出色的美容效果,被誉为“无瘢痕手术”。近年, SILS已被应用于各种腹腔器官手术,如胆囊、阑尾、肝脏、脾脏等[5-9]。随着手术技术的发展,SILS亦被应用于DP术中。由于胰腺解剖位置较深,邻近后腹膜大血管,手术风险高,同时胰腺兼有内分泌与外分泌的功能,术后并发症发生率高且较严重[3],目前TUSI-LDP仍缺乏大宗的病例报道,尤其与CLDP的对比分析。
DP包括保留脾脏胰体尾切除术与联合脾脏切除的DP。在先前的DP术中,由于脾脏、胰腺的特殊关系,行DP时通常行联合脾切除术。自脾切除术后凶险感染发现以来,随着外科医生对脾脏功能的不断认识,发现脾脏是人体重要的免疫器官与造血器官,在抗肿瘤与抗感染方面发挥重要的作用。现在,越来越多的外科医生认为行DP时应尽量保留脾脏[10]。但如果胰腺病变为恶性,为保证肿瘤治疗的彻底性则需要联合脾切除术。如果病变影响了脾脏的血供或与脾门粘连严重时,为避免强行分离导致大出血,亦需联合行脾切除。保脾的微创DP主要有两种方法,即 Kimura法[11]与 Warshaw 法[12]。Kimura法主要保留了脾动脉与脾静脉,充分保留了脾脏的血供,术后脾梗死的发生率较低。Warshaw法则离断了脾动脉与脾静脉,依靠胃短动脉与胃左血管提供脾脏的血供,此方法不必游离脾动脉与脾静脉,手术风险小,极大的缩短了手术时间。本研究中TUSI-LDP组保脾患者均行Warshaw法保脾,在保留脾脏的同时,大大减少了术中出血并缩短了手术时间。此外,在保脾胰体尾切除术中,术者应经常探查脾脏的血流灌注,直至手术完成。一旦出现脾脏缺血的表现,如缺血区域扩大,应联合行脾脏切除术。约10%的患者可能会出现这种情况[13-14]。
受限于单切口及Trocar的数量,SLDP实际上为术者一人在操作,操作孔通常较LDP少,这也使得手术出现各种各样的问题,同时增大了手术难度,如“筷子效应”、术野及病灶的显露等问题。本研究中患者取反Trendelenburg体位,右倾,这使得胰腺、脾脏更接近脐部,便于显露,易于操作。有学者使用了相似的悬吊胃的方法显露术野,亦获得了良好效果[15-20]。也有学者报道使用了球形牵开器牵拉胃、脾、胰腺等。Wang等[21]在猪的实验模型中使用了一种鱼钩形牵开器牵拉胰腺,充分暴露了术野。而本研究中,未使用任何牵拉方法,手术均顺利完成。相信随着术者手术经验的增加,这些方法会逐渐被省略。
由于胰腺本身的解剖与生理特性,胰腺手术挑战性较大,因此有关LDP的研究较少,尤其SLDP。目前,多数研究认为SLDP是安全、可行的[15,22-26]。目前,由于SILS特有的“筷子效应”可能导致手术效率降低,有的文献报道SILS较传统多孔手术操作时间显著延长,如Han等[26]的研究结果显示,SLDP组手术时间、术后住院时间均显著长于LDP组。然而,由于学习曲线的影响,随着手术经验的增加SILS并不会显著延长手术时间。Haugvik等[25]的研究表明,两组在手术时间、术中失血、术后疼痛、术后住院时间等方面无明显差别,SLDP组甚至更少。本研究结果亦显示,C-LDP组与TUSI-LDP组在手术时间、术中失血、术后住院时间、并发症发生率、保脾率及中转率等方面差异无统计学意义。而且, TUSI-LDP组在手术时间、术中失血、术后住院时间等方面可能存在潜在优势。然而,本研究是小样本的回顾性研究,TUSI-LDP的优势还需进一步探索。
胰瘘是各种胰腺手术后最常见的并发症之一,可引起继发性腹腔感染、切口感染、腹腔出血等严重后果,应高度重视。目前认为DP术后胰瘘主要是由于术中对胰管系统关闭不完全造成的。某些因素可能是术后胰瘘的高危因素,包括患者相关性危险因素(年龄、性别、BMI)、疾病相关性危险因素(胰腺组织质地、胰管直径)、手术过程相关性危险因素(手术时间、切除方法、胰腺断端的处理、术中失血)及术者经验等[27-29]。Asbun等[30]的研究表明,夹闭胰腺后间隔2~3 min逐渐激发切割闭合胰腺,可能会减少术后胰瘘的发生。本研究中均使用切割闭合器夹闭胰腺后间隔2~3 min逐渐激发切割闭合胰腺,TUSI-LDP组中3例患者出现临床相关性胰瘘, C-LDP组无临床相关性胰瘘发生,这可能与单孔器械的显露及操作困难相关,但两组在并发症发生率方面差异无统计学意义。
近年,随着外科快速康复(enhanced recoveryprogramme,ERP)理念的提出,ERP已逐步应用于各种外科手术。研究表明,与对照组相比,LDP围手术期应用ERP组术后并发症发生率、再住院率无明显差别,ERP可促进术后胃肠道功能的早期恢复,缩短住院时间,减少住院费用[31]。我们相信,随着ERP在胰腺外科的逐步应用,TUSI-LDP的术后住院时间会越来越短,住院费用也会逐渐减少。
总之,SILS已逐步取代传统多孔腹腔镜手术,成为现代外科的发展方向。本研究结果显示,对于有经验的外科医生,SILS应用于DP术中是安全、可行的。TUSI-LDP与C-LDP有着相似的围手术期结局,且在手术时间、术中出血量及术后住院时间方面可能存在潜在优势,而且由于脐窝的隐蔽性,TUSILDP可能具有潜在的美容优势。但是,其与C-LDP相比的优点还需要大样本的前瞻性随机对照临床试验的证实。
[1] Biondi A,Grosso G,Mistretta A,et al.Laparoscopic vs.open approach for colorectal cancer:evolution over time of minimal invasive surgery[J].BMC Surg,2013,13 Suppl 2:S12.
[2] Juo YY,Hyder O,Haider AH,et al.Is minimally invasive colon resection better than traditional approaches?:First comprehensive national examination with propensity score matching[J].JAMA Surg,2014,149(2):177-184.
[3] Winter JM,Cameron JL,Campbell KA,et al.1423 pancreaticoduodenectomies for pancreatic cancer:A single-institution experience[J].J Gastrointest Surg,2006,10(9):1199-1210.
[4] Cuschieri A,Jakimowicz JJ,van Spreeuwel J.Laparoscopic distal 70%pancreatectomy and splenectomy for chronic pancreatitis [J].Ann Surg,1996,223(3):280-285.
[5] Wu SD,Han JY,Tian Y.Single-incision laparoscopic cholecystectomy versus conventional laparoscopic cholecystectomy:a retrospective comparative study[J].J Laparoendosc Adv Surg Tech A,2011,21(1):25-28.
[6] Chen Y,Wu S,Kong J.Transumbilical single-incision laparoscopic combined cholecystectomy and appendectomy:a retrospective comparative study[J].J Laparoendosc Adv Surg Tech A,2014,24(10):702-706.
[7] Wu S,Li Y,Tian Y,et al.Single-incision laparoscopic surgery versus standard laparoscopic surgery for unroofing of hepatic cysts [J].JSLS,2014,18(2):246-251.
[8] Fan Y,Wu SD,Kong J,et al.Single-incision laparoscopic splenectomy with conventional instruments:preliminary experience in consecutive patients and comparison to standard multiple-incision laparoscopic splenectomy[J].J Laparoendosc Adv Surg Tech A,2014,24(11):799-803.
[9] Fan Y,Wu SD,Kong J,et al.Feasibility and safety of single-incision laparoscopic splenectomy:a systematic review[J].J Surg Res,2014,186(1):354-362.
[10] Borja-Cacho D,Al-Refaie WB,Vickers SM,et al.Laparoscopic distal pancreatectomy[J].J Am Coll Surg,2009,209(6):758-765.
[11] Kimura W,Inoue T,Futakawa N,et al.Spleen-preserving distal pancreatectomy with conservation of the splenic artery and vein [J].Surgery,1996,120(5):885-890.
[12] Warshaw AL.Conservation of the spleen with distal pancreatectomy[J].Arch Surg,1988,123(5):550-553.
[13] de Rooij T,Sitarz R,Busch OR,et al.Technical Aspects of Laparoscopic Distal Pancreatectomy for Benign and Malignant Disease:Review of the Literature[J].Gastroenterol Res Pract,2015,2015:472906.
[14] Ferrone CR,Konstantinidis IT,Sahani DV,et al.Twenty-three years of the Warshaw operation for distal pancreatectomy with preservation of the spleen[J].Ann Surg,2011,253(6):1136-1139.
[15] Kuroki T,Kitasato A,Adachi T,et al.Single-incision laparoscopic distal pancreatectomy:our initial experience[J].Hepatogastroenterology,2014,61(129):212-214.
[16] Misawa T,Ito R,Futagawa Y,et al.Single-incision laparoscopic distal pancreatectomy with or without splenic preservation:how we do it[J].Asian J Endosc Surg,2012,5(4):195-199.
[17] Chang SK,Lomanto D,Mayasari M.Single-port laparoscopic spleen preserving distal pancreatectomy[J].Minim Invasive Surg, 2012,2012:197429.
[18] Kuroki T,Adachi T,Okamoto T,et al.Single-incision laparoscopic distal pancreatectomy[J].Hepatogastroenterology,2011,58 (107-108):1022-1024.
[19] Barbaros U,Sümer A,Demirel T,et al.Single incision laparoscopic pancreas resection for pancreatic metastasis of renal cell carcinoma[J].JSLS,2010,14(4):566-570.
[20] Srikanth G,Shetty N,Dubey D.Single incision laparoscopic distal pancreatectomy with splenectomy for neuroendocrine tumor of the tail of pancreas[J].J Minim Access Surg,2013,9(3):132-135.
[21] Wang D,Ji ZL,Jiang XH,et al.Laparoendoscopic single-site distal pancreatectomy in pigs[J].World J Gastroenterol,2014,20 (22):6878-6883.
[22] Yao D,Wu S,Tian Y,et al.Transumbilical single-incision laparoscopic distal pancreatectomy:primary experience and review of the English literature[J].World J Surg,2014,38(5):1196-1204.
[23] Yao D,Wu S,Li Y,et al.Transumbilical single-incision laparoscopic distal pancreatectomy:preliminary experience and comparison to conventional multi-port laparoscopic surgery[J].BMC Surg,2014,14:105.
[24] Machado MA,Surjan RC,Makdissi FF.Laparoscopic Distal Pancreatectomy Using Single-Port Platform:Technique,Safety,and Feasibility in a Clinical Case Series[J].J Laparoendosc Adv Surg Tech A,2015,25(7):581-585.
[25] Haugvik SP,RØsok BI,Waage A,et al.Single-incision versus conventional laparoscopic distal pancreatectomy:a single-institution case-control study[J].Langenbecks Arch Surg,2013,398(8):1091-1096.
[26] Han HJ,Yoon SY,Song TJ,et al.Single-port laparoscopic distal pancreatectomy:initial experience[J].J Laparoendosc Adv Surg Tech A,2014,24(12):858-863.
[27] Cho CS,Kooby DA,Schmidt CM,et al.Laparoscopic versus open left pancreatectomy:can preoperative factors indicate the safer technique?[J].Ann Surg,2011,253(5):975-980.
[28] Callery MP,Pratt WB,Vollmer CM Jr.Prevention and management of pancreatic fistula[J].J Gastrointest Surg,2009,13(1): 163-173.
[29] Shrikhande SV,Barreto G,Shukla PJ.Pancreatic fistula after pancreaticoduodenectomy:the impact of a standardized technique of pancreaticojejunostomy[J].Langenbecks Arch Surg,2008,393(1):87-91.
[30] Asbun HJ,Stauffer JA.Laparoscopic approach to distal and subtotal pancreatectomy:a clockwise technique[J].Surg Endosc, 2011,25(8):2643-2649.
[31] Richardson J,Di Fabio F,Clarke H,et al.Implementation of enhanced recovery programme for laparoscopic distal pancreatectomy:feasibility,safety and cost analysis[J].Pancreatology,2015,15(2):185-190.
Retrospective comparative analysis of transumbilical single-incision laparoscopic distal pancreatectomy and conventional multi-incision laparoscopic surgery
WANG Kai,FAN Ying,WU Shuo-dong.Department of the Second General Surgery,Shengjing Hos-pital,China Medical University,Shenyang 110004,China
Objective:To summarize the experience of transumbilical single-incision laparoscopic distal pancreatectomy(TUSILDP),and compare its related parameters with conventional multi-incision laparoscopic distal pancreatectomy(C-LDP),and confirm the potential advantages of TUSI-LDP.Methods:From Dec.2009 to Feb.2016,26 patients underwent TUSI-LDP and 7 patients underwent C-LDP.The demographic data,operative parameters,and postoperative complications in the two groups were summarized and compared.Results:In the TUSI-LDP group and the C-LDP group,one patient was converted to open surgery in each group.The mean operating time and intraoperative blood loss in TUSI-LDP group was a little decreased,but there were no significant difference in these aspects[(164.3±58.8)min vs.(202.1±122.5)min,(165.0±120.1)ml vs.(168.6±157.4)ml,P>0.05)].The mean postoperative hospital stay in TUSI-LDP group was a little shorter,and there was also no significant difference in this aspect[(8.7±2.8)d vs. (9.0±3.0)d,P>0.05].For the post-operation complications and the spleen-preserving rate,there were no significant differences in this two parameters.Conclusions:For experienced laparoscopic surgeons,TUSI-LDP is a safe and feasible procedure with similar perioperative outcomes to C-LDP.And excellent cosmetic effect is perhaps its potential advantage.
Distal pancreatectomy;Laparoscopy;Transumbilicus;Single-incision;Retrospective studies
R657.5
A
1009-6612(2017)04-0262-07
10.13499/j.cnki.fqjwkzz.2017.04.262
2016-11-08)
(英文编辑:程玉刚)
1通讯作者:范 莹,E-mail:coolingpine78@163.com
王 锴(1991—)男,中国医科大学附属盛京医院硕士研究生在读,主要从事普通外科疾病微创治疗方面的学习。
