孕期膳食血糖生成指数变化与出生体重及母子胰岛素抵抗水平的关系
2017-04-07牛大彦王丽萍杨文红严卫丽
牛大彦 张 羿 王丽萍 杨文红 赵 倩 穆 锴 严卫丽
·论著·
孕期膳食血糖生成指数变化与出生体重及母子胰岛素抵抗水平的关系
牛大彦1张 羿1王丽萍2杨文红3赵 倩1穆 锴1严卫丽1
目的 探讨超重孕妇孕期膳食血糖生成指数(GI)变化水平与新生儿出生体重及母子胰岛素抵抗水平的关系。方法 选择在江苏省昆山市妇幼保健所及上海市国际和平妇幼保健院参加产检的超重孕妇为研究对象。前瞻性收集孕妇初次产检及孕中期膳食资料,计算GI变化水平(ΔGI)。采用Pearson相关分析ΔGI与新生儿出生体重、孕晚期空腹胰岛素及脐血C肽之间的相关关系,利用多元回归校正混杂因素的影响,进一步分析ΔGI与三者之间的关系。将ΔGI分为4组(<25%、~50%、~75%和>75%),出生体重分为巨大儿、正常体重儿、低出生体重儿3组,应用有序多分类Logistic 回归分析孕期ΔGI和出生体重各分组之间的关系。结果 本文共纳入392名超重孕妇,初诊和孕中期膳食GI平均水平分别为64.4±9.2和63.8±9.5,ΔGI为-0.6±12.7。孕晚期空腹胰岛素平均水平为11.6(7.4~15.8) μU·mL-1。新生儿平均出生体重(3489.7±519.6)g,巨大儿发生率14.4%,脐血C肽的平均水平为0.7(0.4~1.0) ng·mL-1。相关分析并未发现ΔGI与新生儿出生体重、孕晚期空腹胰岛素及脐血C肽之间的关系。多元线性逐步回归分析显示新生儿出生体重与ΔGI、孕期增重、新生儿性别、分娩孕周有关。有序多分类Logistic 回归分析显示,随着孕期ΔGI的增加,新生儿出生体重呈上升趋势(OR=1.54,95% CI:1.06~2.25)。多元回归分析并未发现ΔGI与孕晚期空腹胰岛素、脐血C肽之间的关系。结论 超重孕妇孕期膳食GI变化水平与新生儿出生体重显著相关,与母子胰岛素抵抗水平无关。
超重孕妇; 血糖生成指数; 出生体重; 胰岛素抵抗
孕期环境因素对后代新生儿期、儿童期乃至成人后的肥胖以及相关代谢性疾病的发生有着重要影响[1]。孕期超重可以显著增加巨大儿的发生风险,也可增加儿童期乃至成人期肥胖和2型糖尿病的发病风险[2~4]。孕妇血液葡萄糖作为胎儿宫内发育的主要能量来源,与胎儿的生长发育息息相关。膳食血糖生成指数(GI)是反映膳食中碳水化合物对餐后血糖影响程度的重要指标。研究显示低GI膳食可以有效降低妊娠糖尿病(GDM)患者的餐后血糖,改善妊娠结局[5,6]。目前,有关孕期膳食GI和新生儿出生体重的研究有限,且多为膳食干预研究,受干预人群和干预效果的影响,研究结论并不一致[7,8]。本研究旨在了解孕期膳食GI对孕妇及新生儿的影响,为超重孕妇母子的健康管理提供依据。
1 方法
1.1 研究设计 本文人群来源于一个探讨孕期低GI膳食指导对超重孕妇母子胰岛素抵抗水平影响的随机对照试验(注册平台:ClinicalTrials.gov,注册号:NCT01628835)。研究对象为2012年6月至2015年10月在两个研究现场(江苏省昆山市妇幼保健所和上海市国际和平妇幼保健院)参加产检的超重孕妇。本研究前瞻性地收集孕妇孕期膳食GI信息与结局指标(孕晚期空腹胰岛素水平、新生儿出生体重、脐血C肽),分析膳食GI变化水平(ΔGI)与结局指标之间的关系,研究流程见表1。
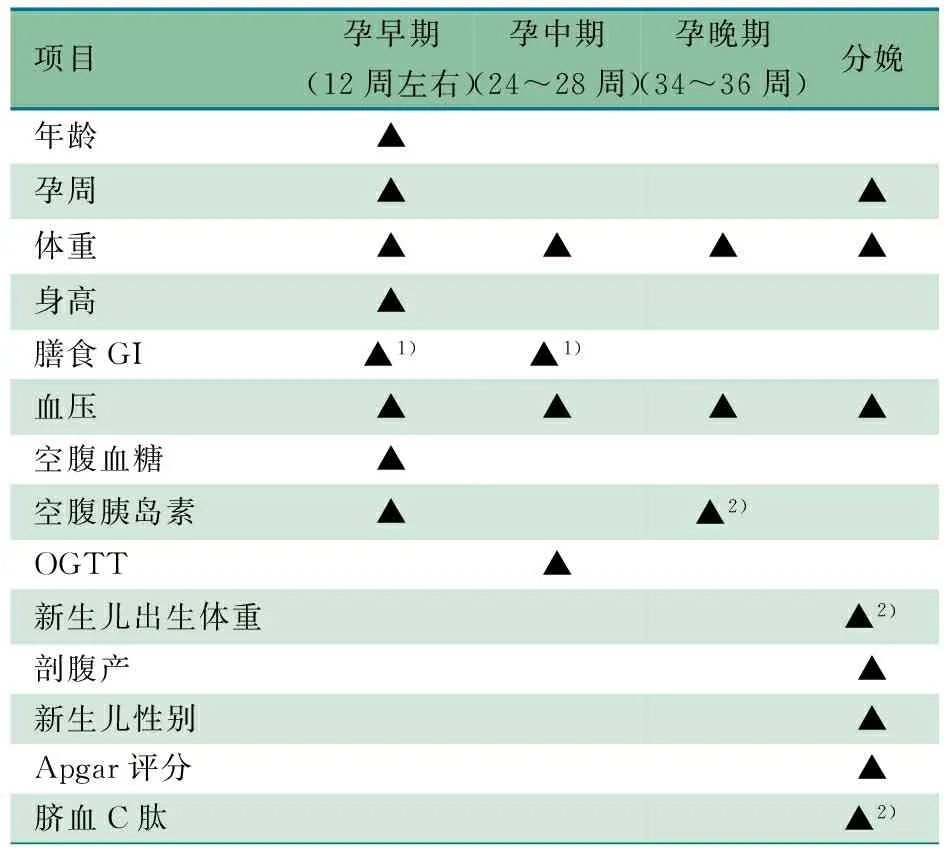
表1 研究总体流程
注 GI:血糖生成指数;OGTT:口服葡萄糖耐量试验。1)孕期膳食暴露水平;2)结局指标
1.2 纳入标准 同时满足以下条件:①证实怀孕且单胎;②初产妇;③孕妇初次产检孕周<20周且BMI>24 kg·m-2;④孕妇年龄20~45岁。
1.3 排除标准 满足以下条件之一:①人工受孕者;②在怀孕前或怀孕时患有下列任一疾病者:冠心病、高血压、糖尿病、精神疾病;③有特殊饮食要求,如素食主义者。
1.4 结局指标测量及方法 表1显示,本研究结局指标为新生儿的出生体重、孕妇孕晚期(34~36周)空腹胰岛素水平(化学发光免疫法)和脐血C肽水平(酶联免疫法),实验室指标统一在上海市国际和平妇幼保健院检验科测定。
1.5相关定义 ①出生体重≥4 000 g为巨大儿,出生体重<2 500 g为低出生体重儿[9]。②每日膳食总GI通过excel worksheet进行计算,不仅涵盖了中国常见食物的GI值[10]而且包含了各种西方食物的GI值[11~13]。计算公式如下。每日膳食总血糖负荷(GL)=Σ每种食物GI×该食物的实际可利用碳水化合物含量(g)/100。每日膳食总GI=膳食总GL/每天实际可利用碳水化合物的总含量(g)。ΔGI=孕中期GI-初次产检GI。③妊娠高血压:孕20周前血压正常,孕20周后收缩压(SBP) ≥140 mmHg 或 舒张压(DBP) ≥90 mmHg[14]。④GDM:根据2010年IADPSG[15]推荐的GDM标准,24~28孕周75 g OGTT满足以下任意一项即诊断为GDM :空腹血糖≥5.1 mmol·L-1;餐后1 h血糖≥10.0 mmol·L-1;餐后2 h血糖≥8.5 mmol·L-1。⑤孕妇孕期体重增长:分娩时体重与初次产检体重的差值。
1.6 偏倚的控制 ①统一两个研究现场的测量工具和方法,在调查开始前1周膳食调查员接受统一培训。②本文实验室结局指标统一测量。③本文对孕中期膳食调查和妊娠结局资料缺失未能进入分析的研究对象的基本特征与纳入分析者进行比较,以观察选择性偏倚的影响。
2 结果
2.1 孕期一般情况 本研究共评估参加随机对照试验的400名超重孕妇,图1为排除流程图,最终313对孕妇及新生儿进入分析。表2显示研究对象的初次产检、历次产检和分娩信息。其中,孕妇平均年龄(28.1±3.7)岁,平均BMI(28.3±2.9)kg·m-2,初次产检时平均膳食GI为64.4±9.2,12.0%为低GI膳食。孕中期膳食GI平均为63.8±9.5,低GI膳食的比例为17.2%。新生儿出生体重平均(3 489.7±519.6)g,巨大儿发生率14.4%,低体重儿发生率2.0%。

图1 研究对象纳入及排除流程图
2.2 ΔGI与新生儿出生体重之间的关系 Pearson相关分析显示,ΔGI与新生儿出生体重无统计学关联性(r=0.09,P=0.12)。表3显示,以新生儿出生体重为因变量,采用多元线性逐步回归分析其与ΔGI之间的关系,孕周、孕期增重和新生儿性别对新生儿出生体重有影响。调整年龄、初次产检BMI、GDM、妊娠高血压及基线GI后,模型具有统计学意义,F(9,280)=10.64,P<0.001,R2=0.25,ΔGI对出生体重的影响达到显著意义。
2.3 出生体重各分组与ΔGI的关系 巨大儿、正常体重儿和低出生体重儿的ΔGI分别为1.7±8.8、 -1.1±13.2和-10.4±14.3,方差分析比较,差异无统计学意义(F=2.67,P=0.07)。以出生体重的3个分组为因变量,ΔGI的4分类为自变量,有序多分类Logistic逐步回归分析显示,模型有统计学意义,似然比检验=-122.3,P<0.001,R2=0.15,ΔGI、新生儿性别、孕周与出生体重分组有关。调整其他影响因素后,膳食GI分组(OR=1.54,95% CI:1.06~2.25)、分娩孕周(OR=1.82,95% CI:1.41~2.36)和新生儿性别(OR=0.23,95% CI:0.10~0.50)与出生体重分组相关。

表2 研究对象的一般情况
注 BMI:kg·m-2; 血压:mmHg;血糖:nmol·L-1;胰岛素:μU·mL-1;C肽: ng·mL-1;GI:血糖生成指数;OGTT:口服葡萄糖耐量试验,mmol·L-1; 1) 低 GI: GI≤55;2) ΔGI=孕中期GI-初次产检GI;3) 测定时间:孕34~36周;4) 出生体重≥4 000 g为巨大儿,出生体重<2 500 g为低出生体重儿
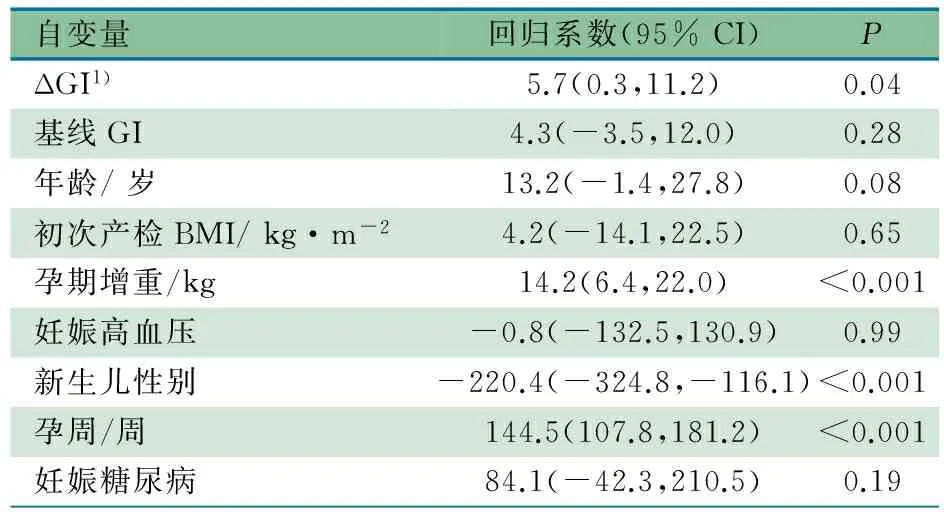
表3 孕期膳食ΔGI和新生儿出生体重相关性多元线性回归分析
注 GI:膳食血糖生成指数; BMI:体质指数;1) ΔGI=孕中期GI- 初次产检GI
2.4 孕晚期空腹胰岛素和脐血C肽与ΔGI的关系 ΔGI与孕晚期空腹胰岛素和脐血C肽的相关分析无统计学意义(r=0.11,P=0.11;r=0.03,P=0.69)。表4显示,以孕晚期空腹胰岛素水平为因变量,ΔGI为自变量,多元线性回归模型有统计学意义,F(4,207)=3.21,P=0.01,R2=0.06,ΔGI对孕晚期空腹胰岛素水平没有影响(P=0.41)。以脐血C肽为因变量,ΔGI为自变量,调整其他影响因素,进行多元线性逐步回归,模型没有统计学意义。

表4 ΔGI和孕晚期空腹胰岛素的多元线性回归分析
注 GI:膳食血糖生成指数; BMI:体质指数;1) ΔGI=孕中期GI-初次产检GI
2.5 偏倚分析 在ΔGI与新生儿出生体重之间关系的分析中,因79名孕妇孕中期膳食GI或出生体重缺失未纳入分析,可能会产生选择性偏倚, 表5显示,进入和未进入分析的超重孕妇平均年龄相差1岁,平均孕周差0.6周,平均体重差2.9 kg,平均身高差2.5 cm。

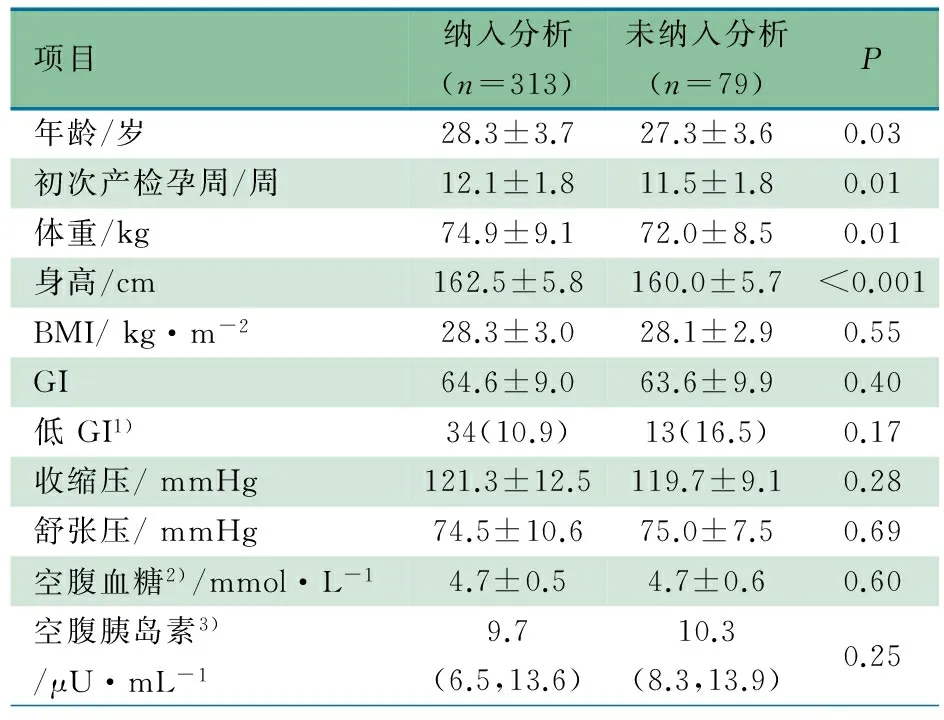
项目纳入分析(n=313)未纳入分析(n=79)P年龄/岁28.3±3.727.3±3.60.03初次产检孕周/周12.1±1.811.5±1.80.01体重/kg74.9±9.172.0±8.50.01身高/cm162.5±5.8160.0±5.7<0.001BMI/kg·m-228.3±3.028.1±2.90.55GI64.6±9.063.6±9.90.40低GI1)34(10.9)13(16.5)0.17收缩压/mmHg121.3±12.5119.7±9.10.28舒张压/mmHg74.5±10.675.0±7.50.69空腹血糖2)/mmol·L-14.7±0.54.7±0.60.60空腹胰岛素3)/μU·mL-19.7(6.5,13.6)10.3(8.3,13.9)0.25
注 BMI:体质指数;GI:血糖生成指数;1) 低 GI:GI≤55;2) 纳入分析研究对象309例,未纳入分析研究对象78例;3) 纳入分析研究对象302例,未纳入分析研究对象73例
3 讨论
3.1 超重孕妇孕期膳食GI情况 目前,关于孕妇孕期膳食GI水平的报道比较少。本文超重孕妇膳食GI初次产检时为64.4±9.2,孕中期为63.8±9.5。美国一个大型队列研究显示健康孕妇孕晚期的膳食GI为50.0±3.6[16]。国内研究显示广州地区糖代谢异常孕妇孕13~37周膳食GI的平均水平为73.4±4.2,糖耐量正常孕妇为68.4±3.7[17]。国外3项膳食干预研究显示,澳大利亚[18]健康孕妇孕早期膳食GI约56.3,经过低GI饮食/健康饮食的膳食指导后,在孕晚期时为52.8~55.8;澳大利亚另一研究显示[8],GDM患者孕中期膳食GI为49~52,接受膳食指导后,孕晚期为47~53;美国超重或肥胖孕妇接受低血糖负荷饮食/低脂饮食的膳食指导后,孕晚期膳食GI为51.8~58.0[19]。与国外的几项研究相比,中国孕妇膳食GI偏高,可能是因为中国传统主食为米和面,食物GI相对比较高。
3.2 ΔGI与新生儿出生体重之间的关系 本文选取BMI>24 kg·m-2的超重孕妇,平均BMI为(28.3±2.9) kg·m-2,包含肥胖孕妇,巨大儿的发生率为14.4%,高于2006至2008年全国巨大儿的平均发生率(10.3%)[20],上海市的一项研究[21]显示超重或肥胖孕妇巨大儿的发生率分别为12.2%和15.2% ,本文的巨大儿发生率介于二者之间。目前对于孕期膳食GI与出生体重之间的关系还不十分明确。本文结果显示,ΔGI与新生儿的出生体重有关,校正其他混杂因素后,GI每上升1个单位,出生体重增加5.7 g。Moses等[7]发现孕期低GI饮食可降低新生儿的出生低重。针对GDM或者GDM高危人群的研究发现,低GI膳食与传统的高纤维膳食相比并不影响新生儿的出生体重[8,22]。在另一项有关超重/肥胖孕妇的研究[19]中,接受低GI膳食组孕妇的出生体重与接受低脂膳食组的出生体重相似。国内的类似研究主要关注于GDM患者,多项研究[23~25]显示孕期低GI膳食可以显著降低巨大儿的发生率。除干预研究外,一项队列研究[16]显示,孕晚期膳食GI与新生儿出生体重之间并无明显关系,而另一项队列研究[26]显示,初次产检、孕20周和28周3次膳食GI的均值与出生体重密切相关,膳食GI偏低组小于胎龄儿发生率是GI偏高组的2倍。
3.3 膳食GI与母子胰岛素抵抗的关系 本研究采用2010年IADPSG推荐的GDM诊断标准,发现GDM的患病率为24.8%。国内采用同一诊断标准的研究显示,超重孕妇GDM的患病率为10.5%,肥胖孕妇为33.3%[27]。国外相关研究显示,超重/肥胖孕妇GDM的患病率为23.7%,与本文结果相近[28]。
本文显示ΔGI与孕晚期空腹胰岛素、脐血C肽并无关联。虽然多项研究显示低GI膳食可以显著降低餐后血糖[5,29],但膳食GI与母子胰岛素抵抗之间的关系却一直不明确。有研究[29]显示高糖血症孕妇采用低GI膳食1个月后,空腹血糖下降(0.20±0.07)mmol·L-1,糖化血红蛋白和空腹胰岛素并未发生变化。澳大利亚一项在确诊为GDM的孕妇中探讨低GI膳食的影响,接受低GI膳食指导组的GI由孕29周时的49降低到孕36周时的47,接受高纤维素中等GI膳食组GI由最初的52变为53,两组空腹胰岛素和糖化血红蛋白没有差异[8],这一结论与另两项[7,22]在GDM高危孕妇、健康孕妇中的研究结论相似。一项关于超重/肥胖孕妇研究中,孕期分别进行低GI膳食和低脂膳食后,未发现两组之间的空腹胰岛素和糖化血红蛋白的差异[19]。目前有关新生儿胰岛素抵抗的研究较少,一项针对有巨大儿妊娠史的孕妇的干预研究发现孕期GI轻度下降(GI由孕早期的57.3下降到孕晚期56)并不影响脐血C肽的水平[30]。
本研究结果显示超重孕妇初次产检膳食GI约为64.4,孕中期膳食GI约为63.8,ΔGI为0.6,ΔGI与新生儿的出生体重有关,校正其他混杂因素后GI每上升1个单位,出生体重增加5.7 g。ΔGI与孕晚期胰岛素及脐血C肽水平并无显著联系。
[1]Gluckman PD,Hanson MA,Cooper C,et al.Effect of in utero and early-life conditions on adult health and disease.N Engl J Med,2008,359(1):61-73
[2]Li C,Liu Y,Zhang W.Joint and independent associations of gestational weight gain and pre-pregnancy body mass index with outcomes of pregnancy in chinese women:A retrospective cohort study.PLoS One,2015,10(8):e0136850
[3]Catalano PM,Ehrenberg HM.The short- and long-term implications of maternal obesity on the mother and her offspring.BJOG,2006,113(10):1126-1133
[4]李浩捷 沈敏,沈婉蓉,等.孕前体重及孕期体重增长与巨大儿发生的关系.中国循证儿科杂志,2015,10(6):414-418
[5]Hu ZG,Tan RS,Jin D,et al.A low glycemic index staple diet reduces postprandial glucose values in asian women with gestational diabetes mellitus.J Investig Med,2014,62(8):975-979
[6]Moses RG,Barker M,Winter M,et al.Can a low-glycemic index diet reduce the need for insulin in gestational diabetes mellitus? A randomized trial.Diabetes Care,2009,32(6):996-1000
[7]Moses RG,Luebcke M,Davis WS,et al.Effect of a low-glycemic-index diet during pregnancy on obstetric outcomes.Am J Clin Nutr,2006,84(4):807-812
[8]Louie JC,Markovic TP,Perera N,et al.A randomized controlled trial investigating the effects of a low-glycemic index diet on pregnancy outcomes in gestational diabetes mellitus.Diabetes Care,2011,34(11):2341-2346
[9]邵肖梅.实用新生儿学.第四版.北京:人民卫生出版社,2011
[10]杨月欣,王光亚,潘兴昌.中国食物成分表.第一版.北京:北京大学医学出版社,2002
[11]Neuhouser ML,Tinker LF,Thomson C,et al.Development of a glycemic index database for food frequency questionnaires used in epidemiologic studies.J Nutr,2006,136(6):1604-1609
[12]Foster-Powell K,Holt SH,Brand-Miller JC.International table of glycemic index and glycemic load values:2002.Am J Clin Nutr,2002,76(1):5-56
[13]Cook PA,Coles Rutishauser I,Seelig M.Comparable data on food and nutrient intake and physical measurements from the 1983,1985 and 1995 national nutrition surveys.History,2001,26(26):6443-6445
[14]Tranquilli AL,Dekker G,Magee L,et al.The classification,diagnosis and management of the hypertensive disorders of pregnancy:A revised statement from the isshp.Pregnancy Hypertens,2014,4(2):97-104
[15]Metzger BE,Gabbe SG,Persson B,et al.Internationalassociation of diabetes and pregnancy study groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy.Diabetes Care,2010,33(3):676-682
[16]Poon AK,Yeung E,Boghossian N,et al.Maternal dietary patterns during third trimester in association with birthweight characteristics and early infant growth.Scientifica (Cairo),2013,2013:786409.
[17]袁智敏,刘玉昆,王蕴慧,等.广州地区妊娠期糖代谢异常的膳食因素.中国妇幼健康研究,2009,20(2):155-157
[18]Moses RG,Casey SA,Quinn EG,et al.Pregnancy and glycemic index outcomes study:Effects of low glycemic index compared with conventional dietary advice on selected pregnancy outcomes.Am J Clin Nutr,2014,99(3):517-523
[19]Rhodes ET,Pawlak DB,Takoudes TC,et al.Effects of a low-glycemic load diet in overweight and obese pregnant women:A pilot randomized controlled trial.Am J Clin Nutr,2010,92(6):1306-1315
[20]梁辉,胡健伟,冯佩,等.我国2006年至2008年巨大儿发生率调查及影响因素分析.苏州大学学报(医学版),2011,31(6):940-943
[21]宋月华,蒋湘,刘铭,等.IOM孕期体质量控制标准对上海地区孕妇的适用情况初探.实用妇产科杂志,2016,32(6):441-444
[22]Markovic TP,Muirhead R,Overs S,et al.Randomized controlled trial investigating the effects of a low-glycemic index diet on pregnancy outcomes in women at high risk of gestational diabetes mellitus:The gi baby 3 study.Diabetes Care,2016,39(1):31-38
[23]王宏星,卞晓云,成晓燕,等.不同食物交换系统对妊娠期糖尿病患者的影响.中国糖尿病杂志,2016,24(5):422-425
[24]盖筱莉,焦瑞霞.基于血糖负荷概念的食物交换份法用于妊娠期糖尿病饮食干预的研究.中国妇幼保健,2012,7(27):993-994
[25]柳露,洪忠新,王佳,等.妊娠期糖尿病强化营养干预与妊娠结局分析.中华健康管理学杂志,2015,9(6):413-417
[26]Scholl TO,Chen X,Khoo CS,et al.The dietary glycemic index during pregnancy:Influence on infant birth weight,fetal growth,and biomarkers of carbohydrate metabolism.Am J Epidemiol,2004,159(5):467-474
[27]俞孝芳,汪银芬.孕期增重和孕前体质量指数对妊娠糖尿病发病的影响.现代实用医学,2012,24(8):862-863
[28]Bacchi E,Bonin C,Zanolin ME,et al.Physical activity patterns in normal-weight and overweight/obese pregnant women.PLoS One,2016,11(11):e0166254
[29]Grant SM,Wolever TM,O'Connor DL,et al.Effect of a low glycaemic index diet on blood glucose in women with gestational hyperglycaemia.Diabetes Res Clin Pract,2011,91(1):15-22
[30]Walsh JM,Mahony RM,Culliton M,et al.Impact of a low glycemic index diet in pregnancy on markers of maternal and fetal metabolism and inflammation.Reprod Sci,2014,21(11):1378-1381
(本文编辑:张崇凡,孙晋枫)
The association of the change of diet glycemic index during pregnancy with birth weight and insulin resistance level of pregnant women and their offsprings
NIUDa-yan1,ZHANGYi1,WANGLi-ping2,YANGWen-hong3,ZHAOQian1,MUKai1,YANWei-li1
(1DepartmentofClinicalEpidemiology,Children'sHospitalofFudanUniversity,Shanghai201102,China,; 2MaternityandChildHealthCenter,InternationalPeaceMaternity&ChildHealthHospitalofChinaWelfareInstitute,Shanghai200030,China,; 3DepartmentofGeneticCounseling,KunshanMaternityandChildCareCenter,Kunshan215300,China)
YAN Wei-li,E-mail:yanwl@fudan.edu.cn
Objective To explore the association of the change of diet glycemic index (GI) with birth weight and insulin resistance level of overweight pregnant women and their offsprings.MethodsOverweight pregnant women were recruited from Kunshan Maternity and Child Care Center and the International Peace Maternity & Child Health Hospital of China Welfare Institute.The 24 hour diet records in the first and second trimester were collected prospectively and the diet GI change during that period was calculated.Pearson correlation was used to analyze the correlation between thee diet GI change and serum insulin in the third trimester,birth weight and cord blood C peptide.And the association between them was further analyzed by multiple regression analysis.The diet GI change was divided into 4 groups (<25%,-50%,-75%,>75%)and birth weight into 3 categories as macrosomia,normal weight and low birth weight.Ordinal ploytomous Logistic regression was developed to analyze the association between diet GI groups and categories of birth weight.ResultsA total of 392 overweight pregnant women were recruited and their diet GI in the first and second trimester was 64.4±9.2 and 63.8±9.5 respectively,with the change between them being -0.6±12.7.The average level of serum insulin in the third trimester,birth weight and cord blood C peptide were 11.6(7.4-15.8) uU·mL-1,(3 489.7±519.6)g and 0.7(0.4-1.0) ng·mL-1,respectively.There was no correlation between the diet GI change and serum insulin level in the third trimester,birth weight and cord blood C peptide.Birth weight was associated with the diet GI change,weight gain during the gestation,gestational age at delivery and gender of newborns in the multiple regression model.Categories of birth weight were significantly related to diet GI groups (OR=1.54,95% CI:1.06-2.25).No association was found between the diet GI change and either serum insulin in the third trimester or cord blood C peptide.ConclusionThe change of diet GI during the gestation was significantly associated with birth weight,but not with serum insulin level in the third trimester or cord blood C peptide.
Overweight pregnant women; Diet glycemic index; Birth weight; Insulin resistance
国家自然科学基金项目:81273168
1 复旦大学附属儿科医院临床流行病学研究室 上海,201102;2 上海交通大学医学院附属国际和平妇幼保健院 上海,200030;3 江苏省昆山市妇幼保健所 昆山,215300
严卫丽,E-mail:yanwl@fudan.edu.cn
10.3969/j.issn.1673-5501.2017.01.003
2017-01-15
2017-02-07)
