模式化与传统腹腔镜肝左外叶切除术的临床对比研究
2017-03-29张翼罗洪亮吴华俊彭浪朱培谦梅婷
张翼,罗洪亮,吴华俊,彭浪,朱培谦,梅婷
(南昌大学第二附属医院 1. 胃肠外科 2. 肝胆外科 3. 消化内科,江西 南昌 330006)
近20年以来,以腹腔镜手术为代表的微创手术已广泛应用于外科各个邻域,以1987年法国医师Mouret首先完成世界上第1例腹腔镜胆囊切除术[1],到1991年由Reich等[2]等首次报道腹腔镜下肝切除术(laparoscopic liver resection,LLR),腹腔镜肝切除术在临床上逐渐扩展。Nguyen等[3]在2009年对全球2 804例腹腔镜肝切除的临床资料进行统计,腹腔镜肝切除范围已从局部切除、楔形切除扩展到半肝切除。目前外科医生可借助腹腔镜技术几乎可完成除肝脏移植外所有肝脏手术,Cherqui等[4]报道可在腹腔镜下完成肝左外叶切除作为肝移植供肝。但由于肝脏解剖复杂、血供丰富、部分肝段解剖位置较深、腹腔镜下肝门部血管阻断困难[5]等因素,相比传统开腹肝切除术,腹腔镜肝切除术仍被认为难度大,更具危险性[6-7]。由于肝左外叶相对游离,位置表浅,腹腔镜肝左外叶切除术(laparoscopic left lateral segment liver resection,LLLR)成为近年来应用较为广泛的术式之一,尤其近年来直线切割闭合器(ENDO-GIA)在腹腔镜肝切除术中的应用,使这种手术方式逐渐为更多医师掌握。腹腔镜肝左外叶切除术的难点在于对肝II、III段血管蒂及肝左静脉的解剖和处理,以往传统腹腔镜肝左外叶切除术对上述脉管精细解剖并依次夹闭或结扎,赵国栋等[8]提出腹腔镜模式化肝左外叶切除术概念,而模式化腹腔镜下肝左外叶切除术只需粗解剖上述脉管,继而使用直线切割闭合器夹闭、离断,整个手术过程简单、快速。2003年Linden等[9]首先报道使用内镜切割闭合器行腹腔镜肝左外叶切除术,逐渐使腹腔镜肝左外叶切除术变得规范化、模式化,与腹腔镜传统肝左外叶切除相比更安全、可靠,适宜在基层医院推广,并有望成为肝左外叶切除的“标准”术式。目前腹腔镜肝左外叶切除适应证已从良性肿瘤扩展到恶性肿瘤以及肝左外叶胆管结石等疾病[10-14],手术适应证的范围大大增加。本研究回顾分析我院139例行腹腔镜肝左外叶切除术患者的临床资料。旨在探讨模式化腹腔镜下肝左外叶切除在治疗肝左外叶病变的临床价值。
1 资料与方法
1.1 一般资料
病例的选择标准:⑴ 无严重肝硬化和门脉高压症;⑵ 肿瘤直径≤11cm;⑶ 肿瘤尚未侵犯肝门,且无肝静脉、门静脉及胆管癌栓(术前结合CT或MRI初步判断);⑷ 肿瘤较局限,未侵犯膈肌及邻近脏器,尚无破裂出血,位于肝左外叶者;⑸ 肝功能Child-pugh分级B级以上,其他重要脏器无严重器质性病变;⑹ 既往无上腹部手术者;⑺ 局限于肝左外叶胆管内结石无明显胆管扩张者也作为纳入标准。
回顾性分析2009年1月—2016年6月腹腔镜下肝左外叶切除术病例资料,这些资料均可在我院病历管理数据库提取,共139例患者,根据其具体手术形式将其分为模式化组(n=63)与传统组(n=76),所有手术操作均为同一治疗小组3名外科医生完成。两组患者一般资料比较无统计学差异(均P>0.05),有可比性(表1)。
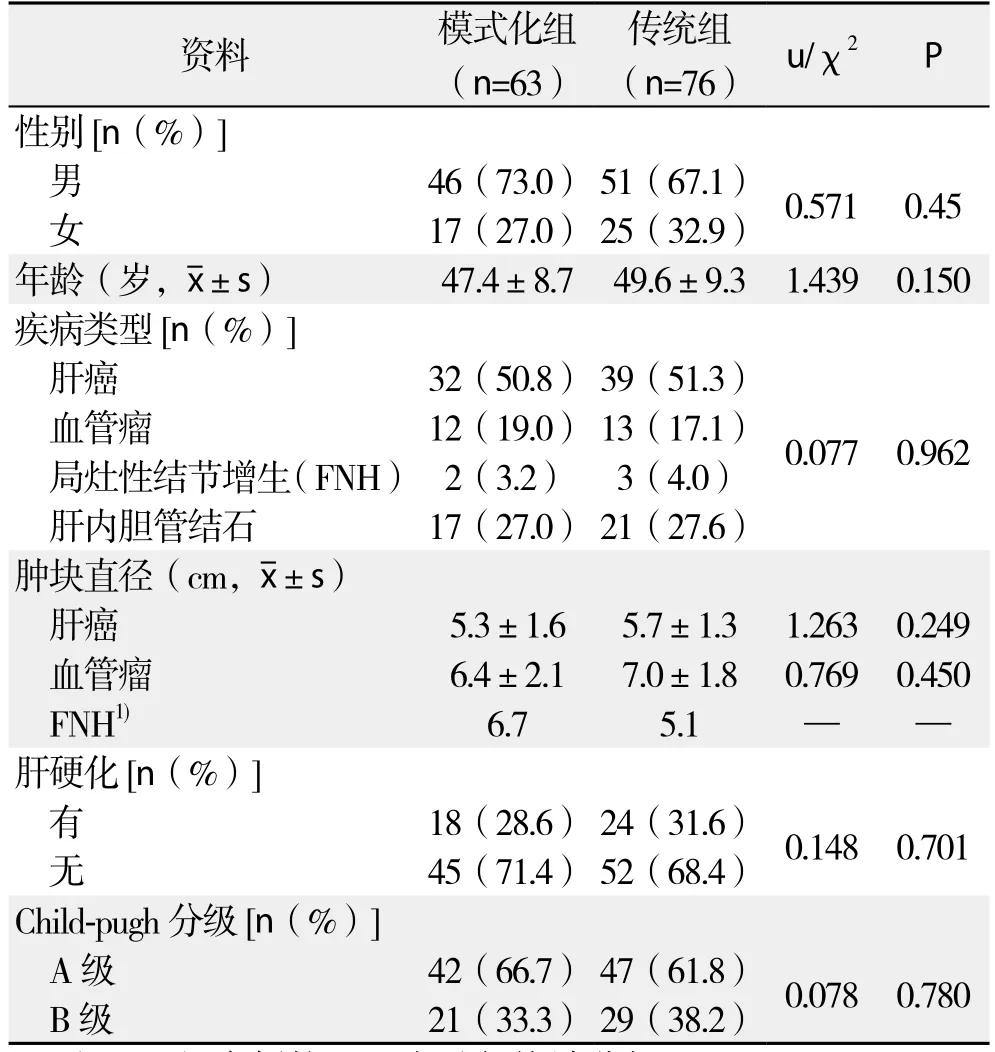
表1 模式化组与传统组的一般资料比较Table 1 Comparison of the general data between stylized group and traditional group
1.2 方法
1.2.1模式化腹腔镜下肝左外叶切除术[8]气管插管全身麻醉。仰卧位、头高脚低位。观察孔选择脐下2∼3cm,气腹针穿刺或直视下建立CO2气腹(11~13 mmHg,1 mmHg=0.133 kPa) 后 置 人10 mm Trocar。直视下按4孔法分别于左右锁骨中线脐水平偏上处置入12 mm Trocar 作为主操作孔,又分别于左右腋前线肋缘下约2cm处置入5 mm Trocar作为副操作孔。⑴ 常规探查腹腔有无异常,再探查肝脏及邻近脏器、肝门部结构有无异常;⑵ 按序离断肝周韧带、小网膜,游离肝左叶;⑶ 超声刀粗分离出II段及III段血管蒂;⑷ ENDO-GIA离断II/III段血管蒂;⑸ 超声刀粗分离出肝左静脉,断肝角度偏左;⑹ ENDO-GIA离断肝左静脉;⑺ 处理创面,留置引流,取出标本。
1.2.2传统腹腔镜下肝左外叶切除术 气管插管全身麻醉。仰卧位、头高脚低位。观察孔选择脐下2∼3cm,气腹针穿刺或直视下建立CO2气腹(11~13 mmHg)后置人 10 mm Trocar。直视下按4孔法分别于左右上锁骨中线脐水平偏上处置入12 mm Trocar作为主操作孔,又分别于左右腋前线肋缘下约2cm处置入5 mm Trocar作为副操作孔。超声刀分离镰状韧带、左三角韧带、左冠状韧带,于镰状韧带左侧1.0cm处切开肝包膜及浅层肝实质,离断肝组织及其内管道组织,并将所遇管道结构逐一以可吸收血管夹或钛夹夹闭,将左外叶完整切除。消除气腹,取上腹正中切口长约6cm,行切口保护后完整取出肝脏标本,冲洗腹腔,查腹腔内无活动性出血,于Winslow孔及左肝断面各放置橡胶引流管1根,橡胶引流管另端经腹壁另戳洞引出。逐层关腹。
1.3 观察指标
手术时间、术中出血量、术后住院时间、术后并发症、住院总费用和肝癌术后1年复发率。其中术后并发症主要指术后出血、胆瘘、膈下感染或脓肿、肝功能衰竭。
1.4 统计学处理
采用SPSS 22.0统计分析软件包进行数据分析。计量资料数据采用均数±标准差(±s)表示,根据所评估项目样本量大小采用独立样本u检验或t检验,采用t检验时应评估两样本方差是否齐性,如方差不齐,则采用Satterthwaite法t'检验;计数资料采用χ2检验,部分计数资料采用Yates χ2检验校准公式,P<0.05差异有统计学意义。
2 结 果
模式化组与传统组均完成肝左外叶切除术,其中传统组中5例因术中出血量大而中转开腹手术;模式化组与传统组在手术时间、术中出血量、术后住院时间方面有统计学差异(均P<0.05)。而在该样本中,两组术后并发症发生率并无统计学差异(P=0.229)。两组住院总费用差异无统计学意义(P=0.354)(表2)。
术后随访肝癌61例(模式化组27例,传统组34例),随访期为12个月,模式化组经影像学证实有3例复发,复发率11.1%(3/27);传统组有5例复发,复发率14.7%(5/34),两组复发率无统计学差异(P=0.975)(表2)。
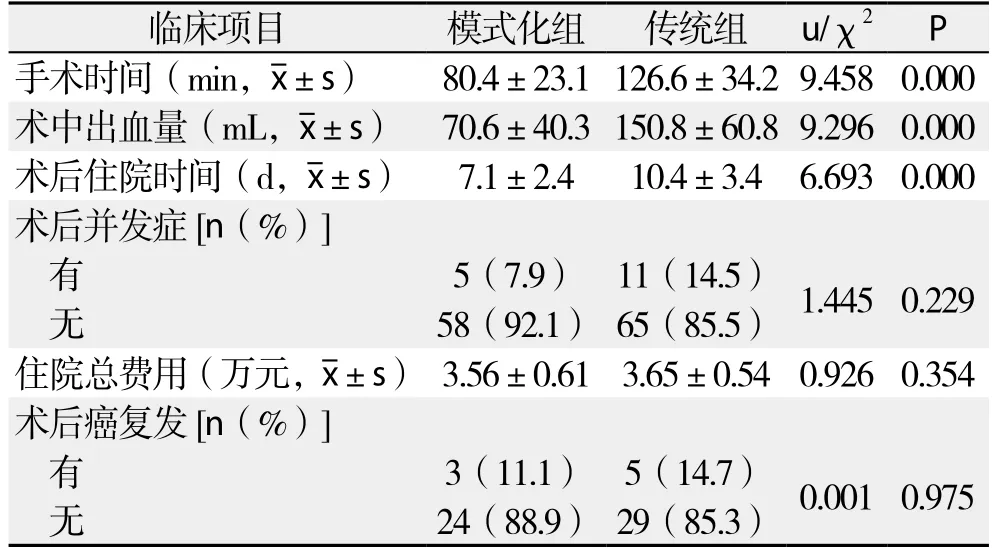
表2 模式化组与传统组术中、术后情况及随访情况比较Table 2 Comparison of the intra- and postoperative and followup data between stylized group and traditional group
3 讨 论
由于肝脏解剖复杂,有众多管道结构且血供丰富、位置较深等因素,腹腔镜肝切除术发展缓慢,其造成手术困难原因有腔镜下手术视野暴露困难,术中大量出血不能控制及在腔镜下难以实施肝门部血管阻断等因素。而肝左外叶位置靠中,相对表浅、游离,腔镜下肝左外叶切除术目前在腔镜肝切除术中发展较快、较为成熟,与开腹肝左外叶切除相比微创优势逐渐显现,其安全性和可靠性也逐步得到证实[15-18],其特别是近年来ENDO-GIA在肝脏脉管结构处理上的应用使腹腔镜肝左外叶切除术变得更加步骤化、模式化。赵国栋等[8]提出腹腔镜模式化肝左外叶切除术概念,模式化也有学者称之为程序化,指一系列、有序的、可靠的肝切除手术步骤以及相关器械在手术中的应用。腹腔镜模式化肝左外叶切除术逐渐成为肝左外叶疾病的“标准”术式。
本次研究结果显示腹腔镜模式化肝左外叶切除术较腹腔镜传统肝左外叶切除术优势明显,更为简便、安全,手术时间缩短,出血量减少,而其住院总费用及肝癌术后1年复发率差异无统计学意义,腹腔镜模式化肝左外叶切除术技术上更为简单,利于普及,同时此种手术方式更为安全,基本无需采用肝门阻断来减少出血,避免肝门阻断带来的肝脏缺血再灌注损伤和胃肠道的淤血水肿[19],有利于术后的快速恢复。但腹腔镜模式化肝左外叶切除术仍有其潜在的风险,对于初学者仍需注意。术中出血有效控制及保持肝脏断面视野清晰是加快手术步伐及手术成功的重要因素,笔者团体做法是主刀位于患者右手侧,助手位于患者左手侧,主刀跟助手适当牵拉肝脏断面两端,暴露预切断面,同时用LigaSure或超声刀(美国威利Force Triad高频电外科手术系统)逐层离断肝脏,助手用吸引器保持术野清晰及进行脉管结构的粗分离。目前我院可利用薄层CT扫描行3D图像重建技术,重建肝内管道结构走向,对于术前预判断重要管道位置避免术中误伤有较大帮助。李晓平等[20]研究发现,肝左外叶规则切除的理想层面为经过肝圆韧带切迹左侧处的矢状面,该层的主要血管为肝门静脉左外叶上段支、肝门静脉左外叶下段支、肝左静脉主干、肝左静脉的左后上缘支,均分布在上2/3,且在膈面至脏面1/3~4/5的范围。在腹腔镜模式化肝左外叶切除术的II/III段血管蒂及肝左静脉的粗分离过程中,需在其上方和下方离逐步离断肝组织,使管道周围组织减少变薄,利于在使用ENDO-GIA离断管道时充分闭合。在粗分离肝左静脉时,需注意肝脏断面与下腔静脉保持一定距离以免误伤下腔静脉或肝中静脉,在用ENDO-GIA离断肝左静脉时应尽量从右主操作孔进入,且使ENDO-GIA与下腔静脉保持一定距离,闭合前应检查闭合器有无夹住额外组织,尤其是下腔静脉,检查无误后再行离断。手术的关键在于将肝脏脉管周围组织逐次离断以达到粗分离,以便于内镜切割闭合器对肝内剩余管道结构的夹合切断[21]。在术后并发症发生率方面,统计分析显示无统计学差异,但传统组胆瘘发生比例较模式组高,其原因是否为传统组精细解剖胆管时部分胆管显示不清至结扎不完全造成还有待进一步证实。同时此次研究也纳入较少血管瘤、FNH等良性肿瘤病例,其手术效果也有待进一步证实。
此次研究纳入病例包括肝左外叶良恶性肿瘤及胆管结石,对于左外叶肝内胆管结石病例,随着腹腔镜肝切除技术日益成熟,腹腔镜肝左外叶切除术或联合胆道镜取石有望成为左肝内胆管结石的标准术式[10-14,22-23]。此次研究并未纳入合并胆总管结石及左肝管主干弥漫性结石的病例,因后续操作需利用胆道镜逆行探查胆道及取石,因而不能用ENDO-GIA直接离断II/III段血管蒂,仍需按照传统手术方式逐个解剖管道,但对于肝左静脉的处理腹腔镜模式化肝切除术的处理方式仍值得借鉴。术前行CT或MRCP检查判断胆道情况,及预判断大致切除范围,对于评估肝内胆管结石患者的术中胆管处理方式至关重要。在此次研究中胆管结石病例远期预后仍缺乏随访数据。对于肝癌患者,笔者认为须严格把握手术适应证,术前应充分评估肝脏预切平面及残肝功能,保证肝断面与肿瘤的距离,距恶性肿瘤边缘应>1cm[24],对于不能保证足够断面与肿瘤距离者不建议行此手术方式。由于肝癌为富血供肿瘤,供应血管常代偿性增粗,传统的逐个管道解剖易导致出血量增多及手术时间延长,模式化肝左外叶切除无需精细解剖主要管道,出血量更少,手术时间也缩短。对于肝癌患者,此次研究仍缺乏远期预后数据并且样本量较小,理论上两种手术方式肝脏切除范围一致,在肝血管蒂解剖过程中是否诱发血性转移目前尚无足够证据。
此次研究也存在一些问题,样本量仍较小,不能较好地反映总体差异,由于腹腔镜模式化肝左外叶切除术开展较晚,且在传统腹腔镜肝左外叶切除基础上发展而来,从技术上讲已较前有一定手术经验及技术成熟度的积累,在手术时间及术中出血方面不一定能反应真实情况。由于本次研究是临床类回顾性分析,无法将纳入病例进行随机分配,且术者也无法对所纳入病例实施盲法,但在进行病例一般资料进行统计分析时,证实两组病例一般资料差异无统计学意义,具有可比性。在数据收集和评价过程中,为尽可能减少随访偏倚和评价偏倚,分别由2名评价员单独进行数据收集和统计学分析。同时本次研究尽可能避免纳入在新技术开展初始需度过学习曲线期间的手术病例,但对于不同期的手术患者也不能做到随机对照。本次研究结论仍需大宗病例及随机对照试验进一步证实。
[1] Litynski GS. Profiles in laparoscopy: Mouret, Dubois, and Perissat:the laparoscopic breakthrough in Europe (1987–1988)[J]. JSLS,1999, 3(2):163–167.
[2] Reich H, McGlynn F, DeCaprio J, et al. Laparoscopic excision of benign liver lesions[J]. Obstet Gynecol, 1991, 78(5 Pt 2):956–958.
[3] Nguyen KT, Gamblin TC, Geller DA. World review of laparoscopic liver resection-2,804 patients[J]. Ann Surg, 2009, 250(5):831–841.doi: 10.1097/SLA.0b013e3181b0c4df.
[4] Cherqui D, Soubrane O, Husson E, et al. Laparoscopic living donor hepatectomy for liver transplantation in children[J]. Lancet, 2002,359(9304):392–396.
[5] 李晓平, 周杰, 徐达传, 等. 第一肝门的腹腔镜肝脏手术入路解剖学研究[J]. 中国临床解剖学杂志, 2004, 22(3):230–233. doi:10.3969/j.issn.1001–165X.2004.03.002.Li XP, Zhou J, Xu DC, et al. Study of the operation pathway of the porta hepatis on laparoscopic surgery[J]. Chinese Journal of Clinical Anatomy, 2004, 22(3):230–233. doi: 10.3969/j.issn.1001–165X.2004.03.002.
[6] Nguyen KT, Gamblin TC, Geller DA. World review of laparoscopic liver resection-2,804 patients[J]. Ann Surg, 2009, 250(5):831–841.doi: 10.1097/SLA.0b013e3181b0c4df.
[7] 刘荣, 黄志强, 周宁新, 等. 完全腹腔镜下肝左外叶解剖性切除七例[J]. 中华普通外科杂志, 2004, 19(2):74–76. doi:10.3760/j.issn:1007–631X.2004.02.003.Liu R, Huang ZQ, Zhou NX, et al. Laparoscopic anatomical resection of left lateral liver[J]. Zhong Hua Pu Tong Wai Ke Za Zhi,2004, 19(2):74–76. doi:10.3760/j.issn:1007–631X.2004.02.003.
[8] 赵国栋, 胡明根, 刘荣. 模式化腹腔镜肝左外叶切除术:附71例临床应用报道[J]. 南方医科大学学报, 2011, 31(4):737–740.Zhao GD, Hu MG, Liu R. A modeling method for laparoscopic left lateral segment liver resection: report of 71 cases[J]. Journal of Southern Medical University, 2011, 31(4):737–740.
[9] Linden BC, Humar A, Sielaff TD. Laparoscopic stapled left lateral segment liver resection--technique and results[J]. J Gastrointest Surg, 2003, 7(6):777–782.
[10] 夏志超, 曾仲, 黄汉飞, 等. “七步断肝法”在腹腔镜肝左外叶切除术中的临床应用[J]. 实用医学杂志, 2016, 32(17):2942–2943.doi:10.3969/j.issn.1006–5725.2016.17.049.Xia ZC, Zeng Z, Huang HF, et al. Application of “seven-step liver transection” in laparoscopic left lateral hepatic lobectomy[J].The Journal of Practical Medicine, 2016, 32(17):2942–2943.doi:10.3969/j.issn.1006–5725.2016.17.049.
[11] Shah OJ, Robbani I, Shah P, et al. Left-sided hepatic resection for hepatolithiasis: a longitudinal study of 110 patients[J].HPB (Oxford), 2012, 14(11):764–771. doi: 10.1111/j.1477–2574.2012.00534.x.
[12] van Dam R M, Wong-Lun-Hing E M, van Breukelen G J, et al.Open versus laparoscopic left lateral hepatic sectionectomy within an enhanced recovery ERAS(R) programme (ORANGE II-trial):study protocol for a randomised controlled trial[J]. Trials, 2012,13:54. doi: 10.1186/1745–6215-13–54.
[13] 刘浩润, 王观发, 李为民, 等. 腹腔镜肝左外叶切除治疗左肝外叶胆管结石的体会[J]. 胃肠病学和肝病学杂志, 2012, 21(10):939–940. doi:10.3969/j.issn.1006–5709.2012.10.016.Liu RH, Wang GF, Li WM, et al.The comprehension of laparoscopic left lateral liver resection in the treatment of cholangetic calculus in the left lateral liver[J]. Chinese Journal of Gastroenterology and Hepatology, 2012, 21(10):939–940. doi:10.3969/j.issn.1006–5709.2012.10.016.
[14] 王鲁, 樊嘉, 钦伦秀, 等. 肝脏良恶性肿瘤行腹腔镜解剖性肝左外叶切除术的初步经验[J]. 中华外科杂志, 2008, 46(21):1621–1623.doi:10.3321/j.issn:0529–5815.2008.21.007.Wang L, Fan J, Qin LX, et al. Primary experience of the anatomical laparoscopic left lateral hepatic lobectomy procedure for benign and malignant liver tumors[J]. Chinese Journal of Surgery, 2008,46(21):1621–1623. doi:10.3321/j.issn:0529–5815.2008.21.007.
[15] 陈求赞. 腹腔镜和开腹肝左外叶切除术62例对比分析[J]. 中华普外科手术学杂志: 电子版, 2016, 10(2):174–176. doi:10.3877/cma.j.issn.1674–3946.2016.02.029.Chen QZ. Open and laparoscopic hepatic left lateral lobectomy for 62 patients[J]. Chinese Journal of Operative Procedures of General Surgery: Electronic Version, 2016, 10(2):174–176. doi:10.3877/cma.j.issn.1674–3946.2016.02.029.
[16] 黄玉斌, 卢榜裕, 蔡小勇, 等. 腹腔镜与开腹肝部分切除术的临床疗效对比[J]. 中华肝胆外科杂志, 2012, 18(3):173–175.doi:10.3760/cma.j.issn.1007–8118.2012.03.004.Huang YB, Lu YB, Cai XY, et al. Laparoscopic versus open hepatectomy: a clinical comparative study[J]. Chinese Journal of Hepatobiliary Surgery, 2012, 18(3):173–175. doi:10.3760/cma.j.issn.1007–8118.2012.03.004.
[17] Medbery RL, Chadid TS, Sweeney JF, et al. Laparoscopic vs open right hepatectomy: a value-based analysis[J]. J Am Coll Surg, 2014,218(5):929–939.
[18] Belli G, Fantini C, D'Agostino A, et al. Laparoscopic hepatic resection for completely exophytic hepatocellular carcinoma on cirrhosis[J]. J Hepatobiliary Pancreat Surg, 2005, 12(6):488–493.
[19] van Gulik T M, de Graaf W, Dinant S, et al. Vascular occlusion techniques during liver resection[J]. Dig Surg, 2007, 24(4):274–281.
[20] 李晓平, 周杰, 李朝龙, 等. 腹腔镜肝左外叶规则切除的手术入路与技术研究[J]. 中国微创外科杂志, 2005, 5(1):29–30.Li XP, Zhou J, Li CL, et al. Surgical approach and technique for laparoscopic regular left lateral hepatic lobectomy[J]. Chinese Journal of Minimally Invasive Surgery, 2005, 5(1):29–30.
[21] Chang S, Laurent A, Tayar C, et al. Laparoscopy as a routine approach for left lateral sectionectomy[J]. Br J Surg, 2007,94(1):58–63.
[22] 陈永标, 池小斌, 江艺, 等. 腹腔镜肝切除联合胆道镜治疗肝内外胆管结石36例[J]. 中国微创外科杂志, 2016, 16(9):777–779.doi:10.3969/j.issn.1009–6604.2016.09.003.Chen YB, Chi XB, Jiang Y, et al. Laparoscopic Hepatectomy Combined with Choledochoscopy for Hepatolithiasis Without T-tube Drainage: a Report of 36 Cases[J]. Chinese Journal of Minimally Invasive Surgery, 2016, 16(9):777–779. doi:10.3969/j.issn.1009–6604.2016.09.003.
[23] Yang T, Lau WY, Lai EC, et al. Hepatectomy for bilateral primary hepatolithiasis: a cohort study[J]. Ann Surg, 2010, 251(1):84–90.doi: 10.1097/SLA.0b013e3181b2f374.
[24] 韩亚飞, 邰沁文, 温浩, 等. 腹腔镜与开腹肝左外叶切除术的比较[J]. 中国微创外科杂志, 2013, 13(5):403–405. doi: 10.3969/j.issn.1009–6604.2013.05.007.Han YF, Tai QW, Wen H, et al. Laparoscopic versus Open Left Lateral Segment Liver Resection: A Clinical Comparative Study[J].Chinese Journal of Minimally Invasive Surgery, 2013, 13(5):403–405. doi: 10.3969/j.issn.1009–6604.2013.05.007.
