高度近视患者盲和低视力情况及相关因素分析
2016-09-02刘兴亮杨建华唐文婷薛安全
刘兴亮, 喻 谦, 杨建华, 唐文婷, 薛安全
高度近视患者盲和低视力情况及相关因素分析
刘兴亮1, 喻谦1, 杨建华1, 唐文婷1, 薛安全2
1Department of Ophthalmology, the First Affiliated Hospital of Chengdu Medical College, Chengdu 610500, Sichuan Province, China;2Eye Hospital Affiliated to Wenzhou Medical University, Wenzhou 325000, Zhejiang Province, China
Correspondence to:An-Quan Xue. Eye Hospital Affiliated to Wenzhou Medical University, Wenzhou 325000, Zhejiang Province, China. 13736937098@163.com
Abstract
•AIM:To describe the prevalence and analysis on relevant factors of low vision and blindness in high myopic patients.
•METHODS: A total of 612 high myopic patients (1111 eyes) treated in our hospital from Jan. 2010 to Dec. 2013, whose spherical equivalents ≤-6.0D and axial lengths ≥25.5 mm, were enrolled in the study. World Health Organization (WHO) standard was used for low vision and blindness, the clinical data of all enrolled patients were analyzed retrospectively. Additionally, the relative factors including age, sex, axial length, posterior staphyloma and family history were analyzed by multiple logistic regression to find out the possible risk factors associated with low vision and blindness.
•RESULTS: WHO standard was used, 86 eyes (7.7%) were blindness, and 172 eyes (15.5%) were low vision respectively. Logistic regression analysis revealed that low vision and blindness in high myopic patients was independently associated with age, axial length and posterior staphyloma (P<0.05). It was not associated with gender and family history of high myopia (P>0.05). Twenty-one eyes (9.1%) and 51 eyes (12.5%) had visual impairment in age 6-20 and age 21-40, respectively. Amblyopia was the most frequent cause of visual impairment in the two groups, 17 eyes (81.0%) in age 6-20 and 30 eyes (58.8%) in age 21-40, respectively. One hundred and five eyes (32.5%) and 81 eyes (54.4%) had visual impairment in age 41-60 and >60 respectively. Fundus lesions were the most frequent cause of visual impairment in the two groups, 86 eyes (81.9%) in age 41-60 and 75 eyes (92.6%) in age >60 respectively.
•CONCLUSION: High myopia injure the vision of patients seriously. Age, axial length and posterior staphyloma are independent risk factors associated with low vision and blindness in high myopic patients. Amblyopia is the most frequent cause of visual impairment for adolescents, and fundus lesions is the most frequent cause for middle-aged and elderly men.
目的:探讨高度近视患者的视力损伤情况及相关因素。
方法:对我院就诊的高度近视患者612例1111眼的就诊资料进行回顾性研究,根据WHO制定的盲和低视力标准,分析高度近视盲和低视力情况。采用Logistic回归分析高度近视盲和低视力的相关因素。
结果:共收集高度近视患者612例1111眼,其中达到盲标准的共86眼(7.7%),达到低视力标准的共172眼(15.5%);年龄、眼轴长度、后巩膜葡萄肿均是高度近视盲和低视力的独立危险因素(P<0.05),性别、家族遗传史与患者盲和低视力无显著相关性(P>0.05);6~20岁组(232眼)、21~40岁组(407眼)视力损伤眼分别有21眼(9.1%)和51眼(12.5%),其中弱视是两组患者视力损伤的主要原因,分别有17眼(81.0%)和30眼(58.8%);41~60岁组(323眼)、>60岁组(149眼)视力损伤眼分别有105眼(32.5%)和81眼(54.4%);其中眼底病变是两组患者视力损伤的主要原因,分别有86眼(81.9%)和75眼(92.6%)。
结论:高度近视对视力的损伤严重,年龄、眼轴长度及后巩膜葡萄肿是独立危险因素。弱视是青少年患者视力损伤的主要原因,眼底病变是中年以上患者视力损伤的主要原因。
高度近视;低视力;盲
引用:刘兴亮, 喻谦, 杨建华, 等.高度近视患者盲和低视力情况及相关因素分析.国际眼科杂志2016;16(9):1705-1708
0引言
高度近视是导致盲和低视力的主要疾病之一[1],中国的几项以人群为基础的大样本研究均表明高度近视仅次于白内障,是盲和低视力的第二位原因[1-3]。大陆对成人的研究表明,盲和低视力的患者中,7.7%~11.0%是高度近视所引起[1-2],而台湾的研究其占比例更高,达12.5%[3]。在香港,10.6%盲人患者是高度近视所造成的,高度近视是视力损伤的主要原因之一[4]。本研究通过对612例高度近视患者的临床资料进行分析,探讨高度近视患者盲和低视力情况及相关因素。
1对象和方法
1.1对象选择2010-01/2013-12在成都医学院第一附属医院就诊的高度近视患者,符合年龄≥6岁,等效球镜度小于-6.0D,且眼轴大于25.5mm的患者共612例1111眼作为研究对象, 其中男249例452眼,女363例659眼,6~20岁124例232眼,21~40岁共219例407眼,41~60岁共183例323眼,≥61岁共86例149眼;平均年龄38.17±17.71岁,平均屈光度数-14.64±5.02D,平均眼轴长度29.35±3.01mm。排除严重影响视力的其他眼部疾病史,如角膜炎、糖尿病性视网膜病变、严重葡萄膜炎、严重白内障、有严重眼外伤史等。盲和低视力诊断标准:按照WHO对视力损伤的诊断标准:双眼中视力较好眼最佳矫正视力<20/60且≥20/400为低视力,最佳矫正视力<20/400为盲,或中心视野≤10°也归为盲。
1.2方法所有入选患者均进行了详尽的眼科检查包括: 最佳矫正视力和屈光度数检查(无法配合的儿童行检影验光,其余患者行主觉验光,其结果作为最佳矫正视力和屈光度数的结果);裂隙灯检查、裂隙灯加90D前置镜行眼底检查、IOL Master检查、B超、光学相干断层扫描(OCT)、眼底彩色照相等。采取双份独立录入资料,由两名研究人员对每一位患者相关资料进行分别独立录入,并对两份资料进行对比,如有差别则对原始资料进行核对。
统计学分析:使用SPSS 15.0统计软件,计量资料以均数±标准差表示,单因素分析中,计量资料的比较采用t检验,分类资料的比较采用χ2检验。多因素分析采用logistic回归分析,P<0.05为差异有统计学意义。
2结果
2.1 盲和低视力情况612例患者共1111眼中达到盲标准的共86眼(7.7%),达到低视力标准的共172眼(15.5%)。6~20岁组共232眼中视力损伤眼有21眼(9.1%)、21~40岁组共407眼中视力损伤眼有51眼(12.5%)、41~60岁组共323眼中视力损伤眼有105眼(32.5%),>60岁组149眼中视力损伤眼有81眼(54.4%),各组患病率差异有统计学意义(χ2=71.38,P<0.01),随年龄增加患病率逐渐升高。男性患者共452眼中视力损伤眼有96眼(21.2%),女性患者共659眼中视力损伤眼有162眼(24.6%),两者差异无统计学意义(χ2=0.42,P>0.05),见表1。
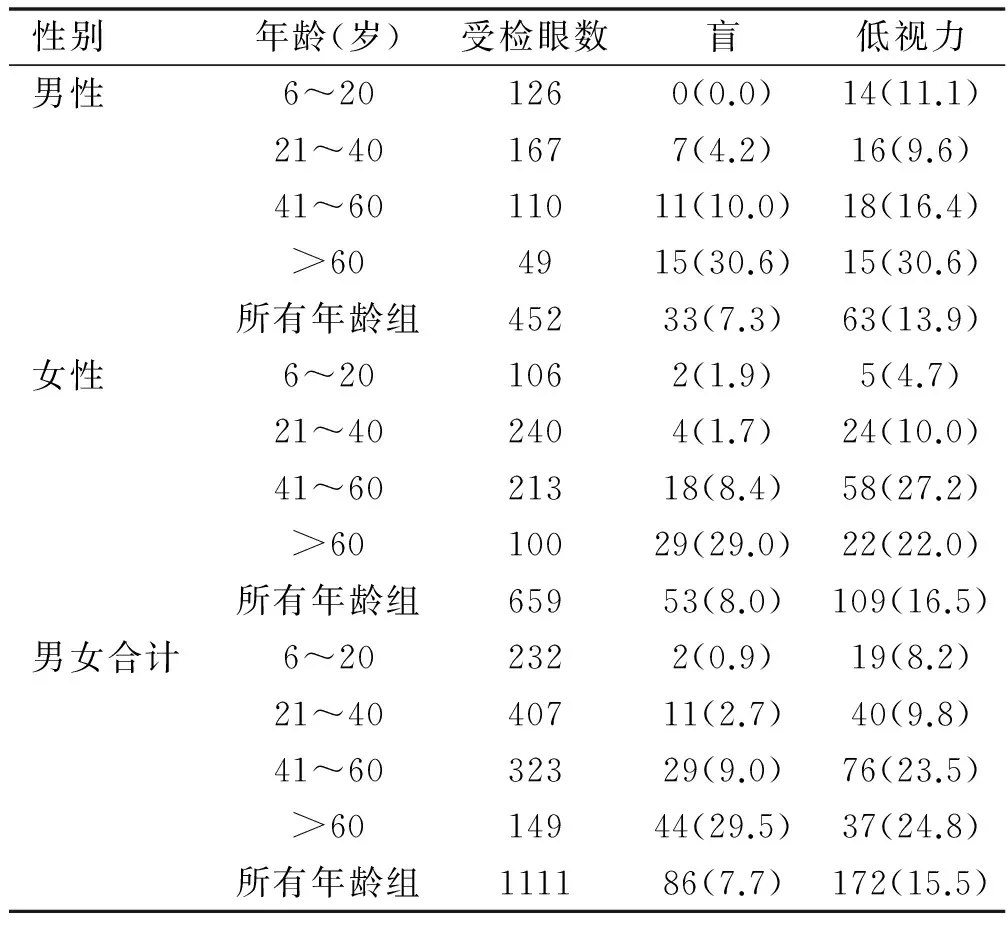
表1 高度近视患者盲和低视力情况与年龄、性别的关系 眼(%)
2.2盲和低视力相关因素分析非视力损伤的患眼平均屈光度数为-13.63±4.56D,平均眼轴长度为29.00±2.32mm;视力损伤的患眼平均屈光度数为-18.24±4.93D,平均眼轴长度为30.72±4.59mm;两组患眼屈光度数差异具有统计学意义(t=13.05,P<0.01)、眼轴长度差异具有统计学意义(t=7.74,P<0.01)。非视力损伤的患眼共853眼,其中有后巩膜葡萄肿者共560眼(65.7%),视力损伤的患眼共258眼,其中有后巩膜葡萄肿者共237眼(91.9%),两者差异有统计学意义(χ2=67.11,P<0.01)。非视力损伤的患眼共853眼,其中有高度近视家族史者共195眼(22.9%),视力损伤的患眼共258眼,其中有高度近视家族史者共有62眼(24.0%),两者差异无统计学意义(χ2=0.06,P>0.05)。
Logistic回归分析中,将年龄、性别、眼轴长度、后巩膜葡萄肿、高度近视家族史均纳入分析中,采用后退法似然比检验筛选自变量。其结果显示,年龄、眼轴长度、后巩膜葡萄肿是高度近视患者视力损伤的独立危险因素(P<0.05),性别、家族遗传史与高度近视患者是否视力损伤无显著相关性(P>0.05),见表2。
2.3各年龄组盲和低视力的原因6~20岁组、21~40岁视力损伤眼分别有21眼和51眼,其中弱视导致的视力损伤所占比例最高,分别有17眼(81.0%)和30眼(58.8%);41~60岁组、>60岁组视力损伤眼分别有105眼和81眼,其中眼底病变导致的视力损伤所占比例最高,分别有86眼(81.9%)和75眼(92.6%)。眼底病变导致的视力损伤所占比例随年龄增大而增大,见表3。
3讨论
在我国,高度近视不仅患病率高[5],而且导致患者盲和低视力的比率也很高。Gao等[6]在邯郸地区的研究中报道了高度近视患者中双眼视力损伤患病率为24.6%。Shih等[7]对552位台湾的高度近视患者的研究中显示40~59岁患者视力损伤患病率为10.8%,≥60岁的患者视力损伤患病率为56.0%。本研究结果也显示高度近视患者视力损伤的高患病率,其中双眼低视力患病率为9.3%,双眼盲的患病率为1.5%。
表2高度近视盲和低视力相关因素的Logistic回归分析
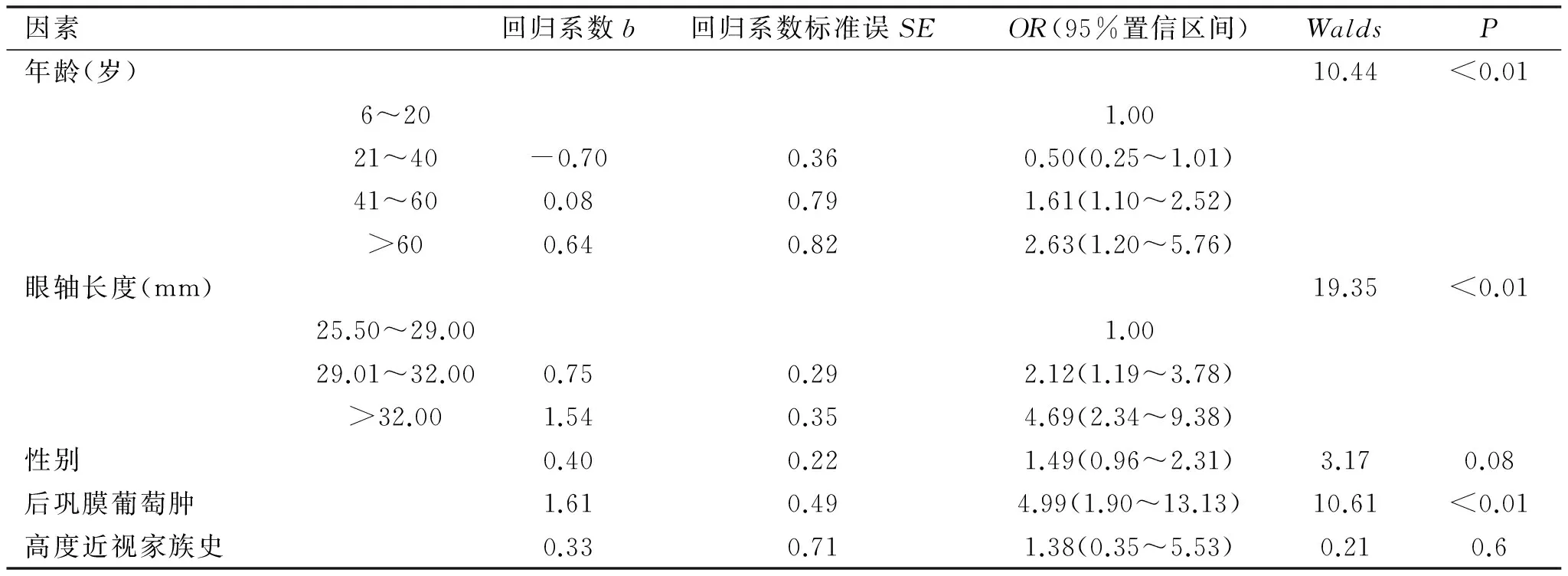
因素回归系数b回归系数标准误SEOR(95%置信区间)WaldsP年龄(岁)10.44<0.016~201.0021~40-0.700.360.50(0.25~1.01)41~600.080.791.61(1.10~2.52)>600.640.822.63(1.20~5.76)眼轴长度(mm)19.35<0.0125.50~29.001.0029.01~32.000.750.292.12(1.19~3.78)>32.001.540.354.69(2.34~9.38)性别0.400.221.49(0.96~2.31)3.170.08后巩膜葡萄肿1.610.494.99(1.90~13.13)10.61<0.01高度近视家族史0.330.711.38(0.35~5.53)0.210.6
表3高度近视患者各年龄组盲和低视力原因
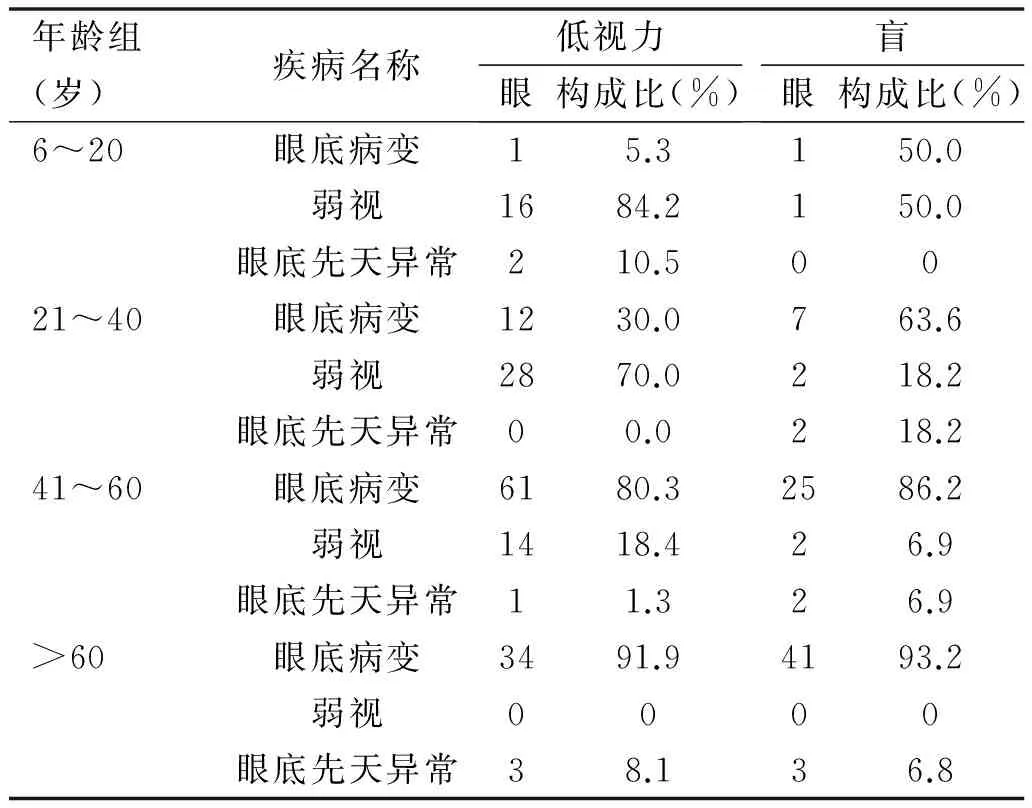
年龄组(岁)疾病名称低视力眼构成比(%)盲眼构成比(%)6~20眼底病变15.3150.0弱视1684.2150.0眼底先天异常210.50021~40眼底病变1230.0763.6弱视2870.0218.2眼底先天异常00.0218.241~60眼底病变6180.32586.2弱视1418.426.9眼底先天异常11.326.9>60眼底病变3491.94193.2弱视0000眼底先天异常38.136.8
既往的研究表明年龄、眼轴长度和近视度数是高度近视眼底病变发生的独立危险因素[6,8-9]。随着年龄的增加、眼轴长度的进行性增长,巩膜胶原纤维形态和机构发生改变,从而导致巩膜的坚固性下降、对扩展的敏感性降低,巩膜过度扩张。眼球后极部的过度扩张导致后巩膜葡萄肿的发生和逐渐加重,造成巩膜、脉络膜和视网膜均变薄;变薄和扩张的脉络膜可导致毛细血管狭窄和阻塞,从而导致视网膜和脉络膜进一步变薄、萎缩,抗机械牵拉的降低和脆性增强使其容易发生视网膜退行性变、视网膜裂孔、脉络膜新生血管(CNV)及其他眼底病变[10]。眼球的过度扩张同时也导致视网膜劈裂和玻璃体液化、腔隙形成,如果局部增厚的玻璃体与变性的视网膜形成玻璃体视网膜牵拉就容易导致视网膜裂孔和脱离的形成[11]。本研究发现年龄、眼轴长度、患后巩膜葡萄肿是高度近视患者盲和低视力的独立危险因素。推测对于高度近视的患者来说,随年龄增长,患者眼轴增长,近视度数加深及后巩膜葡萄肿的发生和加重,引起高度近视性眼底病变增多、病变加重,从而导致了更差的视力。
研究表明,女性是高度近视发生的危险因素之一[12],本研究资料也显示女性高度近视患者更多(59.3%),但并没有导致更大比率的视力损伤,提示女性高度近视患者并不意味着比男性高度近视患者更差的视力预期。一般认为高度近视的发生与遗传因素相关[13-14],既往的研究也发现了大量与高度近视相关的基因。然而,本研究发现高度近视家族史并不是高度近视患者盲和低视力的危险因素,提示尽管有家族史的人群会更容易出现高度近视,但并不意味着更容易致盲。
高度近视会引起严重的眼底病变,如黄斑劈裂(foveoschisis)、黄斑裂孔、视网膜脱离、脉络膜新生血管、黄斑萎缩(macular atrophy)等[15];部分高度近视患者未及时有效矫正屈光不正、屈光参差等而形成弱视;或者,因合并眼底先天性疾病而致盲,如视网膜色素变性,视锥细胞营养不良、视神经发育不全等,这些都是高度近视易导致严重视力障碍的原因。本研究发现不同年龄阶段的高度近视患者,其导致视力障碍的主要原因不同。对于40岁之前的患者,弱视是其主要的原因,尤其是20岁之前的患者,有超过8成是由弱视所导致,提示及时发现和有效治疗弱视对高度近视的儿童患者非常重要,是有效预防其形成不可逆的严重视力障碍的重要手段。大于40岁以上的高度近视患者其视力损伤患病率明显较低年龄组的患者高,其视力损伤的主要原因是高度近视引起的各种眼底病变,其比例占80%~90%以上。Hayashi等[16]通过对429位高度近视患者平均12a的随访观察,发现随访过程中近视性视网膜病变进展者较未进展者其后巩膜葡萄肿的发生率明显更高,认为高度近视患者40岁左右时,由于其后巩膜葡萄肿的进一步加重,豹纹状眼底进展到下一阶段,如视网膜弥漫性萎缩、漆裂纹等,其眼底病变的进展会相对加快,从而容易导致严重的眼底病变。据此,Hayashi等对传统近视性眼底病变的分期中将后巩膜葡萄肿作为M2期的临床表现提出了质疑,认为后巩膜葡萄肿是近视性眼底病变的原因而非结果。如前文所述,本研究中发现高度近视患者年龄、眼轴长度及患后巩膜葡萄肿是视力损伤的独立危险因素,推测随年龄增长,尤其对于40岁以上的高度近视患者,其后巩膜葡萄肿进行性加重,眼轴进一步延长,眼底病变的进展加快、加重,所以视力显著下降。因而,本研究赞同Hayashi等的观点,认为后巩膜葡萄肿是高度近视眼底病变发展和视力下降的促进因素,把它作为眼底病变的表现形式之一有欠妥当。所以针对后巩膜葡萄肿进行性加重和眼轴进一步增长的治疗或许能有效防止或缓解患者视力损伤的发生。
高度近视作为重要的致盲眼病而越来越受到重视,尤其对于亚洲国家的研究者们。本研究发现高度近视患者的高视力损伤患病率与年龄增长、眼轴延长及后巩膜葡萄肿的发生密切相关,其原因可能是上述因素导致了高度近视眼底病变的发生和加重。所以,有必要对未形成严重视力障碍的高度近视患者进行长期随访,以防止严重的眼底病变的发生和发展。
1 Xu L, Wang Y, Li Y,etal. Causes of blindness and visual impairment in urban and rural areas in Beijing: the Beijing Eye Study.Ophthalmology2006;113(7):1134.e1-1134.e11
2 Liang YB, Friedman DS, Wong TY,etal.Prevalence and causes of low vision and blindness in a rural Chinese adult population: the Handan Eye Study.Ophthalmology2008;115(11): 1965-1972
3 Hsu WM, Cheng CY, Liu JH,etal. Prevalence and causes of visual impairment in an elderly Chinese population in Taiwan: the Shihpai Eye Study.Ophthalmology2004;111(1): 62-69
4 Michon JJ, Lau J, Chan WS,etal. Prevalence of visual impairment, blindness, and cataract surgery in the Hong Kong elderly.BrJOphthalmol2002;86(2):133-139
5 Sun J, Zhou J, Zhao P,etal. High prevalence of myopia and high myopia in 5060 Chinese university students in Shanghai.InvestOphthalmolVisSci2012; 53(12):7504-7509
6 Gao LQ, Liu W, Liang YB,etal. Prevalence and characteristics of myopic retinopathy in a rural Chinese adult population.ArchOphthalmol2011;129(9):1199-1204
7 Shih YF, Ho TC, Hsiao CK,etal.Visual outcomes for high myopic patients with or without myopic maculopathy: a 10 year follow up study.BrJOphthalmol2006;90(5): 546-550
8 Liu HH, Xu L, Wang YX,etal. Prevalence and progression of myopic retinopathy in Chinese adults: the Beijing Eye Study.Ophthalmology2010;117(9): 1763-1768
9 Asakuma T, Yasuda M, Ninomiya T,etal. Prevalence and risk factors for myopic retinopathy in a Japanese population: the Hisayama Study.Ophthalmology2012;119(9):1760-1765
10 Zejmo M, Formińska-Kapuscik M, Pieczara E,etal. Etiopathogenesis and management of high-degree myopia. Part I.MedSciMonit2009;15(9):199-202
11 Jones D, Luensmann D. The prevalence and impact of high myopia.EyeContactLens2012; 38(3):188-196
12莫亚, 王明芳, 周绿绿. 高度近视患者167例临床分析. 国际眼科杂志2010;10(2):218-221
13 Li J, Gao B, Guan L,etal.Unique variants in OPN1LW cause both syndromic and nonsyndromic X-linked high myopia mapped to MYP1.InvestOphthalmolVisSci2015;56(6):4150-4155
14 Li J, Jiang D, Xiao X,etal.Evaluation of 12 myopia-associated genes in Chinese patients with high myopia.InvestOphthalmolVisSci2015; 56(2):722-729
15 Verkicharla PK, Ohno-Matsui K, Saw SM. Current and predicted demographics of high myopia and an update of its associated pathological changes.OphthalmicPhysiologicalOpticsJBrCollegeOphthalmicOpticians2015;35(5):465-475
16 Hayashi K, Ohno-Matsui K, Shimada N,etal. Long-term pattern of progression of myopic maculopathy: a natural history study.Ophthalmology2010;117(8): 1595-1611
Analysis on low vision and blindness in high myopic patients
Xing-Liang Liu1, Qian Yu1, Jian-Hua Yang1, Wen-Ting Tang1, An-Quan Xue2
2016-05-20Accepted:2016-08-09
•high myopia; low vision; blindness
1(610500)中国四川省成都市,成都医学院第一附属医院眼科;2(325000)中国浙江省温州市,温州医科大学附属眼视光医院
刘兴亮,硕士,医师,研究方向:眼视光、斜弱视。
薛安全,硕士,主任医师,研究方向: 屈光手术.13736937098@163.com
2016-05-20
2016-08-09
Liu XL, Yu Q, Yang JH,etal. Analysis on low vision and blindness in 612 high myopic patients.GuojiYankeZazhi(IntEyeSci) 2016;16(9):1705-1708
10.3980/j.issn.1672-5123.2016.9.27
