妊娠合并子宫肌瘤的临床诊治及剖宫产术同时行子宫肌瘤剔除术的可行性分析
2016-08-13黄锦萍福建省顺昌县医院妇产科福建顺昌353200
黄锦萍福建省顺昌县医院妇产科,福建顺昌 353200
论著
妊娠合并子宫肌瘤的临床诊治及剖宫产术同时行子宫肌瘤剔除术的可行性分析
黄锦萍
福建省顺昌县医院妇产科,福建顺昌353200
目的 探讨妊娠合并子宫肌瘤的临床诊治及剖宫产术同时行子宫肌瘤剔除术的可行性分析。方法整群选取2012年10月—2014年10月期间来该院就诊并接收治疗的98例妊娠合并子宫肌瘤的患者,随机分为观察组和对照组,每组49例。对观察组患者行剖宫产术的同时进行子宫肌瘤剔除术进行治疗,术后定期随访,对对照组患者则先采用剖宫产手术,术后依据患者恢复情况择期行子宫肌瘤剔除术进行治疗,对比观察2组患者的临床疗效、可行性和安全性。结果 观察组患者的手术时间显著性长于对照组患者(P=0.026,P<0.05);但2组患者在其产后出血量、术中出血量、术中宫缩素的用量、术后血红蛋白下降值、术后排气时间、恶露持续时间、住院时间、术后总并发症发生率为以及术后随访1年内肌瘤检出率上差异无统计学意义 (P>0.05)。结论 对妊娠合并子宫肌瘤的患者行剖宫产术的同时采用子宫肌瘤剔除术进行治疗,能够有效的剔除子宫肌瘤,安全性可靠,值得临床推广使用。
妊娠合并子宫肌瘤;剖宫产术;子宫肌瘤剔除术;可行性
[Abstract]Objective To investigate the clinical diagnosis of pregnant women with uterine fibroids and the feasibility analysis of cesarean section simultaneously myomectomy.Methods Group selection 98 pregnant women with uterine fibroids were treated in our hospital from October 2012 to October 2014.The patients were randomly divided into observation group and control group,with 49 cases in each group.Patients in observation group were given cesarean section simultaneouslymyomectomy,while the patients in control group were given cesarean section firstly,and thenchoose the time to give myomectomy for treatment,all patients were regular follow-up at postoperative.The comparisons of clinical efficacy,safty and feasibility were undergone between two groups.Results The operation time of observation group were significantly prolonged than of control group(P<0.05)(P value was 0.026).The Postpartum hemorrhage,blood loss,dosage of uterine surgery hormone,postoperative Hb decreased value,postoperative discharge time,lochia duration of hospital stay,total complication rate and the detection rate of fibroids postoperative follow-up of 1 year of the two groupsall had no obvious change(P>0.05). Conclusion For pregnant patients with uterine fibroids,usingcesarean section simultaneously myomectomy can effectively eliminate uterine fibroids,and it is security and reliable,which is worth further clinical application.
[Key words]Pregnant women with uterine fibroids;Cesarean section;Myomectomy;Feasibility observation
子宫肌瘤在临床上又被称之为子宫纤维瘤或者纤维肌瘤,是常见的妇科疾病之一[1]。该病常发于30~50岁的女性中,据流行病学调查研究发现,妊娠产妇中约有0.3%~0.5%的患者合并有子宫肌瘤[2-3],且临床上发现,该病的发病率呈逐年上升的趋势[4-5]。由于妊娠期合并子宫肌瘤患者的特殊性,子宫肌瘤会增加产妇胎盘的粘连以及产后的出血量,对患者的生命健康以及生活质量均会造成严重的影响,所以,对合并有子宫肌瘤的妊娠患者的治疗研究具有重要的临床意义和社会意义[6]。近年来,随着医疗技术的不断发展,剖宫产率越来越高,在临床上,对与妊娠合并子宫肌瘤患者的治疗主要是手术治疗,其中临床应用最广的是子宫肌瘤剔除术[7],但就剖宫产术中是否能同时行子宫肌瘤剔除术同时治疗还存在争议[8-9]。故妊娠合并子宫肌瘤在剖宫产时是否应同时行子宫肌瘤剔除术还有待进一步的探讨。因此,该研究中整群选取了2012年10月—2014年10月期间该院收治的98例妊娠合并子宫肌瘤的患者,通过对比观察发现在剖宫产术的同时行子宫肌瘤剔除术进行治疗是安全可行的,且同时还可避免患者受再次手术痛苦,现报道如下。
1 资料与方法
1.1 一般资料
研究对象为整群选取该院2012年10月—2014年10月期间收治的98例妊娠合并子宫肌瘤的患者,年龄25~46岁,平均年龄(30.5±2.7)岁,孕周28~40周,平均孕周(36.5±1.3)周。该次研究通过该院伦理委员会审核批准。入排标准如下:入选标准,患者签署知情同意书;符合子宫肌瘤临床诊断标准的妊娠患者;经彩超、常规检查等确诊能进行手术;排除标准:麻醉剂过敏者;术前生命体征检查不合格者;合并有严重心血管疾病者;肝肾功能不全或者有严重损伤者;合并有精神类疾病者;随机将选取的这98例符合入排标准的患者分为观察组和对照组,每组各49例,2组患者的年龄、孕周等一般资料差异均无统计学意义(P>0.05),见表1,具有可比性。
表1 2组患者一般资料比较(±s)

表1 2组患者一般资料比较(±s)
组别年龄(岁)孕周(周)观察组(n=49)对照组(n=49)tP 31.0±2.9 30.0±2.6 1.086 0.831 36.0±1.2 37.0±1.4 1.027 0.878
1.2 方法
将所选取的98例患者随机分为观察组和对照组,每组49例。在手术前,对所有的患者做术前准备,主要行常规的检查以及B超检查,确定患者身体状况以及子宫肌瘤的位置、数目及大小。所有患者均采用连续硬膜外麻醉法进行麻醉,待麻醉结果满意后,均采用下腹正中纵切口以及子宫下段横切口进行剖宫产术取出胎儿及胎盘。所有患者的剖宫产术均由该院经验丰富的妇产科医师进行处理。
观察组:对观察组患者行剖宫产术的同时进行子宫肌瘤剔除术进行治疗,具体如下[10-11]:先确定子宫肌瘤的位置后,手术中先在子宫肌瘤的基底处对患者进行肌注20 U的缩宫素规格:0.5 mL∶2.5 U,批准文号:国药准字H19993526),再选择切口方式,对于宫体上部的子宫肌瘤行纵切扣方式处理,对于位于宫体下部的子宫肌瘤行横切口方式处理,依据子宫肌瘤的大小和数量确定切口的大小。切开子宫浆膜层后,充分的暴露子宫肌瘤体,用术前准备好的组织钳将子宫肌瘤剥离并切除,切除完全后,通过采用可融合线进行切口缝合,关闭肌瘤腔,并同时采取压迫止血等方式进行止血处理。术后行常规护理,并给予口服抗生素以及静滴缩宫素等预防术后感染的发生。对照组:先对患者进行剖宫产术,术后跟据患者恢复情况择期行子宫肌瘤剔除术进行治疗。所有患者术后均定期进行随访。
1.3 观察指标
观察2组患者的术中出血量、术中宫缩素的用量、术后血红蛋白下降值、手术时间、术后排气时间、恶露持续时间及产褥病率,在随访期内观察对比2组患者术后出血发生情况以及发生术后感染等并发症情况。
1.4 统计方法
该研究所采集的数据均采用SPSS 20.0统计学软件来进行分析处理,所有计量资料均用(±s)表示,组间比较采用t检验,所有计数资料均采用[n(%)]的方式表示,组与组之间的比较则采用χ2检验,检验水准α=0.05,所有的统计分析均采用双侧检验。
2 结果
2.1 对比观察2组患者的手术情况
经分析对比发现,观察组患者的手术时间显著性长于对照组(P<0.05);产后出血量、术中出血量以及术中宫缩素的用量比较,2组患者差异无统计学意义(P>0.05),见表2。
表2 2组患者的手术情况比较(±s)
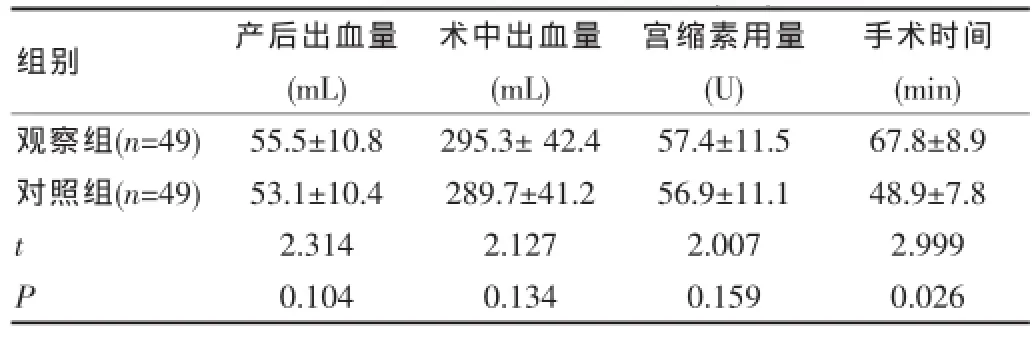
表2 2组患者的手术情况比较(±s)
组别 产后出血量(mL)术中出血量(mL)宫缩素用量(U)手术时间(min)观察组(n=49)对照组(n=49)tP 55.5±10.8 53.1±10.4 2.314 0.104 295.3±42.4 289.7±41.2 2.127 0.134 57.4±11.5 56.9±11.1 2.007 0.159 67.8±8.9 48.9±7.8 2.999 0.026
2.2 观察对比2组术后情况
经对比观察发现,观察组患者术后血红蛋白下降值、术后排气时间、恶露持续时间以及住院时间与对照组相比较,差异无统计学意义(P>0.05),见表3。
表3 2组患者的手后指标情况比较(±s)
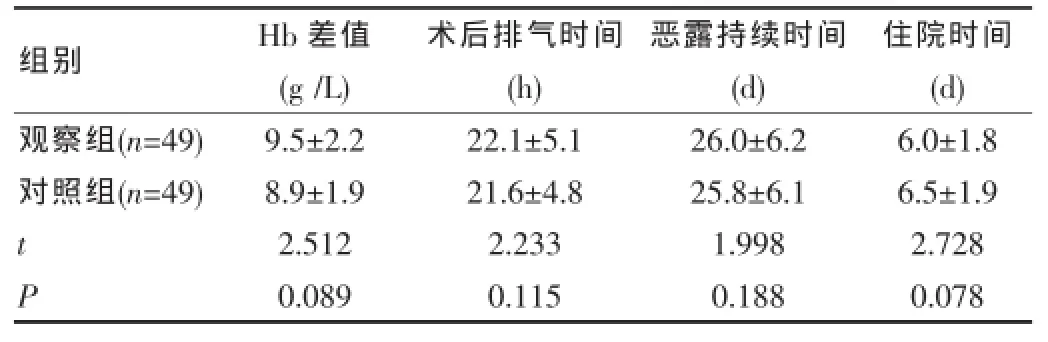
表3 2组患者的手后指标情况比较(±s)
组别Hb差值(g/L)术后排气时间(h)恶露持续时间(d)住院时间(d)观察组(n=49)对照组(n=49)tP 9.5±2.2 8.9±1.9 2.512 0.089 22.1±5.1 21.6±4.8 2.233 0.115 26.0±6.2 25.8±6.1 1.998 0.188 6.0±1.8 6.5±1.9 2.728 0.078
2.3 比较2组患者术后并发症发生率情况
术后通过对患者进行观察发现,观察组患者中有3 (6.1%)例发生产褥病,2例(4.1%)例发生感染,1例(2.0%)例发产后出血,总并发症发生率为10.2%;对照组患者中有2例(4.1%)例发生产褥病,1例(2.0%)例发生感染,2例(4.1%)例发产后出血,总并发症发生率为12.2%,2组患者在术后并发症比较,差异无统计学意义(P>0.05),见表4。

表4 2组患者术后并发症发生率情况比较[n(%)]
2.4 对比2组患者术后随访期1内肌瘤检出率
术后定期随访,经过仔细复查发现,观察组患者在术后随访1年内没有检查出有肌瘤,检出率为0.0%,对照组患者中有1例检查出有新增肌瘤,检出率为2.0%,2组患者在术后随访1年内肌瘤检出率比较,差异无统计学意义(P>0.05),见表5。

表5 2组患者术后随访1年内肌瘤检出率比较
3 讨论
子宫肌瘤在临床上是一种常见的妇科疾病,在妊娠产妇中发病率较高。近年来,随着晚婚晚育的提倡,高龄产妇的群体不断的扩大,临床上统计发现,妊娠合并子宫肌瘤的发病人数以及发病率均在不断的上涨[12]。随着医疗技术的不断创新,检查手段越来越精准,目前各医院都能检出大量的妊娠合并子宫肌瘤患者[13]。该病的临床表现有腰背酸痛、子宫出血以及下腹坠胀感等,这不仅给患者的身心健康造成严重的威胁,同时对患者的日常生活和工作也造成不利的影响[14]。子宫肌瘤与激素有着密切的关系,妊娠合并子宫肌瘤患者由于体内激素的不断变化,不断增加,会对子宫肌瘤产生刺激,使其在妊娠患者的体内不但扩大体积而诱发肌瘤变性,最终导致流产、早产、剖宫产、产后出血等风险[15-16]。因此在临床上对于选择满意的治疗妊娠合并子宫肌瘤的方法尤其的重要。目前,临床上对于妊娠合并子宫肌瘤的治疗方法主要是进行剖宫产术让患者顺利产下婴儿以及通过行子宫肌瘤剔除术对子宫肌瘤进行干净的切除,虽然近年来的研究发现,剖宫产术和子宫肌瘤剔除术分别治疗均能取得满意度结果,但是对于妊娠合并子宫肌瘤患者的治疗时这两种治疗方法是否能同时进行,研究者们的意见还尚未统一,各有不同的见解。有的学者认为[17-18],妊娠时孕妇的子宫中血运丰富,如果在剖宫产术的同时行子宫肌瘤剔除术进行同时治疗时,手术的创面会增大,术中容易发生出血,且妊娠期子宫肌瘤会因为充血而变软,导致膜系模糊不清,同时加上产妇分娩胎儿后,子宫因胎儿的分娩而发生收缩变形,使得子宫肌瘤周围的界限更加的模糊不清而增加手术难度,最终容易使得患者感染和出血风险增加。而另一些学者则认为[19-20],若剖宫产时若不及时的行肌瘤剔除术剔除子宫肌瘤,会对子宫的恢复造成一定的影响,且阴道的出血时间会延长而也增加术中出血及恢复期产褥病的感染发生风险,若在剖宫产术进行的同时能行子宫肌瘤剔除术切除掉子宫肌瘤则能预防这些的发生,且他们还认为剖宫产术产子后,子宫对缩宫素的敏感性增加,同时自然收缩状况良好,能保证子宫肌瘤的界限清析,且产子后子宫下段的肌瘤包膜会因胎儿的取出而变得松弛会使得其易于分离、易于剔除,且研究还证实,如果在剖宫产术中不同时行子宫肌瘤剔除术进行处理可能会影响子宫复旧,导致感染发生的增加,且同时患者还需要行再次的手术,不仅会增加患者的痛苦,还会增加其经济负担,因此他们主张剖宫产同时行子宫肌瘤切除术。
在该次研究中,采用剖宫产同时行子宫肌瘤切除术的观察组患者的手术时间较剖宫产术不同时行子宫肌瘤切除术的对照组患者明显延长。但是,采用剖宫产术同时行子宫肌瘤切除术的观察患者,其产后出血量、术中出血量、术中宫缩素的用量、术后血红蛋白下降值、术后排气时间、恶露持续时间、住院时间、术后总并发症发生率为以及术后随访1年内肌瘤检出率和剖宫产术不同时行子宫肌瘤切除术的对照组患者比较发现,差异无统计学差异,这表明行剖宫产术的同时采用子宫肌瘤剔除术不会造成产后出血量、术中出血量以及术中宫缩素的用量的增加,不延长术后排气时间、恶露持续时间以及住院时间,也不会增加术后总并发症发生率为以及术后随访1年内肌瘤检出率,这一结果同其他的临床研究结果中对妊娠合并子宫肌瘤患者在剖宫产术同时行子宫肌瘤剔除术是可行的 。除了会增加手术时间之外,术中出血量和产后出血、宫缩素用量均无明显增加并且,行剖宫产术的同时采用子宫肌瘤剔除术还能减轻患者受再次手术的伤害,避免对患者造成的更大的损伤,给患者及其家庭以及社会都具有重要的意义。
由于该次研究受一些条件的限制,没有对患者进行术后取出的子宫肌瘤进行单独的疗效观察,也没有一直随访到患者痊愈,且该研究对象的一般资料中只能选择相近,而不能达到完全的相同,也可能会对结果造成影响。研究结果很可能有其它未考虑到的因素影响,还有待更进一步的研究探讨。
综上所述,对妊娠合并子宫肌瘤的患者行剖宫产术的同时采用子宫肌瘤剔除术进行治疗,除了手术时间会延长一外,其疗效以及安全性方面均与行剖宫产术后再择时进行子宫肌瘤剔除术进一步治疗相比均无差异无统计学意义,此外还能避免患者再次受手术带来的二次损伤,安全性可靠,值得临床推广使用。
[1]陈庆云,张小燕.子宫肌瘤发病机制研究进展 [J].中国实用妇科与产科杂志,2012,28(12):950-952.
[2]孙茹欣.剖宫产中行子宫肌瘤切除术的80例临床观察[J].中国实用医药,2016,11(3):89-90.
[3]Aamir T Khan,Manjeet Shehmar,Janesh K Gupta.Uterine fibroids:current perspectives[J].Int J Womens Health,2014,6(29):95-114.
[4]彭红娟,李平,骆宝红.子宫肌瘤剔除术后妊娠结局及相关因素分析[J].现代医药卫生,2016,32(1):88-89.
[5]刘丽,许艳瑾,尹伶.我国子宫肌瘤的流行病学特征[J].现代预防医学,2014,41(2):204-207.
[6]戚昕蕊,龚小辉,李冬华.子宫肌瘤的流行病学研究进展[J].中国妇幼保健,2014,29(22):3693-2695.
[7]牛建清,陈兴伟,糜若然.子宫肌瘤发病因素的流行病学调查[J].国际妇产科学杂志,2013,40(1):40-43.
[8]熊艳,张建,刘琴,等.妊娠合并子宫肌瘤72例临床分析[J].中国医学创新,2014,11(4):104-105.
[9]Salama S,Salama1,G khan S,et al.Uterine fibroids and current clinical challenges[J].J Turk Ger Gynecol Assoc,2013,14(1):40-45.
[10]李洋.妊娠合并子宫肌瘤132例临床分析 [J].中国医学创新,2012,9(17):103-104.
[11]颜丽娜,郭萍.剖宫产同时行子宫肌瘤切除术118例回顾性分析[J].中国医学创新,2014,11(1):67-69.
[12]田丽娟.妊娠合并子宫肌瘤患者剖宫产术同时行子宫肌瘤剔除术的安全性及可行性究 [J].中国药物经济学,2013,5(3):202-204.
[13]郭爱芹.妊娠合并子宫肌瘤行剖宫产术中切除的临床研究[J].实用心脑肺血管病杂志,2012,20(4):614-615.
[14]钟珊珊.妊娠合并子宫肌瘤行剖宫产术中肌瘤剔除的临床效果观察[J].中国当代医药,2011,18(22):44-45.
[15]王伟.妊娠合并子宫肌瘤行剖宫产术中肌瘤剔除的临床效果观察[J].中国卫生标准管理,2015,6(6):37-38.
[16]徐宝兰,赵彤,辛崇敏.妊娠合并子宫肌瘤80例在剖宫产术中的处理[J].现代医药卫生,2011,27(3):339-341.
[17]章素琴.剖宫产同时行子宫肌瘤切除术的安全性及疗效研究[J].中国医药指南,2015,13(33):112-113.
[18]代秀云,郭兆君,朱楠楠.剖宫产术中行子宫肌瘤剔除术的临床应用[J].中国肿瘤临床与康复,2014,21(6):736-738.
[19]钟婉秀.剖宫产术同时行子宫肌瘤剔除术治疗妊娠合并子宫肌瘤的临床分析[J].中国医学工程,2014,22(7):72-73.
[20]王颖,孙军华,张岩雪.剖宫产术同时行子宫肌瘤剔除术80例分析[J].中华全科医学,2015,13(11):1813-1814.
The Clinical Diagnosis of Pregnant Women with Uterine Fibroids and the Feasibility Analysis of Cesarean Section Simultaneously Myomectomy
HUANG Jin-ping
Department of gynaecology and obstetrics,Shunchang County Hospital,Shunchang,Fujian Province,353200 China
R5
A
1674-0742(2016)07(a)-0001-04
10.16662/j.cnki.1674-0742.2016.19.001
黄锦萍(1972.3-),女,福建南平人,本科,副主任医师,研究方向:妊娠合并子宫肌瘤的处理。
2016-04-08)
