经脐单孔腹腔镜保留脾脏的远端胰腺切除术与传统多孔手术的对比研究
2016-07-22范莹吴硕东孔静田雨于宏
范莹 吴硕东 孔静 田雨 于宏
经脐单孔腹腔镜保留脾脏的远端胰腺切除术与传统多孔手术的对比研究
范莹吴硕东孔静田雨于宏
110004沈阳,中国医科大学附属盛京医院普外二科
随着腹腔镜技术的不断普及,应用腹腔镜行远端胰腺切除术(laparoscopic distal pancreatectomy, LDP)逐渐增多,并因其具有清晰的视野、更小的创伤及更快的恢复等优势可能成为远端胰腺切除的首选术式[1]。近年来,为了通过减少腹腔镜戳孔的数目而进一步减少腹腔镜手术的创伤,单孔腹腔镜手术(single-incision laparoscopic surgery,SILS)逐渐应用于多种腹部外科手术。然而,胰腺属于腹膜后位器官,与脾血管、肠系膜血管及多个重要脏器毗邻,单孔腹腔镜胰腺手术只在近期才逐步开展,并缺少其与传统多孔腹腔镜手术的对比研究。本研究分析18例经脐单孔LDP(transumbilical single-incision LDP,TUSI-LDP)患者的临床资料,并与传统多孔LDP(conventional multi-incision LDP,CMI-LDP)进行对比分析,探讨TUSI-LDP的有效性、安全性及可行性。
一、资料与方法
1.一般资料:收集2009年12月至2015年6月期间中国医科大学附属盛京医院普外二科行LDP患者的临床资料。TUSI-LDP组18例,其中男性1例,女性17例,年龄22~73岁,平均38岁;体重指数(BMI)21.5~26.5kg/m2,平均22.9kg/m2;病理诊断:黏液性囊腺瘤5例,浆液性囊腺瘤3例,胰岛细胞瘤3例,胰腺囊肿2例,黏液性囊腺瘤伴实性假乳头状瘤1例,潴留性囊肿1例,浆液性囊肿1例,胰体尾囊性成熟型畸胎瘤1例,实性假乳头状瘤1例。CMI-LDP组7例,其中男性1例,女性6例,年龄35~65岁,平均50岁;BMI 21.3~25.2kg/m2,平均23.3kg/m2;病理诊断:黏液性囊腺瘤3例,浆液性囊腺瘤2例,胰岛细胞瘤1例,实性假乳头状瘤1例。两组患者具有可比性(P值均<0.05)。所有患者胰腺病灶均位于胰腺体尾部,病灶大小1.0 cm×0.8 cm~13.0 cm×9.7 cm不等。所有患者均具有典型的上腹隐痛、饱胀或低血糖等症状,术前均行肝功能、血糖、肿瘤标记物等实验室检查和增强CT扫描、内镜超声或MRCP等影像学检查以明确诊断。
2.手术方法:患者采取仰卧“大”字体位,显示器置于患者左侧头侧,术者位于患者两腿之间,持镜手位于患者右侧。脐部纵行切口约2~3 cm,于切口下缘置入10 mm Trocar为观察孔,在切口左右上方分别置入12 mm及5 mm Trocar为主操作孔及辅助操作孔,三者呈倒三角型排列(图1)。术者先对腹腔及盆腔进行探查,了解腹腔内脏器情况,一般因胰腺位置深在,往往无阳性探查结果,对于病变的定位更依赖于术前的影像学评估。患者取反Trendlenburg体位以便于显露,于套管内分别置入无损伤肠钳和超声刀,超声刀游离部分胃结肠韧带,显露胰腺(图2)。以超声刀配合把持钳或吸引器仔细游离胰颈体交界部下缘,显露胰腺后方疏松结缔组织,扩大胰后间隙,继续向上游离,直至胰腺上缘(图3)。经12 mm套管置入内镜下直线型切割闭合器,于胰颈部后方隧道一次性将胰腺颈部连同脾血管夹闭,调整切闭角度,击发闭合,完成胰体尾切除(图4)。提起远端胰腺,以超声刀及LigaSure逐步向脾门方向游离,将远端胰腺及病变部位完全游离,脾门血管以可吸收夹夹闭,保证止血彻底。经12 mm套管置入标本袋,将标本装入后(图5)收紧标本袋口,拖入套管内,连同套管一同拔出,扩大脐孔,取出标本。重新置入12 mm套管,局部冲洗。查无出血及渗漏,清点纱布器械无误后,留置胰腺断面引流管,经脐部引出,引流管周围预留烟苞缝合线1周,待术后拔出引流管后收紧烟苞,封闭脐孔(图6)。多孔法手术与单孔类似,不再赘述。
3.术后处理:患者术后给予抗炎、补液、抑酸等对症治疗。常规给予生长抑素类药物抑制胰液的分泌。胃肠功能恢复后拔除胃肠减压管,并尽早进食。严密监测胰腺断面引流液的量及性质。当24 h引流量<10 ml,无胰漏表现时拔除引流管。当患者可以进流质食物,无并发症发生即可出院并密切随访。
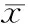
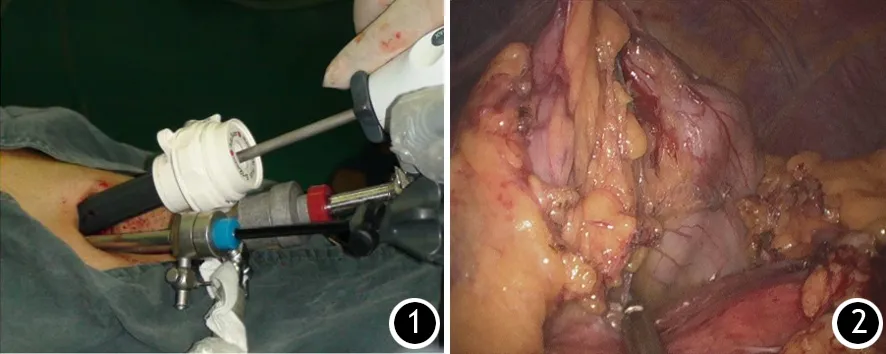
图1 脐部套管放置图 图2 超声刀打开胃结肠韧带,显露胰腺

图3 打通胰腺后方隧道 图4 切割闭合器离断胰腺

图5 标本袋装入标本,经脐取出 图6 引流管经脐引出
二、结果
TUSI-LDP组18例患者均在单孔法下完成,均无中转多孔或剖腹手术。平均手术时间(140.3±46.1)min,平均失血量(121.1±68.1)ml,平均术后住院天数(8.6±3.2)d。1例术后出现轻度自限性胰漏,经非手术治疗后痊愈;1例术后有持续胰漏,1年后剖腹手术探查发现主胰管侧壁破口,行修补术后治愈;1例术后出现肺内真菌感染,给予系统抗真菌治疗后痊愈。其余患者术后恢复顺利,无并发症发生。
CMI-LDP组有1例因胰尾部病灶较小,无法定位而中转剖腹手术。平均手术时间(202.1±122.5)min,平均失血量(168.6±157.4)ml,平均术后住院天数(9.0±3.0)d。1例术后出现自限性胰漏,经非手术治疗后痊愈。与TUSI-LDP组的差异均无统计学意义(P值均>0.05)。
讨论经脐单孔腹腔镜手术是通过脐窝单一切口置入带有多个操作孔道的穿刺管或传统的腹腔镜穿刺套管,通过操作孔道置入器械完成手术,标本经脐取出。其切口位于脐部,皮肤皱褶可以遮盖切口,是现阶段最可行的无瘢痕手术技术。SILS手术因其更大程度地减少了手术创伤,减轻术后疼痛,并可提供更好的美容效果,被视为是传统腹腔镜手术的进一步发展,受到较多外科医师和患者的青睐。自1997年该术式概念首先被报道后,其在许多手术中都得到了广泛的应用,如胆囊切除[2]、阑尾切除[3]、肝囊肿去顶减压[4]、脾切除[5-7]、胃大部切除等[8]。然而,单孔腹腔镜胰腺手术仍十分复杂,其发展缓慢,究其原因是胰腺位置深、周围解剖关系复杂,且病例相对缺乏、对手术技巧要求高、胰漏等发生率较高等因素限制了它的发展。目前,随着腔镜下直线切割闭合器等先进器械和设备的应用,手术经验和技巧的积累,单孔腹腔镜胰腺手术已逐渐开展,并证实了其操作的安全性和可行性[9-11],但仍缺乏大宗病例报道及其与传统多孔手术对比的研究。
文献报道,SILS手术较传统的多孔手术时间延长[12],这可能是由于单孔条件下器械之间呈平行排列,产生“筷子效应”,器械之间的相互碰撞和干扰降低了手术效率。然而,随着手术经验的增加,SILS的手术时间可以与多孔手术相近。Papaconstantinou等[13]比较了单孔与多孔腹腔镜治疗结肠癌的短期效果,两组手术时间无明显差别。本研究显示,TUSI-LDP组手术时间较CMI-LDP组更短。虽然两者差异无统计学意义,但也说明通过系统训练,SILS并不增加手术时间。此外,术中出血量也得出了类似的结果。TUSI-LDP能有效控制手术出血量主要有以下几点原因:(1)研究团队有大量的SILS手术基础[2-8],积累了丰富的手术经验和技术,在胰腺手术中更加注重血管的识别和处理;(2)所有手术虽然保留脾脏,但均应用直线切割闭合器一次性离断胰腺和脾动静脉主干,不做过多的脾血管的分离,也大大减少术中出血。保留脾脏的方法包括保留脾血管的Kimura法和切除脾血管、保留胃短血管的Warshaw法[14]。Warshaw手术解剖学基础为脾脏有脾血管和胃短血管、胃网膜右血管及胃后血管两套血供系统。离断脾动脉后,来自胃区的逆向血流经胃短动脉、胃网膜右动脉及胃后动脉供应脾脏,脾脏的静脉血沿上述动脉对应的静脉经胃区流向门静脉,基本可以维持脾脏的血供,并能保持脾脏的生理功能和新陈代谢。Warshaw手术成功的关键在于保护上述动、静脉血管的完整性,手术操作时尽量减少脾周韧带的离断,要在脾动、静脉血管发出二级脾蒂前将其离断,即远离脾门离断脾动、静脉。本研究采用此方法,在保留脾脏的同时也大大减少了术中出血量并缩短了手术时间。
就手术并发症而言,腹腔镜下视野的放大作用及切割闭合器的应用大大提高了手术的安全性。Kooby等[15]研究表明,与开腹远端胰腺切除相比,LDP的并发症更低。Cho等[16]研究了LDP术后发生胰漏的危险因素,结果表明通过对患者特征的评估能够发现哪些患者可以从LDP中更受益,与开腹远端胰腺切除相比,LDP并不增加术后胰漏的发生率。本研究TUSI-LDP组1例术后出现胰漏,经再次手术痊愈,考虑与该患者胰腺较粗大、质地韧,术中选择的白色钉仓深度较短有关。另1例患者术后出现自限性胰漏,经非手术治疗治愈,与CMI-LDP组相比,术后并发症的发生率无统计学差异,证明TUIS-LDP是安全可行的。
本研究结果显示,TUSI-LDP组术后住院时间更短,可能与TUSI-LDP组术后疼痛更轻、更早地经口进食有关。随着快速康复外科理念在胰腺外科中的逐步应用[17],相信TUSI-LDP的术后住院时间会越来越短。
参考文献
[1]Lee SY,Allen PJ,Sadot E,et al.Distal pancreatectomy: a single institution′s experience in open,laparoscopic,and robotic approaches[J].J Am Coll Surg,2015,220(1):18-27. DOI: 10.1016/j.jamcollsurg.2014.10.004.
[2]Wu SD,Han JY,Tian Y.Single-incision laparoscopic cholecystectomy versus conventional laparoscopic cholecystectomy: a retrospective comparative study[J].J Laparoendosc Adv Surg Tech A,2011,21(1):25-28. DOI: 10.1089/lap.2010.0377.
[3]Chen Y,Wu S,Kong J.Transumbilical single-incision laparoscopic combined cholecystectomy and appendectomy: a retrospective comparative study[J].J Laparoendosc Adv Surg Tech A,2014,24(10):702-706. DOI: 10.1089/lap.2014.0182.
[4]Wu S,Li Y,Tian Y,et al.Single-incision laparoscopic surgery versus standard laparoscopic surgery for unroofing of hepatic cysts[J].JSLS,2014,18(2):246-251.DOI: 10.4293/108680813X13753907291512.
[5]Fan Y,Wu SD,Kong J,et al.Single-incision laparoscopic splenectomy with conventional instruments: preliminary experience in consecutive patients and comparison to standard multiple-incision laparoscopic splenectomy[J].J Laparoendosc Adv Surg Tech A,2014,24(11):799-803.DOI: 10.1089/lap.2014.0213.
[6]Fan Y,Wu SD,Kong J,et al.Feasibility and safety of single-incision laparoscopic splenectomy: a systematic review[J].J Surg Res,2014,186(1):354-362.DOI: 10.1016/j.jss.2013.09.010.
[7]Wu SD,Fan Y,Kong J,et al.Transumbilical single-incision laparoscopic splenectomy plus pericardial devascularization using conventional instruments: initial experience of 5 cases[J].J Laparoendosc Adv Surg Tech A,2013,23(2):150-153. DOI:10.1089/lap.2012.0337.
[8]Chen YS,Wu SD,Kong J.Transumbilical single-incision laparoscopic subtotal gastrectomy and total intracorporeal reconstruction of the digestive tract in the treatment of benign peptic ulcers[J].J Surg Res,2014,192(2):421-425. DOI: 10.1016/j.jss.2014.05.081.
[9]Machado MA,Surjan RC,Makdissi FF.Laparoscopic Distal Pancreatectomy Using Single-Port Platform: Technique,Safety,and Feasibility in a Clinical Case Series[J].J Laparoendosc Adv Surg Tech A,2015,25(7):581-585. DOI: 10.1089/lap.2015.0032.
[10]Kuroki T,Kitasato A,Adachi T,et al.Single-incision laparoscopic distal pancreatectomy: our initial experience[J].Hepatogastro-enterology,2014,61(129):212-214.
[11]Srikanth G,Shetty N,Dubey D.Single incision laparoscopic distal pancreatectomy with splenectomy for neuroendocrine tumor of the tail of pancreas[J].J Minim Access Surg,2013,9(3):132-135. DOI: 10.4103/0972-9941.115377.
[12]Vidal O,Valentini M,Ginestà C,et al.Laparoendoscopic single-site surgery appendectomy[J].Surg Endosc,2010,24(3):686-691. DOI: 10.1007/s00464-009-0661-6.
[13]Papaconstantinou HT,Thomas JS.Single-incision laparoscopic colectomy for cancer: assessment of oncologic resection and short-term outcomes in a case-matched comparison with standard laparoscopy[J].Surgery,2011,150(4):820-827. DOI: 10.1016/j.surg.2011.07.060.
[14]Ferrone CR,Konstantinidis IT,Sahani DV,et al.Twenty-three years of the Warshaw operation for distal pancreatectomy with preservation of the spleen[J].Ann Surg,2011,253(6):1136-1139. DOI: 10.1097/SLA.0b013e318212c1e2.
[15]Kooby DA,Gillespie T,Bentrem D,et al.Left-sided pancreatectomy: a multicenter comparison of laparoscopic and open approaches[J]. Ann Surg,2008,248(3):438-446.DOI: 10.1097/SLA.0b013e318185a990.
[16]Cho CS,Kooby DA,Schmidt CM,et al.Laparoscopic versus open left pancreatectomy: can preoperative factors indicate the safer technique[J]? Ann Surg,2011,253(5):975-980. DOI: 10.1097/SLA.0b013e3182128869.
[17]Coolsen MM,van Dam RM,Chigharoe A,et al. Improving outcome after pancreaticoduodenectomy: experiences with implementing an enhanced recovery after surgery (ERAS) program[J]. Dig Surg,2014,31(3):177-184. DOI: 10.1159/000363583.
(本文编辑:吕芳萍)
DOI:10.3760/cma.j.issn.1674-1935.2016.03.013
通信作者:吴硕东,Email:wusd@sj-hospital.org
(收稿日期:2015-09-10)
