高值药物支付机制的国际比较及启示
2016-02-05张欲晓毛宗福
张欲晓 崔 丹 毛宗福
1.武汉大学公共卫生学院 湖北武汉 430071 2.武汉大学健康学院 湖北武汉 430071
·药物政策·
高值药物支付机制的国际比较及启示
张欲晓1崔 丹1毛宗福2
1.武汉大学公共卫生学院 湖北武汉 430071 2.武汉大学健康学院 湖北武汉 430071
目的: 介绍美国、澳大利亚、德国的高值药物支付机制,为完善我国高值药物支付机制提供参考。方法: 基于文献,从共付模式、药物遴选标准、谈判定价方式、药物使用管理办法四个方面,探索三国高值药物支付主要内容和特点,并针对我国高值药物支付现状,提出启示及建议。结果:医疗保障制度不同决定了各国共付模式、谈判主体层次的差异,但其药物遴选均与药物经济学评价密切结合,并构建了防止药物滥用的配套管理方法。结论:我国应在大病医疗保险的基础上探索可持续的共付模式,在国家层面探索适宜的药物经济学评价方法,建立相关指标体系,为药物遴选及退出提供科学依据。发挥国家专利高值药集中谈判优势,构建“风险共担”机制降低基金风险,平衡各方利益;探索以明确适应症为主的高值药物使用管理方法。
高值药物; 支付机制; 药物价格谈判
目前,国内外对于高值药物的概念尚无统一的界定,高值药往往和专利药、创新药或已过专利期尚未降价的原研药等概念相联系。其通常指具有较高技术创新价值、能延长患者生存时间或有效改善患者生命质量[1]、但价格高昂[2]、可能对医保基金产生风险的药物[3],即“高技术、高健康效益、高价格”药,主要涉及恶性肿瘤、罕见病[4]及部分慢性病的治疗。随着医疗需求的增加和医疗费用的上涨,高值药物支付越来越受到关注。我国国家层面相关高值药谈判现已取得重要进展,部分省市也已在陆续探索此类药物的支付方式。
高值药物医保支付在使患者受益的同时,也会对医保基金产生冲击,而且纳入部分病种缺乏公平性[5];依据“其它省份已纳入”的标准将部分药物进入医保目录未充分体现遴选的全面性、科学性。综合国际一些典型国家实践,高值药物支付主要涉及药物共付模式构建、药物遴选、药物谈判定价、药物使用管理四个核心环节。[5-6]因此,我国可参考国际上不同国家各环节的做法与经验,探索更加公平可持续的高值药物支付机制,提高患者药物可及性。
1 高值药物相关的共付模式
国际上高值药物一般由不同类型的医疗保险按相应比例支付,也有财政支持以及慈善机构参与的专项基金支付。但不同医疗保障制度决定了不同国家在具体共付模式、支付比例等方面存在差异(表1)。
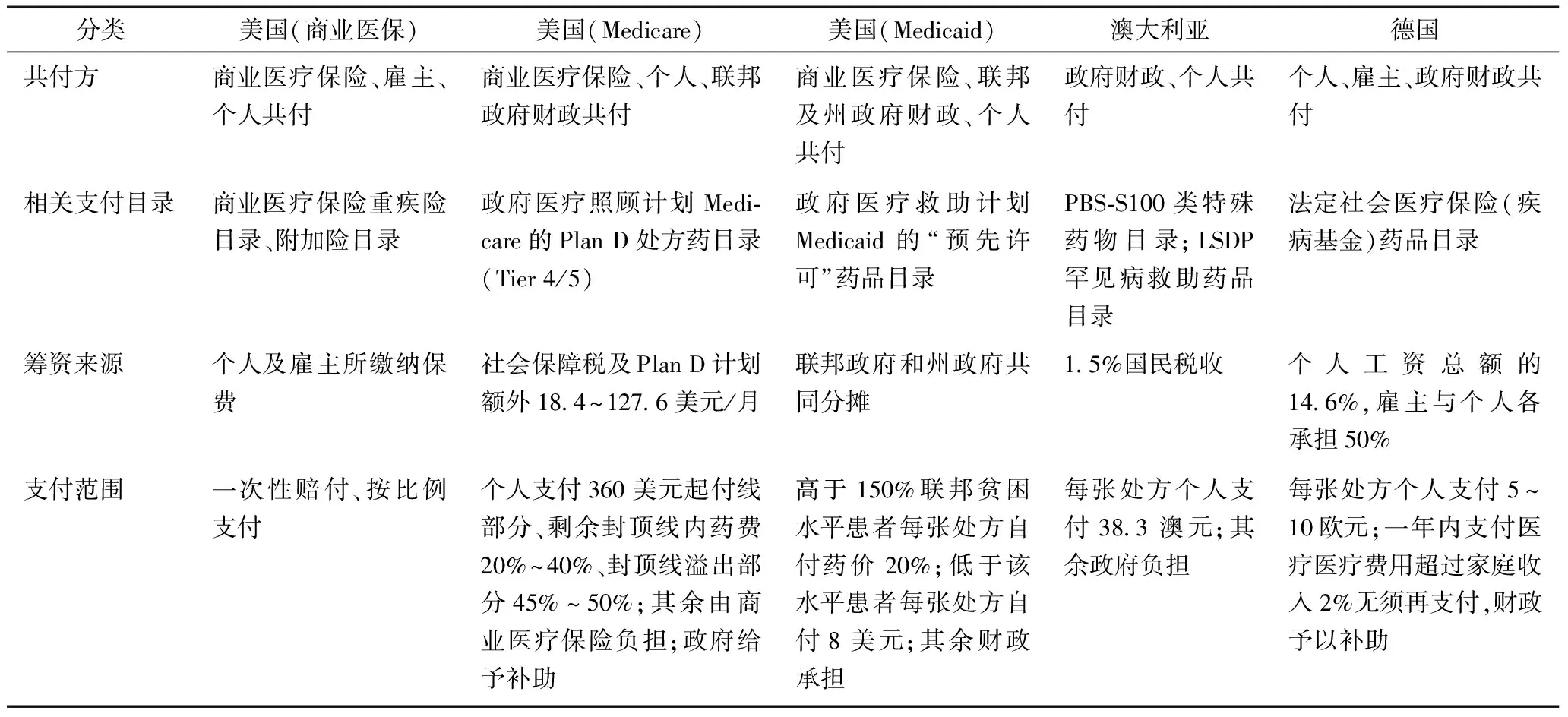
表1 美国、澳大利亚、德国高值药物相关共付模式概况
资料来源:America Centers for Medicare & Medicaid Services(CMS); Australian Government Department of Health; Australian Center for MedicareAdvocary(CMA)
1.1 商业医疗保险主导的共付模式
美国以商业医疗保险为主导,高值药物保险覆盖程度和支付比例与个人及雇主的购买能力直接相关。除个人及雇主购买医疗保险外,也存在着政府、个人、商业医疗保险共付模式。2013年,Medicare和Medicaid已覆盖了全国人口的34.3%。[7]Medicare的Plan D处方药物计划由商业医疗保险管理,参保人需额外交纳一定的保费,保险机构与政府签署合同,对Medicare参保人实行较为优惠的“协议保费价”。高值药物通常作为高价的特殊药物—第4、5组链药物(Tier4/ 5),在不同的Plan D保险子计划中实行不同比例报销,如治疗乳腺癌的抗肿瘤靶向药物赫赛汀,个人自付比例占总药费的20%~40%左右[8](低收入患者可免除起付线部分,提高报销比例),剩余费用由保险机构报销,政府对这些机构再进行相应补贴[9]。2013年政府在Plan D处方药部分支出723亿美元,其中提供的低收入患者药品补助费用为484亿,个人特殊组药物自付费用平均占比为29%。[10]Medicaid下的特殊人群(低收入孕产妇、残疾人等)医药费用则按贫困程度由政府直接予以负担。
在此种共付模式下,美国商业保险与Medicare、Medicaid互为补充,层层细化Tier4/ 5高值药物报销比例,既强调个人支付能力与用药层级的匹配度,以提高政府医保基金有效利用率,同时结合各项补助政策确保低收入人群用药的公平可及性[11],促进了国内商业医疗保险的发展,减轻了政府财政负担。
1.2 财政支持为主的共付模式
澳大利亚的处方药物大部分已被药品福利计划(Pharmaceutical Benefit Scheme,PBS)目录覆盖,其经费来源于1.5%的个人收入税,截至2015年,其纳入的药品规模占澳大利亚处方总量的75%。2010年以来,澳大利亚卫生部通过对高值专利药引入市场竞争、建立价格披露机制、价格持续监控等措施控制药品费用增长,取得良好成效。尽管高值药物使用数量增加,但PBS的费用增长放缓,近年维持在较稳定的水平。[12]
2016年,PBS-S100特殊药物目录已覆盖了多种高值药物,如抗肿瘤靶向药物易瑞沙、舒尼替尼等,每张处方患者只需支付38.3澳元,其余部分由PBS予以报销[13],同时澳大利亚救生药物计划(Life Saving Drugs Program,LSDP)基金对PBS目录之外的高值孤儿药进行支付[14],保障了高值药物的可及性。2016年4月1日,澳大利亚对列入PBS达到或超过5年的专利高值药物一次性强制降价5%,以进一步缓解PBS压力。
1.3 社会医疗保险主导的共付模式
德国通过大数法则分摊风险将少数社会成员随机产生的疾病风险分摊到全体社会成员,强调权利与义务的对等及社会成员间的互助共济性。雇主与雇员共同购买社会医疗保险,同时德国法律对不同职业、经济地位群体的缴费基数进行了详细规定,参保人无经济来源的配偶及子女均可享受医保和药品报销政策,贫困人群由法定社会医疗保险机构即疾病基金(Central Health Fund,CHF)对其身体状况进行风险评估,政府予以补助,工会基金也会予以一定补偿。确实具有创新附加价值的高值药物将作为特殊的目录处方药以较高价格纳入各级法定医疗保险目录。2011年《医疗产品市场改革法案》(AMNOG)颁布后,德国对部分高值药物采用医保支付限价模式,患者需支付超出医保部分的费用,但贫困人群以及自付费用超过家庭收入一定比例可免除相关费用,以实现高值药品支出的可及性。
虽然上述国家对建立可持续的共付方式进行了探索,但也面临一些挑战:许多高值药物生产厂家属于本国的“本土企业”,为鼓励其创新发展,国家往往赋予其较大的自主定价权或放宽其报销限定,这增加了国家、个人卫生支出的压力。美国现行法律禁止联邦政府直接与制药公司谈判议价,专利药价格居高不下,据统计,2000—2015年,抗癌专利药上涨了 5~10倍[14],2016年,Plan D部分的总支出将达到880亿美元,高价药用量增加过快是药品费用持续攀升的重要原因。
2 高值药物支付的遴选标准
获得上市资格的高值药物,经过各类医保机构遴选后进入目录予以报销。美国、澳大利亚、德国都制定了高值药物遴选的基本原则,如疗效的确定性、临床必需性等,并通过药物经济学相关评价指标进行遴选(表2)。
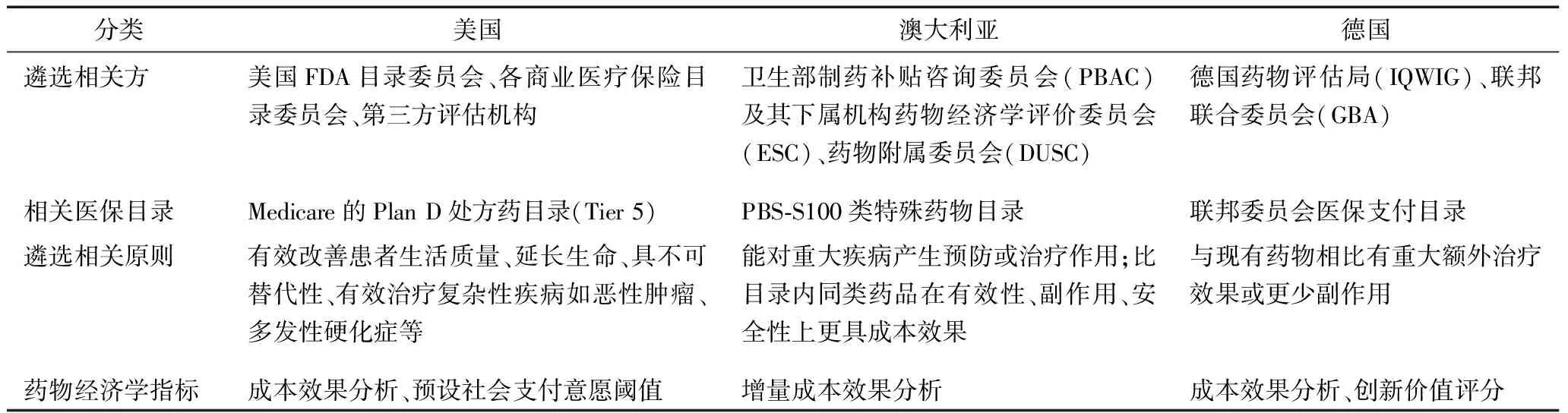
表2 美国、澳大利亚、德国高值药物相关支付遴选原则及标准
2.1 引入社会支付意愿结合预算分析反推遴选价格
美国食品药品管理局(Food and Drug Administration, FDA)授予上市资格的药物,由各商业医疗保险机构药物目录委员会组织药物经济学评价确定是否纳入以及纳入哪种保险计划。近年来,第三方权威评价机构美国临床与经济评估研究所(Institute for Clinical and Economic Review, ICER)的药物价格评估报告成为重要参考。该报告将社会民众的主观支付意愿纳入其药物经济性评价之中[15],其预设美国社会对医疗保健最大支付意愿为10~15万美元/质量调整生命年(QALYs)[16]。在此基础上结合预算影响分析模型(Budget Impact Analysis, BIA)预测未来五年内该药品的成本和疗效,反推出该药符合经济有效条件时的基准价格,通过比较该药的市场价格与基准定价区间,得出药品现阶段定价是否合适的结论。此方法将支付意愿与社会经济发展情况相结合,反推基准价格,能较好平衡需求与支付基金,但主观性较强,且对于不同发病率病种使用同一支付意愿值,会对居民的用药公平性产生影响。
2.2 侧重增量成本效果分析遴选
澳大利亚PBS目录的遴选中,卫生部下属机构药品福利咨询委员会(Pharmaceutical Benefits Advisory Committee, PBAC)承担重要职责。PBAC及下设的经济学分委员会(Economics Sub-Committee,ESC)对申请药品的临床疗效、数据质量、假设合理性、成本效果等进行评价,卫生部根据其意见决定该药是否被列入PBS报销范围,并按药品成本效果、患者需求动态调整。新增药品和一些针对复杂疾病的高值特殊药物(Highly Specialised Drug-Section100)则更加侧重增量成本效果分析[17],而不仅仅是单个药物治疗方案效率的高低[18]。PBAC与目录内同一适应症的药品在有效性、安全性和副作用方面进行比较,综合考虑此类药物成本支出和健康产出的增加,进行成本效果分析,并结合PBAC谈判议价及其它英联邦地区该药市场价情况决定是否纳入。[17]对于高值的罕见病药,除必须通过PBAC评估外,还须达到每年使用人数不超过2 000人才能由LSDP基金支付。[13]
2.3 将创新价值纳入遴选标准
由疾病基金协会、医院联盟组成的德国联邦联合委员会(Federal Joint Committee)原则上授予所有上市药物法定医疗保险报销资格,但根据2011年AMNOG法案的要求,制药企业须提供创新药品的新增价值[19],药物评估局及各方专家以药品临床效益的增加作为判断创新性的金标准,为联邦联合委员会提供评分参考。针对并无明显附加价值的伪创新药品[2],联邦委员根据仿制药价格,制定相似适应症的药物组内固定参考价格,约束此类药物报价或降低报销率,否则进入医保“负目录”不予报销,被遴选为具有附加创新价值的创新药,则能以较高医保支付价进入目录。
德国卫生部提出的“附加创新价值”并不明确,联邦联合委员会决策压力较大。但同时,政府对于创新药物干预较少,高值创新药物从上市到进入医保目录速度快,满足了患者用药可及性,到目前为止,德国已获得监管审批的癌症药物大多数都获得了医疗报销资格[2],专利保护期内的部分药品不设定最高报销限额。
3 高值药物相关的谈判定价及风险共担方式
各国在完成药物医保准入的初步遴选后,相关保险支付方主导的议价谈判决定了哪些药物最终能够进入医保目录,并形成相关风险共担的协议,以限定准入及退出条件、防控各方风险,实际上遴选与谈判过程是相互影响,交织进行的(表3)。
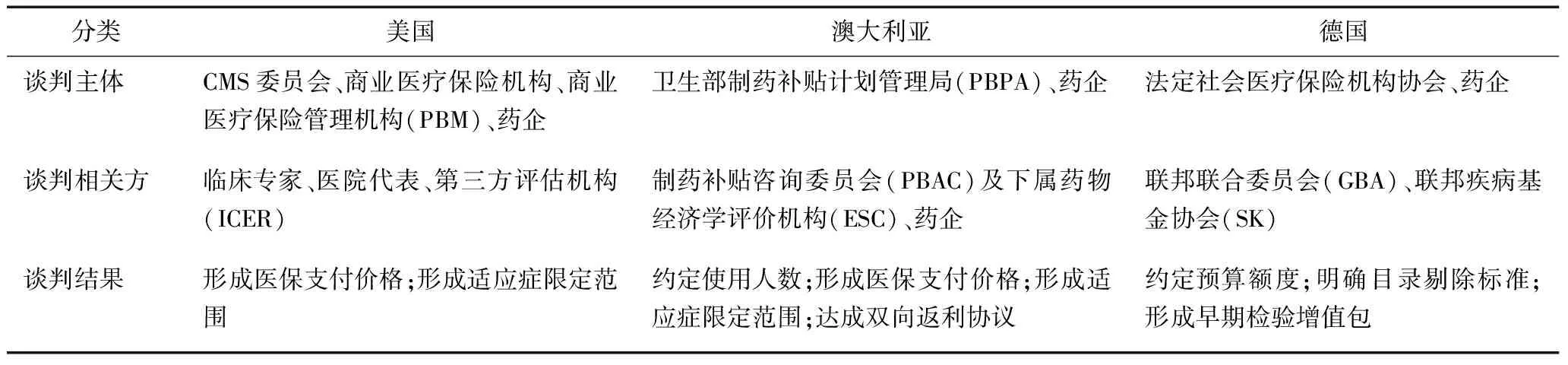
表3 美国、澳大利亚、德国高值药物谈判主体及谈判内容
3.1 卫生部相关机构为主导的谈判定价
澳大利亚药企需申请进入药品补贴计划(PBS),卫生部药品福利司下的补贴咨询委员会(PBAC)负责与供应商进行谈判。凭借集中采购的优势,PBAC在与药企进行价格谈判时采取较为强硬的态度,专利药降价幅度约在15%~40%之间,同时会形成系列的风险分担协议,通常包含以下内容:(1)对于可能导致费用难以控制的高值药物,政府采取定额补助的方法,即PBS对该药在全国使用只补助一个定额,超出部分,由药厂和政府分担;(2)PBAC与药企约定支付该药的适应症范围,并对该药其它适应症的潜在患者人数进行估算,PBS按比例额外给予企业返利。如某药以较低的PBS协议价销售,当限定适应症之外的销量超过一定比例,政府给予企业相应的税收减免;(3)基于比较药物价格提供绝对返利,如定价100美元的药物销售为 150 万美元,另一种定价60美元的可替代药物销收入180万美元,差价将会返还给政府;(4)其他风险控制,包括药物价格与病人实际存活率挂钩,专利药到期政府要求一次性降价,降幅可达16%,并逐年降低价格等。
3.2 行业协会主导谈判定价
对于一些高值的创新药物,由德国疾病基金协会和药品供应商进行谈判确定药品价格及报销机制,政府通过判断是否是创新药、提供参考价格等对药品价格进行一定限制,但不直接参与谈判。德国医疗服务及药品的风险分担采用内部补贴系统,参保人将保费支付给疾病基金(其中包括保费及部分工会会费),各个疾病基金及工会在计算保费纯差异的基础上,对不同参保人年龄、性别、健康上的风险差异进行再评估,针对此差异,工会基金、国家财政将对疾病基金进行一定补助,并对不同的药品风险组合进行补偿。
3.3 多方联合参与谈判定价
虽然美国制药企业有自主定价权,但政府和支付方并非必须接受制药公司的不合理定价。各利益相关方,包括支付方(政府、商业医疗保险机构)、管理方(药房福利管理公司)、制药公司等会联合组织召开听证会对价格进行谈判,通过各方博弈,并参考第三方药物价格研究机构ICER的价格意见,形成最后价格。无论是商业医疗保险还是政府予以补助的处方药计划,其对高值药物的报销比例都保持动态调整,患者可能被告知自付比例提高或被建议改选较高保费计划。[9]
4 高值药物相关的使用管理
4.1 严格适应症管理
在澳大利亚PBS信息平台上,各类高值药物均有明确的适应症和报销范围,开具每一张新处方时,医生须重新进行核对,确定患者的病情发展仍旧符合用药标准。
4.2 限定处方时间间隔及次数
澳大利亚全民医疗保险机构还会监督PBS-S100类特殊高价药每张处方之间的时间间隔,确保药物被完全使用的情况下才可以进行新处方药费报销。美国Medicaid计划限定受益人每个月至多使用两次创新药,阿拉巴马州甚限制受益人每个月只能使用一次创新药。
4.3 实施处方分步疗法
指受益人在使用二线药物(通常是高值的创新药)之前必须先尝试使用一线药物(通常是仿制药),且由医师证明一线药物对其无效。[20]分步疗法同时也是一项促进“仿制药替代治疗”的措施,在避免高值药物尤其是创新药滥用、控制医疗费用的同时也起到了激励仿制药发展的作用。
4.4 控制医师相关费用
德国实行费用预算控制来对医生处方行为施加影响,如超过一定预算将扣除医生治疗收入的1%作为医生超出预算的惩罚。虽然一些专利期内的药品不规定最高报销额,但对于医生的超额部分仍由各疾病基金进行核查。美国各州Medicaid计划对仿制药所支付的医师服务费用要高于创新药,防止了医师过度开具高价药。
5 启示
5.1 探索可持续的共付模式
国际高值药物支付均面临药品费用控制这一难题。我国高值药物支付除医保支付外,还有政府财政设立专项资金进行兜底,如青岛、深圳等。建立高值药物可持续的共付模式涉及药品价格改革、分类采购、医保支付标准改进等,需要各部门、各层级、各利益方合作。《国务院办公厅关于完善公立医院药品集中采购工作的指导意见》(国办发〔2015〕7号)指出,对专利药品建立公开透明、多方参与的谈判机制形成价格,提出对于此类药物的谈判结果应在国家药品供应管理信息平台公布,医院依结果采购。为保障高值药物支付基金可持续性,各省可在国家高价药谈判进展基础上,对国家谈判品种进行重点评审,结合城乡医保整合推进,综合评估本省基金运行状况及地区差异,对相关药品可负担性进行科学测算,因地制宜确定医保合规报销范围;对国家、省级谈判品种价格进行公开挂网,多方、多地区联合,有步骤地探索此类特殊药物医保支付标准的制定;尝试多种高值药物支付方式结合以缓解医保压力,提高低收入人群高值药物可及性;根据社会医疗保险的公平性内涵,依照经济发展情况适当提高筹资额度以保障基金持续运行。
5.2 探索与药物经济学评价结合的药物遴选标准
国际在高值药物支付遴选上,都将政府相关部门或第三方评估机构的药物经济学评价结果作为重要参考,并综合流行病学、药物经济学、医保预算影响等因素。我国国家层面的药物经济学评价智库有待形成,可借鉴国外药物经济学指标及方法如增量成本效果、社会支付意愿等,并结合我国实际,进行适宜改进,形成相应的指标体系, 为谈判议价和风险控制以及后续药物退出机制提供科学依据。同时,目前各省市在药物遴选环节尚未考虑相应病种报销前,因经济原因“被抑制”的需求量、不同大病保险起付线标准导致的分诊流向差异以及相关仿制药的疗效及市场价格、个人药物可支付性等因素,可综合考虑上述因素,促进药物遴选和使用的公平、可及性。
5.3 探索多方利益平衡的谈判及风险共担机制
在谈判竞价过程中,更加注重多方联动。现阶段医保准入后所确立的医保支付方与药企的协议,基本都以“约定使用人数”进行风险控制,而较全面的风险预期更有利于高值药物支付机制的可持续性。澳大利亚的返利协议细致灵活,医保方与企业风险共担,形成双向返利,兼顾支付方和药企、患者多方利益。我国在谈判中应考虑国内相关药物研发情况,合理挤出高价药制度成本,促进高值药物医保准入有进有出。
5.4 探索更加细化的药物使用管理方式
明确高值药物相关政策规定的用药操作规范,包括适应症类型、不同靶向用药对应的疾病类型、用药间隔、次数、剂量等,防止药物滥用风险,可探索高值药物准入审核环节与药商委托的慈善赠药审核相结合,严格准入的同时提高效率。
[1] Johnson J R, Williams G, Pazdur R. End points and United States Food and Drug Administration approval of oncology drugs[J]. Journal of Clinical Oncology Official Journal of the American Society of Clinical Oncology, 2003, 21(7):1404-1411.
[2] 张晓. 医疗保险谈判理论与实践[M]. 北京: 中国劳动社会保障出版社, 2011.
[3] 丁婷婷. 贵重药品医疗保险谈判机制探索研究——以抗肿瘤贵重药品为例[D]. 南京: 东南大学, 2012.
[4] 易八贤, 王广平, 霍艳飞, 等. 基于药物可负担性的罕见病用药定义探讨[J]. 中国医药工业杂志, 2015, 46(6): 658-664.
[5] 陈励阳. 运用谈判机制将特殊药品纳入医保支付范围[J]. 中国医疗保险, 2014(8): 42-44.
[6] 胡善联. 开展药物经济学研究为医保可持续发展服务[J]. 中国医疗保险, 2015(3): 56-59.
[7] Altman D, Frist W H. Medicare and Medicaid at 50 Years: Perspectives of Beneficiaries, Health Care Professionals and Institutions, and Policy Makers[J]. the Journal of the American Medical Association, 2015, 314(4): 384-95.
[8] America Centers for Medicare & Medicaid Services(CMS)[EB/OL]. https://q1medicare.com/PartD-2016-SearchPDPMedicareDrugFinder.php?source=2016PDP BrowseFormulary &stateReg=02CT&zip=&zipCountyCode=0&plan Type=P&ndc=50242013468&drug=HERC EPTIN%20440MG%20VIAL
[9] Medicare Payment Adivisory Commission. A Data Book: Health Care Spending and the Medicare Program[M]. 2015.
[10] Australian Center for Medicare Advocary(CMA)[EB/OL]. http://www.medicareadvocacy.org/medicare-info/medicare-part-d/#introduction
[11] 高健, 秦龙. 论“最不利者”的机会公平保障问题[J]. 求实, 2014(5): 68-73.
[12] 赵绯丽, 吴晶, 吴久鸿. 澳大利亚药物福利计划可持续措施—基于2015年新一轮改革方案[J]. 中国医疗保险, 2016(4): 67-70.
[13] 关轶茹, 相维, 张方. 澳大利亚救生药物计划及对我国罕见病医疗救助制度的启示[J]. 中国卫生政策研究, 2015, 8(8): 51-55.
[14] 哈古普·坎塔尔吉恩.过高的药价[J]. 科技创业, 2013(11): 8.
[15] Institute for Clinical and Economic Review(ICER)[EB/OL]. http://icer-review.org/metho dology/stakeholder-engagement/
[16] 周吉芳. ICER如何影响美国处方药定价[N].医药经济报, 2016-3.
[17] Government of the Commonwealth of Australia-Pharmaceutical Benefits Scheme[Z]. 2015.
[18] 张楠, 石学峰, 吴晶. 增量成本效果比在卫生技术评估中的应用[J]. 中国卫生政策研究, 2012, 5(2): 64-68.
[19] 高艳. 德国药品价格管理模式对我国的启示[J]. 价格理论与实践, 2015(8): 56-57.
[20] 丁锦希, 肖慧强, 李伟, 等. 美国公共医保仿制药替代制度评价研究—基于Medicaid计划的实证分析[J]. 西北人口, 2015(5): 101-106.
(编辑 赵晓娟)
International comparative study on high-value drugs payment system and its implications for China
ZHANGYu-xiao1,CUIDan1,MAOZong-fu2
1.SchoolofPublicHealth,WuhanUniversity,WuhanHubei430071,China2.SchoolofHealthSciences,WuhanUniversity,WuhanHubei430071,China
Objective: The aim of the present study was to conduct an international comparison of the high-value drugs payment systems of some selected countries, and introduce them to the Chinese context. Australia, America and Germany's high-value drugs payment systems were selected to serve as references for China.Methods: The main content and characteristics of three countries' payment systems were analyzed in four aspects: expenditure copayment mode, paid-scope selection, drug price negotiation, and drug rational use management which were then compared with the Chinese status.Results: Through the difference in healthcare system tradition, the above countries have various copayment mode, but they all select paid-drug by cost-effectiveness analysis with corresponding control measures. Conclusions: China should: establish a co-payment mode for the high-value drugs on the basis of a critical illness medical insurance found; build a national pharmaco-economic evaluation index system and improve the national negotiation superiority, while emphasizing on risk-sharing mechanism; and make series specifications to guarantee the drug to be rationally used.
High-value drugs; Payment system; Drug price negotiation
国家自然科学基金(71573192);湖北省医保协会资助项目(湖北省创新药物医保准入机制研究)
张欲晓,女(1986年—),博士,讲师,主要研究方向为药物政策。E-mail: 75960195@qq.com
崔丹。E-mail: alyssazz@126.com
R197
A
10.3969/j.issn.1674-2982.2015.12.009
2016-05-11
2016-07-11
