非酒精性脂肪性肝病与急性脑梗塞相关性临床分析*
2015-09-20陈梅梅张舒宜陈光榆吴佳愉徐正婕汪保灿范建高
陈梅梅,张舒宜,陈光榆,潘 勤,吴佳愉,徐正婕,汪保灿,范建高
随着肥胖症全球化的流行趋势,非酒精性脂肪性肝病(Nonalcoholic fatty liver disease,NAFLD)的发病率在不断增长,并已成为全球公共卫生领域的新挑战[1~3]。我国发达地区NAFLD患病率亦已高达15%以上,与肥胖和代谢综合征关系密切。近年来,人们逐渐认识到NAFLD的肝外表现,并对以NAFLD预测2型糖尿病和心脑血管疾病发生和发展的预后价值产生了越来越浓厚的兴趣[1~3]。鉴于NAFLD患者通常合并有发生心脑血管疾病的多种危险因素,理论上讲,NAFLD患者较无NAFLD人群有更高的心脑血管疾病发病风险。为此,本研究通过前瞻性分析因各种原因进行头颅磁共振(MRI)扩散加权成像(diffusion weighted imaging,DWI)和腹部肝脏B超检查的住院患者的临床资料,旨在探讨NAFLD与急性缺血性脑梗塞的关系。
1 对象与方法
1.1 研究对象 2013年1月至2013年11月在我院急诊内科、神经内科、消化内科和心脏内科住院,因有头晕、肢体乏力、麻木等神经系统症状而行头颅MRI/DWI和腹部超声检查的患者。NAFLD的诊断依据2010年中华医学会肝病学分会脂肪肝酒精性肝病学组制定的《非酒精性脂肪性肝病诊疗指南》[1]。急性缺血性脑卒中的诊断参照2010年中华医学会神经病学分会脑血管病学组修订的《急性缺血性脑卒中诊治指南》[4,5]。剔除标准:(1)有过量饮酒史者,近 1年饮酒折合乙醇量≥140克/周(女性≥70克/周);(2)有病毒性肝炎、药物性肝损伤、全胃肠外营养、肝豆状核变性、自身免疫性肝病、肝硬化、肝癌患者;(3)MRI检查提示脑出血、颅内占位或其他病变者。
1.2 研究方法 (1)病史采集,记录性别、年龄、体质指数(Body mass index,BMI)=体质量(kg)/[身高(m)]2、24小时平均收缩压和舒张压、吸烟史、饮酒史,以及高血压、糖尿病、心房颤动和既往脑梗死病史;(2)急诊入院的急性脑梗死患者于入院和出院当天由急诊科神经专科医生使用美国国立卫生研究院卒中量表(NIH stroke scale,NIHSS)进行神经功能缺损程度评分[6];(3)生化指标检测,使用日立7600全自动生化分析仪检测;(4)影像学检查,使用飞利浦彩超IU22与L9-3探头检测两侧颈总动脉,测定颈总动脉内膜中层厚度(Intima-media thickness,IMT),取双侧颈总动脉最大值(IMT≥1.0 mm为增厚,分叉处IMT>1.2 m m视为斑块)。使用西门子Sequoia512超声机和4C1-S探头(1-4 MHz)进行腹部超声波检查,评估有无弥漫性脂肪肝。使用GE H Dx twin speed 3.0 T磁共振仪行头颅MRI/DWI检查,明确有无急性脑梗塞。
2 结果
2.1 一般资料 本研究共收集502例住院的同时进行了颅脑MRI/DWI检查和肝脏实时超声检查患者,剔除21例(过量饮酒16例,肝硬化3例,颅内占位1例,脑出血1例)患者,最终纳入481例符合入选标准的住院患者,男性220例,女性261例;年龄13~93岁,平均年龄(66.5±13.5)岁,其中年龄≥65岁者250例(60.0%),男性98例,女性152例;平均年龄(76.2±5.3)岁,年龄<65者231例,男性122例,女性109例;平均年龄(55.7±8.2)岁。在418例纳入患者中,218例(45.3%)确诊为急性脑梗塞,男性110例,女性108例;225例(46.8%)存在NAFLD,男性102例,女性123例。
2.2 NAFLD合并与未合并急性脑梗塞患者的临床特征 在225例NAFLD患者中,合并脑梗塞者110例(48.8%),男性54例,女性56例。平均年龄(68.5±10.9)岁;无脑梗塞者115例,男性48例,女性67例。平均年龄(62.8±11.7)岁。结果分析显示,NAFLD合并急性脑梗塞患者年龄、24 h平均收缩压、糖化血红蛋白、空腹和餐后2 h血糖均较无脑梗塞患者显著升高,而血清ALT水平则降低(P<0.05),两组其他指标无显著性差异(P>0.05,表1)。
表1 NAFLD合并与未合并急性脑梗塞患者临床资料[或M(QL,QU]比较
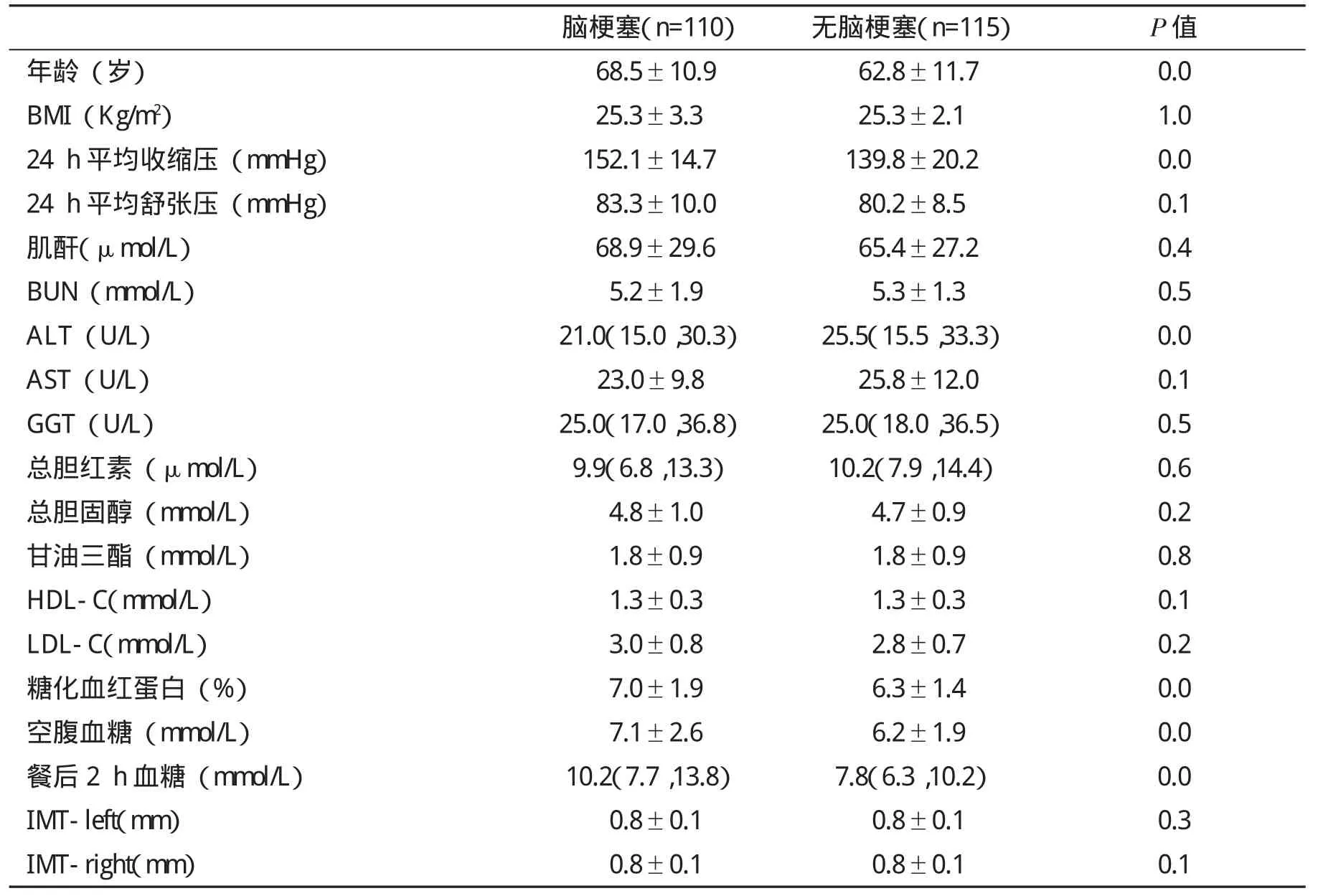
表1 NAFLD合并与未合并急性脑梗塞患者临床资料[或M(QL,QU]比较
脑梗塞(n=110) 无脑梗塞(n=115) P值年龄(岁) 68.5±10.9 62.8±11.7 0.0 BMI(Kg/m2) 25.3±3.3 25.3±2.1 1.0 24 h平均收缩压(mmHg) 152.1±14.7 139.8±20.2 0.0 24 h平均舒张压(mmHg) 83.3±10.0 80.2±8.5 0.1肌酐(μmol/L) 68.9±29.6 65.4±27.2 0.4 BUN(mmol/L) 5.2±1.9 5.3±1.3 0.5 ALT(U/L) 21.0(15.0,30.3) 25.5(15.5,33.3) 0.0 AST(U/L) 23.0±9.8 25.8±12.0 0.1 GGT(U/L) 25.0(17.0,36.8) 25.0(18.0,36.5) 0.5总胆红素(μmol/L) 9.9(6.8,13.3) 10.2(7.9,14.4) 0.6总胆固醇(mmol/L) 4.8±1.0 4.7±0.9 0.2甘油三酯(mmol/L) 1.8±0.9 1.8±0.9 0.8 HDL-C(mmol/L) 1.3±0.3 1.3±0.3 0.1 LDL-C(mmol/L) 3.0±0.8 2.8±0.7 0.2糖化血红蛋白(%) 7.0±1.9 6.3±1.4 0.0空腹血糖(mmol/L) 7.1±2.6 6.2±1.9 0.0餐后2 h血糖(mmol/L) 10.2(7.7,13.8) 7.8(6.3,10.2) 0.0 IMT-left(mm)0.8±0.1 0.8±0.1 0.3 IMT-right(mm)0.8±0.1 0.8±0.1 0.1
NAFLD合并脑梗塞较无脑梗塞患者高血压病、2型糖尿病、心房颤动患病率,以及有吸烟史和存在颈动脉斑块的比例显著升高(P<0.05),而两组之间有习惯性少量饮酒史和存在颈动脉狭窄的比例并无显著性差异(P>0.05,表2) 。
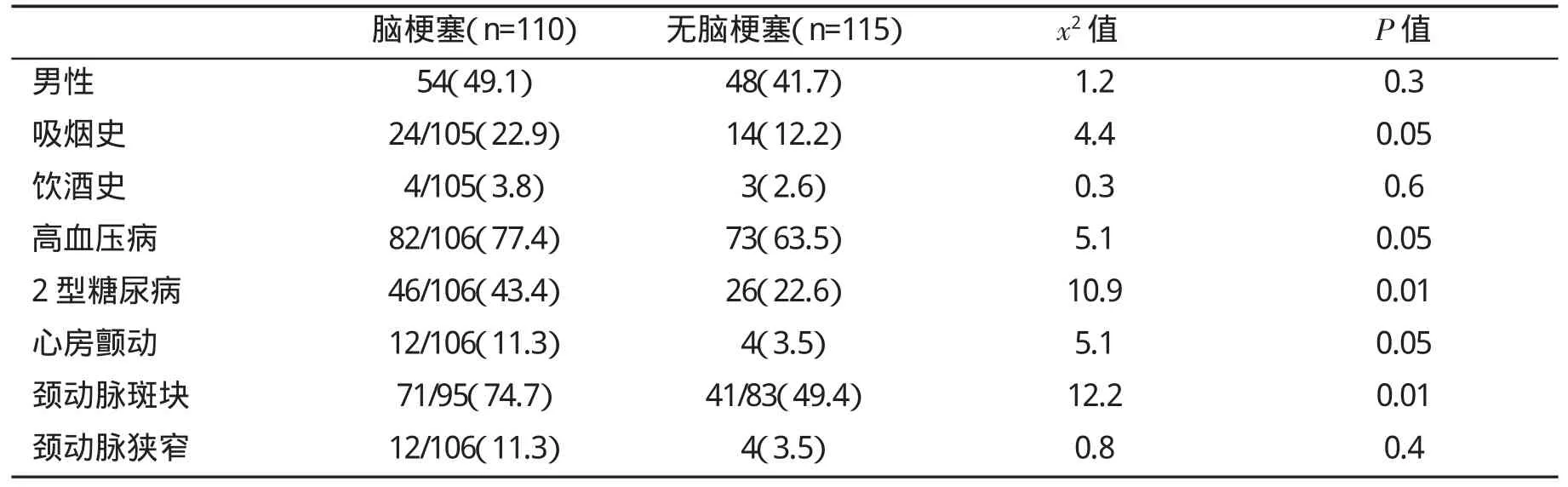
表2 NAFLD合并与未合并急性脑梗塞患者临床特征(%)
以NAFLD患者是否有急性脑梗塞为因变量(非急性脑梗塞赋值0,急性脑梗塞赋值1),用以下可能的影响因素为自变量进行二项Logistic多元回归分析:即年龄、24 h平均收缩压、糖化血红蛋白、ALT、空腹血糖以及有无糖尿病、高血压、吸烟史、心房颤动病史和颈动脉粥样斑块,采用逐步向前法(引入和剔除标准的概率分别为0.05和0.10),最后进入回归模型的变量是24 h平均收缩压(OR=1.028)、年龄(OR=1.054)、空腹血糖(OR=1.338),提示收缩压增高、年老、空腹血糖升高为NAFLD患者发生急性脑梗塞的独立危险因素(表3)。

表3 NAFLD患者脑梗塞的危险因素
2.3 急性脑梗塞合并与未合并NAFLD患者临床特征 根据腹部B超检查结果将218例急性脑梗塞患者分为合并NAFLD组与非NAFLD组。NAFLD组110例,男性54例,女性56例。平均年龄(68.5±10.9)岁;非NAFLD组108例,男性56例,女性52例。平均年龄(70.8±12.2)岁。急诊入院进行NIHSS评分患者75例,其中NAFLD患者36例,非NAFLD患者39例。
急性脑梗塞合并NAFLD患者血清GGT、胆固醇、甘油三酯、低密度脂蛋白、糖化血红蛋白、空腹和餐后2 h血糖水平都较非NAFLD组显著升高,而血清AST水平则较非NAFLD组显著下降(P<0.05),两组人群BMI、24 h平均血压、肌酐、BUN、入院NIHSS评分和出院NIHSS评分等指标都无显著性差异(P>0.05,表4) 。
表4 急性脑梗塞合并与未合并NAFLD患者临床特征[()或(M(QL,QU)]
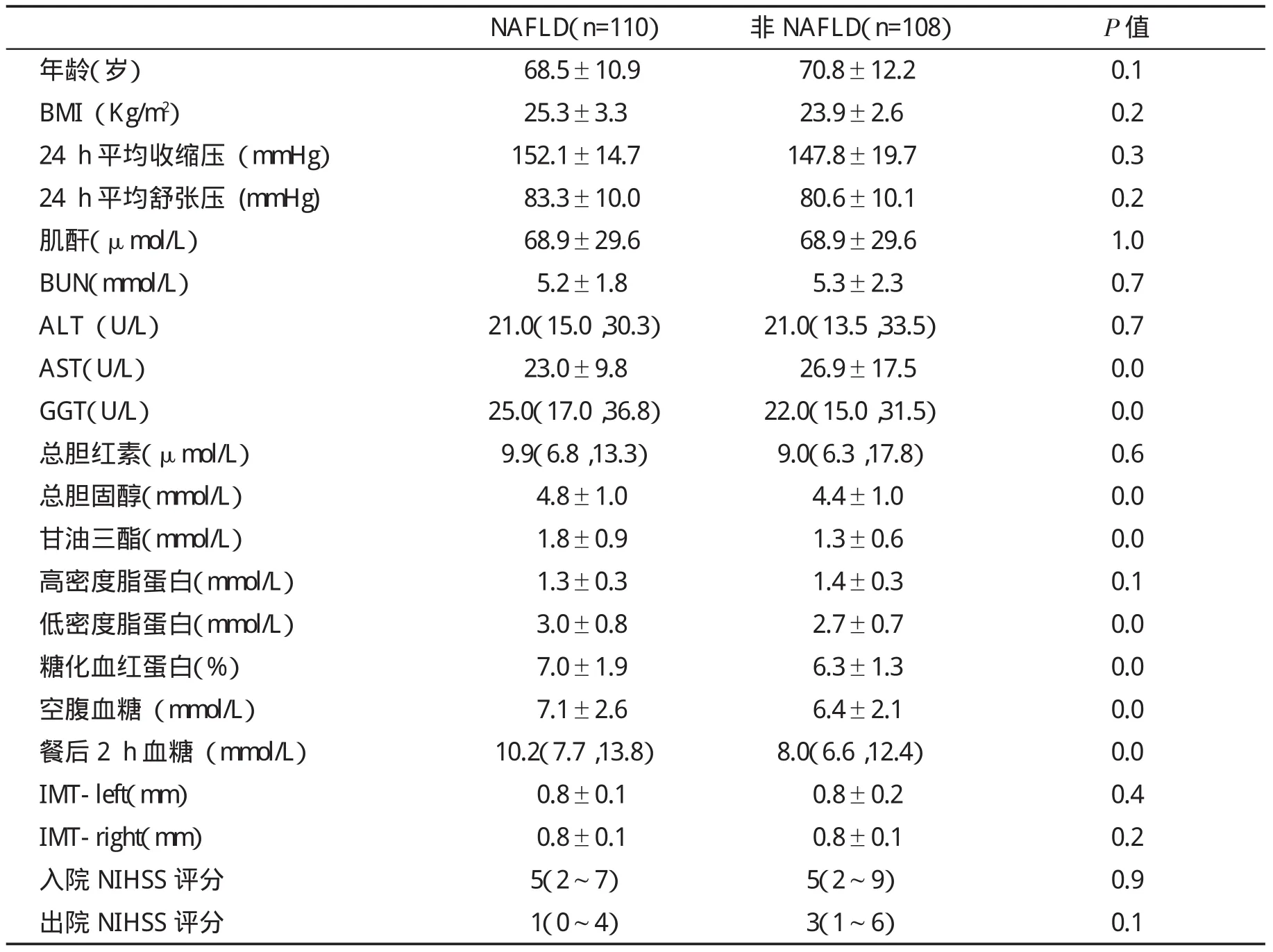
表4 急性脑梗塞合并与未合并NAFLD患者临床特征[()或(M(QL,QU)]
NAFLD(n=110) 非 NAFLD(n=108) P值年龄(岁) 68.5±10.9 70.8±12.2 0.1 BMI(Kg/m2) 25.3±3.3 23.9±2.6 0.2 24 h平均收缩压(mmHg) 152.1±14.7 147.8±19.7 0.3 24 h平均舒张压 (mmHg) 83.3±10.0 80.6±10.1 0.2肌酐(μmol/L) 68.9±29.6 68.9±29.6 1.0 BUN(mmol/L) 5.2±1.8 5.3±2.3 0.7 ALT(U/L) 21.0(15.0,30.3) 21.0(13.5,33.5) 0.7 AST(U/L) 23.0±9.8 26.9±17.5 0.0 GGT(U/L) 25.0(17.0,36.8) 22.0(15.0,31.5) 0.0总胆红素(μmol/L) 9.9(6.8,13.3) 9.0(6.3,17.8) 0.6总胆固醇(mmol/L) 4.8±1.0 4.4±1.0 0.0甘油三酯(mmol/L) 1.8±0.9 1.3±0.6 0.0高密度脂蛋白(mmol/L) 1.3±0.3 1.4±0.3 0.1低密度脂蛋白(mmol/L) 3.0±0.8 2.7±0.7 0.0糖化血红蛋白(%) 7.0±1.9 6.3±1.3 0.0空腹血糖(mmol/L) 7.1±2.6 6.4±2.1 0.0餐后 2 h血糖(mmol/L) 10.2(7.7,13.8) 8.0(6.6,12.4) 0.0 IMT-left(mm)0.8±0.1 0.8±0.2 0.4 IMT-right(mm)0.8±0.1 0.8±0.1 0.2入院NIHSS评分 5(2~7) 5(2~9) 0.9出院NIHSS评分 1(0~4) 3(1~6) 0.1
急性脑梗死合并NAFLD患者2型糖尿病患病率和颈动脉狭窄的比例分别较未合并NAFLD组显著升高或下降(P<0.05),两组其他指标均无显著性相差(P>0.05,表 5)
以是否存在NAFLD为因变量(非NAFLD赋值0,NAFLD赋值1),用以下可能的影响因素为自变量进行二项Logistic多元回归分析:即GGT、总胆固醇、甘油三酯、LDL-C、糖化血红蛋白、空腹和餐后2 h血糖、有无颈动脉狭窄、2型糖尿病,采用逐步向前法(引入和剔除标准的概率分别为0.05、0.10),最后进入回归模型的变量是颈动脉狭窄(OR=0.065)、糖化血红蛋白(OR=1.468)、甘油三酯(OR=2.479),提示高甘油三酯血症和高血糖为急性脑梗死患者发生NAFLD的独立危险因素,而颈动脉狭窄亦与脑梗塞患者存在NAFLD独立相关(表6)。
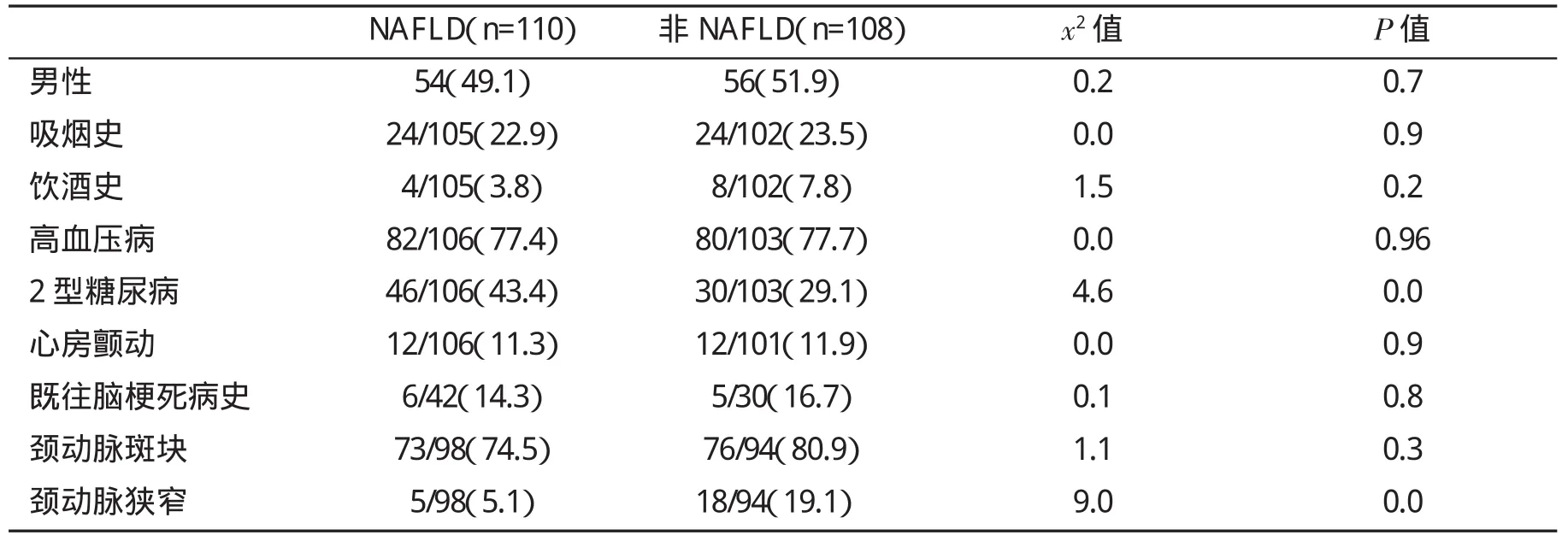
表5 急性脑梗塞合并与未合并脂肪肝患者临床特征(%)
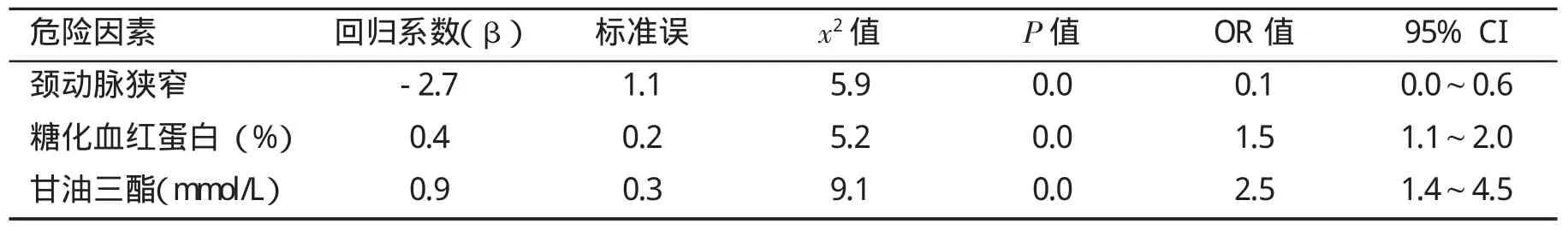
表6 急性脑梗塞患者存在NAFLD的危险因素
3 讨论
脂肪性肝病主要包括酒精性和非酒精性脂肪性肝病两种。国内外日益增多的脂肪肝主要是NAFLD。NAFLD是肥胖和代谢综合征累及肝脏的病理表现,影响广大NAFLD患者远期预后的主要是心脑血管疾病[1~3]。与欧美等西方发达国家不同,脑血管疾病而非心血管疾病是导致我国特别是农村人口致残和死亡的首要原因[4,5]。临床流行病学研究表明,中国每年有150万~200万新发脑卒中病例。在我国现存的700余万脑血管病患者中,70%为缺血性脑卒中。随着人口老龄化和生活方式的西化,我国居民缺血性脑卒中的发病率仍将不断上升,其中主要为以动脉粥样硬化为基础的缺血性脑血管病[5]。
现有研究显示NAFLD与心血管病变风险增加相关,包括心血管、脑血管疾病和外周血管疾病发病率增加[1~3,7]。目前的研究热点和众多报道主要集中于NAFLD与心脏血管事件的相关性,而NAFLD与急性缺血性脑卒中的相关性鲜有报道。Fraser et al在一项纳入10个大规模人群队列研究的Meta分析后指出,NAFLD患者血清谷氨酰转肽酶(GGT)水平升高10 U/L会增加54%发生脑卒中的风险或34%发生冠心病和脑卒中的共同风险[8]。Ying et al进行病例对照研究显示,NAFLD 患者 ALT(OR=3.3,95%CI:1.3~8.4)、AST(OR=3.6,95%CI:1.1~11.0)和 AST/ALT 比值(OR=3.11,95%CI:4~7.0)升高与急性缺血性脑卒中相关风险增加有关,但该研究未行肝脏影像学检查,不明确有无脂肪肝[9]。本研究通过B超筛查脂肪肝,结果发现本组研究对象NAFLD患病率高达46.8%,其中48.8%NAFLD患者合并急性脑梗塞。进一步的多元回归分析发现,24 h平均收缩压、年老、空腹血糖增高为NAFLD患者发生急性脑梗塞的独立危险因素,提示有效控制NAFLD特别是老年NAFLD患者的血压和血糖水平可能有助于预防或延缓急性脑梗塞的发生,从而改善NAFLD患者的预后。
2013年Tziomalos et al首次报道急性脑梗死患者NAFLD患病率为7.7%,但该研究诊断NAFLD的工作定义为血清ALT和/或AST水平大于正常值上限1倍,并排除其他可能引起转氨酶升高的疾病[10],显然不准确。尽管诊断NAFLD的金标准是肝活检,但临床实践中B超检查是NAFLD的首选筛查方法,可识别大于20%~30%肝脂肪变的脂肪肝,敏感性达85%~90%[1~3,11]。为此,影像学特别是肝脏超声检查被常规用于脂肪肝的流行病学调查和日常临床诊断。流行病学研究显示,我国成人NAFLD患病率为6%~18%,美国普通人群NAFLD患病率介于10%~35%之间[1~3,12]。本研究对我院 481例同时行头颅 MRI+DWI和肝脏B超检查的住院患者分析发现,急性脑梗塞患者合并NAFLD患病率为50.45%,男女患病率无明显差异,提示通过对急性脑梗塞患者行腹部B超检查,可显著提高脂肪肝的检出率。肥胖、糖脂代谢紊乱和2型糖尿病与NAFLD和脑卒中风险增加相关[13~15],急性脑梗塞患者的NAFLD患病率理应高于普通人群。本研究结果首次证实急性脑梗塞患者NAFLD患病率较高。进一步的相关分析显示,高甘油三酯血症和高血糖为急性脑梗塞患者存在NAFLD的独立危险因素,而颈动脉狭窄亦与脑梗塞患者存在NAFLD独立相关。
急性脑梗死合并与无合并NAFLD患者在急诊入院和出院时NIHSS评分无统计学差异,说明NAFLD与急性脑梗塞的严重程度并无明显相关性。此结果与Tziomalos et al研究报告相一致[10]。该研究纳入了32例有NAFLD的急性脑梗塞患者和383例无NAFLD的脑梗塞患者,结果显示NAFLD组和无NAFLD组入院NIHSS评分、出院时改良的Rankin评分(Modified Rankin score,mRS,一种用于脑梗死患者的功能受损评分)、住院病死率等指标均无显著差异,提示NAFLD并不影响急性脑梗塞的严重程度和住院期间的转归,可能的原因是合并NAFLD的急性脑梗塞患者和无NAFLD组有相同的脑梗塞的危险因素(如高血压、IMT增加)。合并NAFLD组总胆固醇、甘油三酯、LDL-C、糖化血红蛋白、空腹和餐后两小时血糖、2型糖尿病患病率较无NAFLD组升高。目前,对于血脂紊乱能否影响脑梗塞严重程度的流行病学研究尚无定论[14]。对急性脑梗塞患者随访3个月的报道发现,合并2型糖尿病的患者有更严重的功能缺损后遗症,如肢体乏力或瘫痪[15],但糖尿病对急性脑梗塞严重程度的影响在本研究中并不明显。在Tziomalos的研究报告中,诊断急性脑梗塞是依据临床症状体征和头颅CT平扫结果,急性脑梗死患者CT平扫在24~36 h内可能为阴性,且不能有效区分急性和陈旧性脑梗死[16]。本组研究对象均进行了头颅MRI+DWI检查,DWI诊断急性缺血性脑卒中的敏感性高达99%,较头颅CT平扫的敏感性增加4~5倍,特异性亦达92%以上[4,5]。因此,本研究结果可能更能反映真实的临床情况。
本研究首次前瞻性通过头颅MRI+DWI和肝脏B超检查探讨了NAFLD与急性脑梗塞的相互关系,结果发现NAFLD和急性脑梗塞都是中老年人的常见病,两者通常合并存在。年老、高血压和高血糖与NAFLD患者发生急性脑梗塞密切相关,而血液甘油三酯和血糖水平增高则提示急性脑梗塞患者可能合并存在NAFLD。尽管合并NAFLD并不影响急性脑梗塞的严重性,但加强NAFLD患者血压和血糖的控制可能有助于减少NAFLD患者急性脑梗塞的发病率。然而,本研究为单中心、小样本、横断面且临床信息并不完整的临床观察,NAFLD与脑梗塞的关系及其临床意义仍需大样本且有长时间的随访研究来证实[17]。
[1]中华医学会肝病学分会脂肪肝和酒精性肝病学组.非酒精性脂肪性肝病诊疗指南.中华肝脏病杂志,2010,18(3):163-166.
[2]丁雯瑾,范建高.世界胃肠病组织非酒精性脂肪性肝病诊疗指南简介. 实用肝脏病杂志,2014,17(5):I-III.
[3]中国医师协会脂肪性肝病专家委员会.脂肪性肝病诊疗规范化的专家建议. 实用肝脏病杂志,2014,16(3):207-209.
[4]中华医学会神经病学分会脑血管病学组急性缺血性脑卒中诊治指南撰写组.中国急性缺血性脑卒中诊治指南2010.中国医学前沿杂志(电子版),2010,3(1):50-59,69.
[5]中华医学会神经病学分会脑血管病学组缺血性脑卒中二级预防指南撰写组.中国缺血性脑卒中和短暂性脑缺血发作二级预防指南(2010).中国临床医生,2011,11:68-74.
[6]Brott TG,Adama HP Jr,Olinger CP,et al.Measurements of acute cerebral infarction:a clinical examination scale.Stroke,1989,20:864-870.
[7]王军,魏艳玲,范丽玲,等.非酒精性脂肪性肝病与心血管疾病的相关性研究. 实用肝脏病杂志,2013,16(6):499-501.
[8]Fraser A,Harris R,Sattar N,et al. Gamma-glutamyltransferase isassociated with incident vascular events independently of alcohol intake:analysis of the British Women’s Heart and Health Study and Meta-analysis.Arterioscler Thromb Vasc Biol,2007,27:2729-2735.
[9]Ying I,Saposnik G,Vermeulen MJ,et al.Nonalcoholic fatty liver disease and acute ischemic stroke.Epidemiology,2011,22:129-130.
[10]Tziomalos K,Giampatzis V,Bouziana SD,et al.Association between nonalcoholic fatty liver disease and acute ischemic stroke severity and outcome.World J Hepatol,2013,5(11):621-626.
[11]Vuppalanchi R,Chalasani N.Nonalcoholic fatty liver disease and nonalcoholic steatohepatitis:Selected practical issues in their evaluation and management.Hepatology,2009,49(1):306-317.
[12]Vernon G,Baranova A,Younossi ZM.Systematic review:the epidemiology and natural history of non-alcoholic fatty liver disease and non-alcoholic steatohepatitis in adults.Aliment Pharmacol Ther,2011,34(3):274-285.
[13]Szczepaniak LS,Nurenberg P,Leonard D,et al.Magnetic resonance spectroscopy to measure hepatic triglyceride content:prevalence of hepatic steatosis in the general population.Am J Physiol Endocrinol Metab,2005,288:E462-E468.
[14]Tziomalos K,Athyros VG,Karagiannis A,et al.Dyslipidemia as a risk factor for ischemic stroke.Curr Top Med Chem,2009,9(14):1291-1297.
[15]Megherbi SE,Milan C,Minier D,et al.Association between diabetes and stroke subtype on survival and functional outcome 3 months after stroke:data from the European BIOMED Stroke Project.Stroke,2003,34(3):688-694.
[16]Pantano P,Caramia F,Bozzao L,et al.Delayed increase in infarct volume after cerebral ischemia:correlations with thrombolytic treatment and clinical outcome.Stroke,1999,30:502-507.
[17]茅益民,曾民德.加强非酒精性脂肪性肝病的临床和转化医学研究. 实用肝脏病杂志,2012,15(4):273-275.
