妊娠子痫前期发病的相关因素分析
2015-06-14房娟朱桃花管春风李如霞
房娟,朱桃花,管春风,李如霞
(1铜陵市妇幼保健院,安徽铜陵244000;2安徽医科大学第二附属医院)
妊娠高血压综合征(HPDP)是妊娠妇女特有疾病,发病率约10%,分为妊娠期高血压(GHP)、子痫前期(PECL)、子痫(ECL)、慢性高血压并发子痫前期(PSCHP)、妊娠合并慢性高血压(CHPCP)等,其中ECL是HPDP较为严重的一种类型[1]。PECL孕妇出现抽搐且无法用其他原因解释时即为ECL,因此临床上对PECL的防治是避免GHP恶化为ECL的关键。本研究对63例PECL患者的临床资料进行分析,探讨PECL发病的相关因素,为临床治疗提供参考。
1 资料与方法
1.1 临床资料 2010年3月~2013年12月在铜陵市妇幼保健院产科门诊定期随诊孕周≥20周的GHP患者193例,均为首次单胎待产妇,年龄17~43岁、平均30.91岁。均为妊娠首次出现收缩压≥140 mmHg或舒张压≥90 mmHg,且24 h尿蛋白<300 mg。妊娠满20周出现血压≥140/90 mmHg,24 h尿蛋白≥0.3 g或随机尿蛋白(+)诊断为PECL[2]。将患者按是否并发 PECL分为 GHP组130例、PECL组63例。患者出现PECL前均未服用过抗高血压类药物及子痫治疗或预防性药物,如钙制剂、解痉药、镇静药等;排除肾炎合并妊娠、癫痫、糖尿病合并妊娠等疾病,收缩压≥160 mmHg或舒张压≥110 mmHg需要降血压治疗者。两组性别、年龄具有可比性。
1.2 方法
1.2.1 临床资料的收集 患者初次门诊就诊时采集其临床资料,包括年龄、孕周、既往史、家族史、身高及体质量等;于安静、温度适宜环境下坐位休息5~10 min后用经过校准的水银血压计测量右臂血压2次,间隔10 min,取平均值,连续3次血压≥140/90 mmHg诊断为GHP,取3次血压平均值作为该患者血压,计算平均动脉压(MAP),MAP=(收缩压 +2×舒张压)/3。留取患者空腹静脉血与24 h尿样测定血小板、血肌酐、血尿酸及24 h尿蛋白。
1.2.2 GHP的治疗 嘱患者左侧卧位休息,高蛋白、高维生素、低脂肪饮食,适当控制钠盐摄入,解除心理与精神压力,避免不良刺激。均未行降压及其他药物治疗。
1.2.3 统计学方法 采用SPSS10.0统计软件。计量资料以±s表示,比较采用两独立样本t检验;计数资料以率表示,比较采用χ2检验。单因素分析中P<0.05的指标进入逐步Logistic回归分析,以各因素为自变量,以PECL是否发病为因变量。P≤0.05为差异有统计学意义。
2 结果
2.1 两组一般情况比较 见表1。
表1 两组一般情况比较(±s)
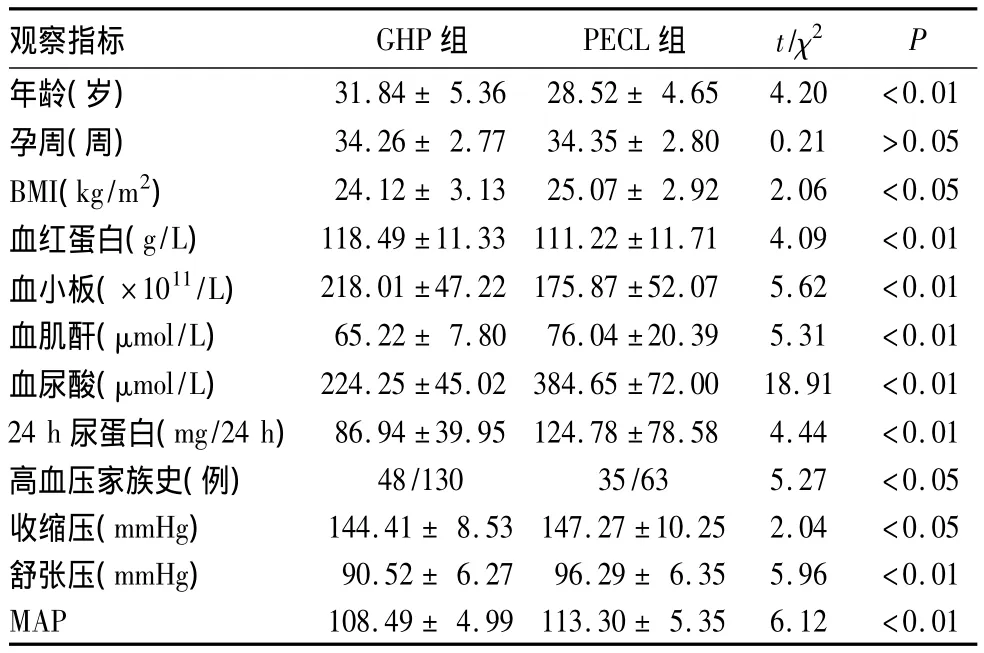
表1 两组一般情况比较(±s)
观察指标 GHP组 PECL组 t/χ2P 31.84± 5.36 28.52± 4.65 4.20 <0.01孕周(周) 34.26± 2.77 34.35± 2.80 0.21 >0.05 BMI(kg/m2) 24.12± 3.13 25.07± 2.92 2.06 <0.05血红蛋白(g/L) 118.49±11.33 111.22±11.71 4.09 <0.01血小板(×1011/L) 218.01±47.22 175.87±52.07 5.62 <0.01血肌酐(μmol/L) 65.22± 7.80 76.04±20.39 5.31 <0.01血尿酸(μmol/L) 224.25±45.02 384.65±72.00 18.91 <0.01 24 h 尿蛋白(mg/24 h) 86.94±39.95 124.78±78.58 4.44 <0.01高血压家族史(例) 48/130 35/63 5.27 <0.05收缩压(mmHg) 144.41± 8.53147.27±10.25 2.04 <0.05舒张压(mmHg) 90.52± 6.27 96.29± 6.35 5.96 <0.01年龄(岁)MAP 108.49± 4.99 113.30± 5.35 6.12 <0.01
2.2 PECL发病的多因素分析 以各因素为自变量,以是否发生PECL为因变量进行多因素Logistic回归分析,结果显示血小板、血尿酸水平及高血压家族史与PECL发病明显相关(P均<0.05)。血小板与PECL发病呈负相关,为PECL发病的保护因素;而血尿酸、高血压家族史与PECL发病呈正相关,为PECL发病的危险因素。见表2。

表2 PECL发病的多因素Logistic分析
3 讨论
ECL是妊娠妇女特有的心血管疾病,是HDCP病情危重的表现[3]。早期预测及防治PECL是避免GHP进一步恶化发展为ECL的关键,但PECL病因迄今不明,针对PECL的预测方法目前亦非常有限。本研究通过对193例GHP患者的临床资料进行回顾性分析,探讨PECL发病的相关因素,为临床治疗ECL提供参考。有学者认为,妊娠妇女年龄越大越易发生PECL,年龄≥30岁的妊娠妇女发生PECL的危险性比年轻妊娠妇女高2~4倍,并认为这与患者年龄大、有动脉硬化倾向有关系[4]。但多数研究对象未严格区分初产妇与经产妇,且多数研究未考虑血脂、血凝等情况对动脉硬化倾向的影响。本研究发现,发生PECL的初产妇年龄较GHP患者偏小,可能与这类患者生理、心理上相对不够成熟,对孕期血容量增加、心率增快、心脏负荷加大的适应性较差,更易出现焦虑、抑郁等不良心理有关。营养状况也同PECL发病存在一定关联。本研究中,PECL患者BMI明显升高。肥胖可引起胰岛素抵抗和炎症反应,而胰岛素抵抗与内皮功能受损相关,且能增加血管收缩剂内皮素-1的释放,而后者可致外周循环阻力增加,参与原发性高血压的发病[5]。Abedi等[6]认为,BMI< 20 kg/m2的偏瘦孕妇PECL的发病率相应增加。由此可见,孕期合理饮食、适度锻炼、避免孕期体质量过高或过低,保持正常的BMI,可降低ECL的发生率。
高血压患者血小板处于高度活化状态,这种情况在GHP患者中同样可见。本研究显示,PECL组血小板显著低于GHP组,与以往报道[7]基本一致。GHP的病理生理过程包括血管内皮损伤、凝血、纤溶系统激活及血小板功能状态改变等。GHP时血流动力学改变,使血小板与红细胞受损引起ADP释放及具有抗血小板聚集功能的NO生成减少,这些情况促使血小板黏附、聚集与释放,使血小板处于高度活化状态[8]。当外周血中血小板被大量激活致消耗增多、破坏增加时,血小板计数可减少。进一步行多因素Logistic回归分析显示,血小板与PECL发病呈负相关,是PECL发病的保护因素,可作为临床预测PECL发病的参考指标。虽然两组血红蛋白水平亦有差异,但均在正常范围内,PECL组血红蛋白浓度相对较低的原因可能与孕期血容量增加、血液稀释及红细胞破坏增加等因素有关。
PECL的诊断需满足24 h尿蛋白≥0.3 g或随机尿蛋白(+),临床上也将肾功能状况作为观察PECL病情变化的重要参考。本研究观察了PECL患者血肌酐、血尿酸及24 h尿蛋白3项反映肾功能的指标,发现PECL患者血肌酐、血尿酸及24 h尿蛋白均高于GHP患者。HDCP时肾脏血管内皮细胞受损,血管内皮生长因子分泌不足,血管重塑受阻,肾脏重吸收及滤过受影响,GHP进一步恶化出现PECL时,肾脏血管也因肾内血管损伤严重致肾功能异常,此时会出现血肌酐、血尿酸及尿蛋白增高,可见肾脏功能变化能较直接地反映GHP严重程度[9]。本研究发现,血尿酸水平与PECL发病有明显相关性,与近年研究发现GHP患者血尿酸偏高,且可以预防子痫前期的结论一致[10]。但高尿酸是引起GHP或PECL的原因,还是GHP的结果及导致PECL的诱因,至今尚无明确结论。一种观点认为,长期GHP患者肾功能异常,致血尿酸经肾小球滤过减少是引起GHP血尿酸增高的原因;而另一种观点则认为,GHP或PECL时肾小球滤过率下降、胎盘缺血、胎儿缺氧引起嘌呤代谢增加才是导致血尿酸升高的原因。但无论哪个观点都支持血尿酸与PECL发病存在一定相关性,可作为预测PECL发病的指标。
本研究还发现,PECL患者收缩压与舒张压稍高于GHP患者,且有高血压病家族史的孕妇发生PECL的危险性明显增加,后者为PECL发病的独立危险因素,与PECL发病呈明显正相关。支持PECL发病机制的遗传学说,佐证了PECL患者存在基因突变、缺失及表达异常现象[11]。
GHP出现PECL的临床表现复杂,虽然本研究发现PECL患者在年龄、营养状况、血小板、肾功能、血压等方面与GHP患者存在统计学差异,但对个体而言,PECL发病很难用单一因素解释,应该是多个因素共同作用的结果。而血小板、血尿酸及高血压病家族史与PECL发病关系密切,存在显著相关性,可用于临床观察与预测PECL的发病。
[1]Nickens MA,Long RC,Geraci SA.Cardiovascular disease in pregnancy:(women's health series)[J].South Med J,2013,106(11):624-630.
[2]Gupte S,Wagh G.Preeclampsia-Eclampsia[J].J Obstet Gynaecol India,2014,64(1):4-13.
[3]Rana S,Karumanchi SA,Lindheimer MD.Angiogenic factors in diagnosis,management,and research in preeclampsia[J].Hypertension,2014,63(2):198-202.
[4]Bilano VL,Ota E,Ganchimeg T,et al.Risk factors of pre-eclampsia/eclampsia and its adverse outcomes in low-and middle-incomecountries:a WHO secondary analysis[J].PLoS One,2014,9(3):e91198.
[5]Jeyabalan A.Epidemiology of preeclampsia:impact of obesity[J].Nutr Rev,2013,71(Suppl 1):S18-S25.
[6]Abedi P,Mohaghegh Z,Afshary P,et al.The relationship of serum vitamin D with pre-eclampsia in the Iranian women[J].Matern Child Nutr,2014,10(2):206-212.
[7]Koh MB,Lao ZT,Rhodes E.Managing haematological disorders during pregnancy[J].Best Pract Res Clin Obstet Gynaecol,2013,27(6):855-865.
[8]Kaya MG,Yarlioglues M,Gunebakmaz O,et al.Platelet activation and inflammatory response in patients with non-dipper hypertension[J].Atherosclerosis,2010,209(1):278-282.
[9]陈蔓.早发型重度子痫前期肾功能损害患者的妊娠结局分析[J].山东医药,2014,54(10):41-43.
[10]Wu Y,Xiong X,Fraser WD,et al.Association of uric acid with progression to preeclampsia and development of adverse conditions in gestational hypertensive pregnancies[J].Am J Hypertens,2012,25(6):711-717.
[11]Buurma AJ,Turner RJ,Driessen JH,et al.Genetic variants in pre-eclampsia:a meta-analysis[J].Hum Reprod Update,2013,19(3):289-303.
