急性非结石性胆囊炎的诊断与治疗(附56例报告)
2015-06-09曹钧张建新卢绮萍
曹钧 张建新 卢绮萍
·论 著·(胆道外科专题)
急性非结石性胆囊炎的诊断与治疗(附56例报告)
曹钧 张建新 卢绮萍
目的 探讨急性非结石性胆囊炎的诊断和外科治疗方法。方法 回顾性分析2009年1月至2015年3月间56例急性非结石性胆囊炎病人的临床资料。结果 术前明确诊断47例,9例急性腹膜炎行手术探查证实。17例病人顺利施行经皮经肝胆囊穿刺引流术,32例行经腹腔镜胆囊切除术,5例中转开腹;7例直接开腹行胆囊切除术。治愈50例,1例死于急性心肌梗死,5例因术后脓毒血症并发多器官功能衰竭死亡,死亡率为10.7%。结论 急性非结石性胆囊炎是一种高风险疾病,需高度重视,CT检查对其诊断具有重要意义。治疗中需遵从损伤控制理念,根据病情选用经皮经肝胆囊穿刺引流术或经腹腔镜(开腹)胆囊切除术,可达到较好的治疗效果。
急性非结石性胆囊炎;诊断;治疗
急性非结石性胆囊炎(acute acalculous cholecystitis,AAC)是一类无结石存在情况下急性发生的胆囊炎性疾病,临床相对少见,起病原因尚未完全明确;但AAC起病急,病情较重,一旦诊治不当,往往可导致胆囊坏疽穿孔等严重后果,甚至造成病人死亡,因此日益受到重视[1]。我科2009年1月至2015年3月间收治56例AAC病人,根据病情分别行经皮经肝胆囊穿刺引流术(percutaneous transhepatic gallbladder drainage,PTGBD)和经腹腔镜胆囊切除术(laparoscopic cholecystectomy,LC)或开腹胆囊切除术进行治疗。本文回顾性分析这部分病人的临床资料,总结经验教训,以期引起重视。
资料与方法
一、病例资料
全组56例,其中男性41例,女性15例;年龄22~87岁,平均年龄52.3岁。入院前均无胆囊结石及胆囊炎病史,其中12例由外院转入。39例发病前因外伤入院,其中头颅外伤3例,胸部伤6例,腹部伤10例,四肢及其他部位骨折9例,另有11例为多发伤;其中28例创伤后出现休克,伤后均接受全身麻醉下专科手术治疗,AAC发病时12例处于禁食状态,并行全肠外营养,AAC发病与外伤发生时间相距5~13 d;另17例均无外伤史。
全组中合并糖尿病者8例,原发性高血压10例,冠心病9例,慢性阻塞性肺疾病5例,慢性心功能不全5例,严重心律失常4例,详见表1。全组病例发病后有43例出现不同程度的右上腹疼痛,伴发热47例(T>38℃),黄疸4例,体检均有右上腹压痛和肝区叩痛。全组病例CT检查提示胆囊肿大,42例胆囊壁呈双边影,胆囊周围可见渗液,CT图像见图1、图2。术前B超(17例)、CT检查(56例)和MRCP检查(39例),确认无胆系结石。
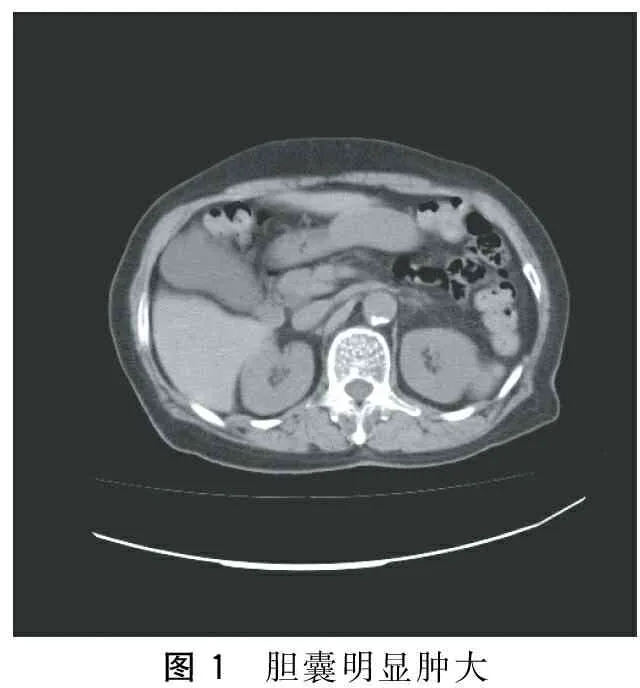
图1 胆囊明显肿大

图2 胆囊肿大,周围可见渗出
二、治疗方法
1.手术方法 ①PTGBD:病人仰卧位,在B超引导下根据胆囊位置选择经肝穿刺进入胆囊的方向和进针深度。确定穿刺点和穿刺路径后局部消毒铺巾,以10号穿刺针经皮经肝穿刺,于胆囊体中部穿刺进入胆囊,拔出针芯,抽取胆汁行细菌培养和药敏试验,经穿刺针置入导丝,以扩张器扩张穿刺隧道,置入中心静脉穿刺导管,抽取胆汁证实无误后,皮肤缝针固定穿刺导管,外接抗反流引流袋。②胆囊切除术:无腹部近期手术史的病例首先使用腹腔镜探查,常规三孔法或四孔法,建立CO2气腹后,分离胆囊周围粘连,于胆囊底切开减压,留取胆汁行细菌培养和药敏试验,分离胆囊三角,显露分离胆囊动脉和胆囊管后置可吸收夹分别夹闭,常规切除胆囊,Winslow孔放置橡胶管引流。如术中探查发现经腹腔镜行胆囊切除困难,则行中转开腹手术;有近期腹部手术史的病例直接行开腹胆囊切除术,手术过程不再赘述。
2.手术后治疗 术后常规使用广谱抗生素抗感染治疗,并根据胆汁细菌培养和药敏试验结果调整用药;纠正休克和酸中毒状态,维持水、电解质平衡,积极治疗伴发疾病,并行其他对症支持治疗;行PTGBD病例术后定期冲洗引流管。
结 果
全组病例中术前明确诊断47例,9例考虑急性腹膜炎行手术探查证实。全组治愈50例,死亡6例(10.7%)。
17例病人顺利施行PTGBD,15例经引流后治愈,术后2~3周带管出院,拒绝择期再次手术的4例病人1个月后拔管,其中2例分别于第3、5个月后再发急性胆囊炎,经LC治愈,另11例1~3个月后择期行LC手术;2例穿刺后仍持续腹痛、发热,1例行开腹胆囊切除术,证实胆囊坏疽并穿孔,1例CT证实胆囊周围渗液明显增多,因存在手术禁忌证,在B超引导下穿刺置管行胆囊周围引流,此2例病人术后出现脓毒血症并多器官功能衰竭死亡。
32例行经腹腔镜胆囊切除术,其中5例中转开腹;7例直接开腹行胆囊切除术。术中证实化脓性胆囊炎25例,坏疽性胆囊炎18例,并发胆囊穿孔10例,手术均顺利完成。术后4例死亡,1例死于急性心肌梗死,3例因脓毒血症并多器官功能衰竭死亡;切口感染4例。

表1 全组病例合并基础疾病情况(例)
讨 论
AAC多发生在重症创伤或大手术后和老年病人,该病起病急,病情进展快,容易发生胆囊坏疽穿孔,并发脓毒血症和多器官功能衰竭等严重并发症。目前发病机制尚未完全明确,我们认为可能的发病原因:①胆囊缺血或低灌注状态:严重创伤或大手术后的缺血再灌注损伤,造成胆囊黏膜缺血并出现溃疡,容易并发细菌的繁殖和感染,而感染后的组织水肿会加重胆囊缺血[2];原有动脉硬化性疾病、高血压、心功能不全、糖尿病等基础疾病容易出现血管狭窄硬化也可能导致胆囊血供障碍。本组病例中多数病人(39/56,69.6%)发生在创伤或大手术后,且有28例在外伤后出现休克,组织缺血再灌注损伤难以避免,而合并心血管疾病的病例也较多,支持这种发病机制。②容易造成胆汁淤积的病因:创伤或大手术后的禁食和肠外营养的应用可能造成胆汁淤积,容易出现胆囊的细菌感染诱发此病;本组中12例在禁食状态并同时使用全肠外营养时发病。③机体抗感染能力减退:创伤或大手术后、老年、糖尿病及其他伴发疾病等多种因素都可能造成对感染的抵抗能力下降,细菌容易在淤滞的胆汁中繁殖造成感染而诱发AAC。部分病毒感染亦可诱发AAC的发生,但具体机制尚不明确[3]。Owen和Jain[4]认为AAC的发病相关因素有创伤、肠外营养应用、输血、感染、心血管疾病、糖尿病、肿瘤等多种,发病时多存在2种或2种以上危险因素,但具体发病机制不明。本组病例的资料也支持这一观点。
AAC的发病人群相对特殊,临床症状和体征有时并不典型,由于发病前的创伤、大手术和多种伴发疾病的存在,病情易被掩盖,容易出现误诊和漏诊[5]。而此病起病急,进展快,延误诊断可能造成严重后果。目前AAC的诊断尚无统一的标准,Huffman等[6]认为临床出现右上腹疼痛伴寒战、发热,体检右上腹压痛,可伴肌紧张,血常规和肝功能检查指标升高,CT检查提示胆囊增大(横径>5 cm)和胆囊壁水肿增厚(>3 mm),胆囊周围积液,胆囊腔内无结石,术中探查和术后标本检查证实无结石,即可明确诊断。通过本组病例的诊治,我们认为诊断过程需注意把握几点:①对重症创伤或大手术后以及中老年病人,出现右上腹疼痛不适或不明原因的发热,需仔细检查诊断,对AAC的发病有所警惕,不可认为无结石不会出现胆囊炎,更不能想当然认为是创伤或手术后的正常表现。本组中9例发病仅有轻度右上腹疼痛不适和低热表现,非专科医生初始认为可能是创伤或手术所致,专科会诊后及时经腹腔镜探查证实AAC诊断;3例创伤后并发AAC病人,发病后基层医院诊断延误,转诊来院时发病均超过5 d,出现胆囊坏疽穿孔,弥漫性腹膜炎,2例伴发腹腔间隔室综合征,虽经积极手术救治,终因并发脓毒血症和多器官功能衰竭死亡,当引为教训。②及时进行血常规、生化等相关检查,CT检查尤为重要。本组56例经CT检查均提示胆囊肿大,胆囊壁增厚毛糙,42例胆囊壁呈现“双边影”表现,并伴有胆囊周围积液,高度提示AAC的诊断;有研究认为胆囊壁水肿、增强扫描胆囊壁无强化以及胆囊腔积气对于AAC的诊断具有重要意义[7]。本组12例转诊入院病例在基层医院发病,诊断不明,抗感染治疗效果不佳,转入我院后及时行CT检查提示AAC,术中证实7例胆囊坏疽,4例穿孔。因此我们认为CT检查对AAC具有极高的诊断价值,可列为首选。③对于术前未明确诊断,但有明显腹膜炎表现的病例,条件允许的情况下应及时行腹腔镜或开腹手术探查,既能明确诊断,又能完成治疗[8];本组9例未明确诊断的病人及时行腹腔镜探查证实AAC诊断,8例成功实施腹腔镜下胆囊切除术,1例中转。
对于AAC的治疗,有观念认为一旦确诊即应行手术治疗[9],对此笔者并不认同。我们认为在外科感染存在的情况下,去除病灶和引流具有同样的重要性,以能达到好的治疗效果为目的。结合本病发病人群相对特殊,部分外伤病人尚处于严重创伤的恢复阶段,部分高龄病例合并多种基础疾病,对急诊手术和麻醉的耐受能力差,风险较高,且本病具有起病急、进展快、发生胆囊坏疽穿孔可能性大的特点,笔者认为治疗中需遵从损伤控制理念,而PTGBD与LC均为微创治疗方法,可根据每个病人的不同情况,选用不同的治疗方法,而受限于特殊病情不能用微创方法治疗的病例,则可选用开腹胆囊切除术。Simorov等[10]研究亦认为AAC病人行胆囊造瘘术优于开腹胆囊切除术。可认为PTGBD是一种微创化的胆囊造瘘术,具有操作简便、创伤小、并能最大程度避免急诊承受麻醉和手术的风险等优点[11-12]。结合本组病例的诊疗过程,我们认为PTGBD治疗AAC主要适用于:①AAC诊断明确,发病时间较短(<48 h),腹部体征轻,无或有轻症脓毒血症表现,临床诊断排除胆囊坏疽穿孔;本组中5例属此种情况,穿刺引流后48 h内腹痛明显缓解。②高龄病人,伴发多种疾病,行麻醉和手术治疗风险高,或存在手术禁忌证;本组中6例归入此类,经治疗后4例痊愈,但有2例穿刺后仍有腹痛、发热,1例行开腹胆囊切除术,证实胆囊坏疽并穿孔,1例因存在手术禁忌证,在B超引导下穿刺置管行胆囊周围引流,此2例病人因基础疾病较严重,器官功能差,术后出现脓毒血症并多器官功能衰竭死亡。③近期腹部创伤行手术治疗,或其他部位创伤,病情尚未完全稳定;此种情况本组6例,经PTGBD治疗后治愈。④不愿接受腹腔镜(开腹)胆囊切除术的病例。
而在进行PTGBD的治疗过程中,需要把握:①选取合适内径的中心静脉穿刺导管,可减少胆漏、出血等并发症。②穿刺入胆囊处宜在胆囊体中上部,此处无大的血管和胆管,风险较小;穿刺成功后胆囊内留置导管长度适中(4~6 cm)并妥善固定,防止滑脱。③术后定期冲洗穿刺管,防止堵管。④PTGBD术后需严密观察病人病情变化,如腹痛无缓解甚至加重,伴脓毒血症表现,复查CT提示胆囊周围积液增加等情况,需及时行腹腔镜(开腹)胆囊切除术,切勿贻误,以免造成严重后果。对于术前无明显手术禁忌证,腹膜炎症状较重,甚至考虑胆囊坏疽穿孔的病例,我们认为以行经腹腔镜(开腹)胆囊切除术为宜,术者应由经验丰富的医师担任,术中需注意胆囊三角区的解剖,我们观察到所有手术病例中胆囊管无一例发生坏疽,沿胆囊边缘采用钝锐性结合的方法解剖分离,多数可顺利完成胆囊切除。术后加强抗感染和抗休克、纠正酸中毒等支持治疗,防止严重并发症的发生。⑤PTGBD治疗后病情缓解的病例,病情稳定后若无手术禁忌证,建议至少1个月后行LC治疗,防止再发。本组中2例分别于PTGBD治疗后病情完全缓解,拔管后近期再次发生AAC,经LC治愈。因此对PTGBD治疗后的病例,仍需重视后期的手术治疗。
对于外伤后的病人,尤其是伴发休克的病例,需快速纠正休克,改善组织灌注,防止休克时间过长,容易出现AAC等并发症。纠正休克后,条件允许的病例可尽早进食或行肠内营养,避免出现胆汁淤积以及长期肠外营养时容易出现的肠道细菌移位诱发感染,减少AAC的发生。
总之,AAC发病人群相对特殊,具有起病急、进展快、胆囊坏疽及穿孔发生率高、病死率高的特点,需高度重视该病的诊断。治疗中需遵从损伤控制理念,根据病情选用PTGBD或经腹腔镜(开腹)胆囊切除术,可达到较好的治疗效果。
1 高君,丁雪梅,柯山,等.院外发病的急性非结石性胆囊炎26例临床分析.中华外科杂志,2010,48:1668-1670.
2 Mann CD,Metcalfe MS,Neal CP,et al.Delayed necrotizing acalculous cholecystitis after multiple trauma. Am J Emerg Med,2008,26:631.e1-e2.
3 Gagneux-Brunon A,Suy F,Pouvaret A,et al.Acute acalculous cholecystitis ,a rare complication of Epstein-Barr virus primary infection:report of two cases and review. J Clin Virol,2014,61:173-175.
4 Owen CC,Jain R.Acute acalculous cholecystitis.Curr Treat Options Gastroenterol,2005,8:99-104.
5 陈子清,诸葛乐君.创伤或术后急性非结石性胆囊炎.腹部外科,2001,14:307-308.
6 Huffman JL,Schenker S.Acute acalculous cholecystitis:a review.Clin Gastroenterol Hepatol,2010,8:15-22.
7 Ahvenjarvi L, Koivukangas V, Jartti A,et al.Diagnostic accuracy of computed tomography imaging of surgically treated acute acalculous cholecystitis in critically ill patients.J Trauma,2011,70:183-188.
8 周喜斌,曹锦飞,连凌云,等.小切口胆囊切除术诊治体会(附239例报告).腹部外科,2002,15:306-307.
9 黄新利.老年急性非结石性胆囊炎的手术治疗体会.吉林医学,2014,35:3303-3304.
10 Simorov A,Ranade A,Parcells J,et al.Emergent cholecystostomy is superior to open cholecystectomy in extremely ill patients with acalculous cholecystitis:A large multicenter outcome study.Am J Surg,2013,206:935-940.
11 张建新,金炜东,曹钧,等.经皮经肝胆囊穿刺引流术在治疗高龄危重病人急性胆囊炎中的应用.临床外科杂志,2014,22:759-761.
12 杨宏强,李江,张示杰,等.高危急性胆囊炎经PTGD处理后再行腹腔镜胆囊切除术137例.腹部外科,2012,25:100-101.
Diagnosis and treatment of acute acalculous cholecystitis (a report of 56 cases)
CaoJun,ZhangJianxin,LuQiping.
DepartmentofGeneralSurgery,WuhanGeneralHospitalofGuangzhouMilitaryCommand,Wuhan430070,China
LuQiping,Email:ptwklqp111@163.com
Objective To investigate diagnosis and treatment of acute acalculous cholecystitis (AAC).Methods The clinical data of 56 cases of acute acalculous cholecystitis in our department from January 2009 to March 2015 were retrospectively analyzed.Results The diagnosis was made preoperation in 47 cases, and postoperation in 9 cases. Percutaneous transhepatic gallbladder drainage was performed on 17 cases. Laparoscopic cholecystectomy was done on 32 cases while 9 cases were converted to open surgery. The open cholecystectomy was performed on 7 cases. Fifty cases recovered smoothly and 1 case died of acute myocardial infarction while 5 cases died of severe sepsis and multiple organ dysfunction syndrome. The mortality rate was 10.7%.Conclusions AAC is a high-risk disease to which we should pay more attention. CT examination plays an important role in diagnosis of AAC. Damage control surgery is necessary for all cases. Rational surgical intervention can get satisfactory effect.
Acute acalculous cholecystitis; Diagnosis; Treatment
430070 武汉,广州军区武汉总医院普通外科
卢绮萍,Email:ptwklqp111@163.com
R657.4
A
10.3969/j.issn.1003-5591.2015.05.009
2015-04-21)
