围手术期吡柔比星膀胱灌注预防非肌层浸润性膀胱癌的可行性
2015-02-25王彩军陆东权张龙李强魏雪峰张志杰
王彩军 陆东权 张龙 李强 魏雪峰 张志杰
(1. 秦皇岛市第二医院泌尿外科, 河北 秦皇岛 066000;2. 秦皇岛市军工医院放射科, 河北 秦皇岛 066000)
围手术期吡柔比星膀胱灌注预防非肌层浸润性膀胱癌的可行性
王彩军1陆东权1张龙2李强1魏雪峰1张志杰1
(1. 秦皇岛市第二医院泌尿外科, 河北 秦皇岛 066000;2. 秦皇岛市军工医院放射科, 河北 秦皇岛 066000)
目的 研究围手术期吡柔比星(THP)预防非肌层浸润性膀胱癌复发的可行性。方法 随机选择80例非肌层浸润性膀胱癌,治疗组38例,术前15min吡柔比星30 mg+5%葡萄糖30 ml膀胱灌注,术前观察膀胱肿瘤,黏膜染色区并分别切除留取病理,术后24小时内继续给予即刻吡柔比星化疗一次。对照组42例无术前灌注和即刻灌注,TUR-Bt术后留取肿瘤基底部病理。80例患者术后1周开始行吡柔比星规律化疗,行尿脱落细胞、泌尿系彩超、膀胱镜检查观察复发随访2年。结果 80例患者均获得随访,治疗组38例肿瘤全部染色;肿瘤合并黏膜区21处染色,病理证实原位癌9处;对照组偶发现1处,膀胱原位癌阳性;肿瘤基底部病理阴性。两组比较有统计学意义(P<0.05);术后2年治疗组1例复发,对照组复发8例,两组复发率相比差异有统计学意义(P<0.05)。结论 术前灌注吡柔比星能够定位非肌层浸润性膀胱癌中伴随的膀胱原位癌并指导术中切除,预防肿瘤复发。
非肌层侵润性膀胱癌; 术前灌注; 吡柔比星; 原位癌; 疗效
膀胱移行细胞癌是泌尿系最常见的恶性肿瘤,其中浅表性肿瘤占75%~85%[1],浅表性肿瘤主要为非肌层浸润性膀胱癌,其术后3年内复发率可达60%~70%。为弥补TUR-Bt方法的不足,降低肿瘤的复发,秦皇岛市第二医院泌尿外科从2009年2月~2012年8月80例非肌层浸润性膀胱癌患者采用围手术期THP膀胱灌注与传统TUR-Bt后灌注治疗进行比较,疗效确切,报告如下。
1 资料与方法
1.1 一般资料 膀胱癌患者80例,男性55例,女性26例。年龄31~81岁,平均年龄62.7岁。初发57例,复发23例。术前静脉肾盂造影、CT均除外上尿路病变,而且CT检查未见盆腔淋巴结转移。术后病理诊断分级Ta 22例,T1 58例。术后病理证实为膀胱移行细胞癌G1级54例、G2级26例(肿瘤分级标准,临床病理分期根据2002年TNM分期方法)。所有患者随机分为两组:治疗组38例,应用吡柔比星(THP,深圳万乐药业有限公司生产)30 mg+5%葡萄糖30 ml,术前15 min膀胱灌注,而后行经尿道膀胱肿瘤电切术(TUR-Bt);术后24 h内吡柔比星30 mg+5%葡萄糖30 ml即刻灌注1次,保留30min,此后维持灌注1次/周,共8周;而后1次/月,至术后1年。对照组42例,TUR-BT术后灌注方法剂量同前。
1.2 手术方法 常规使用连续硬膜外麻醉,取膀胱截石位。采用德国产STORZ 12°尿道电切镜,设置电切功率60~100 W,电凝功率20~40 W,采用5%甘露醇做冲洗液。 术中先检查膀胱,再次确认膀胱内肿瘤情况,观察组注意膀胱其余部分是否伴有异常可疑黏膜区,呈轻度充血、稍有隆起的红斑区,有则随机切除。治疗组可见膀胱肿瘤和膀胱黏膜有显著地橘黄色染色区表现。TUR-Bt手术方法:如果肿瘤<3 cm,则顺行膀胱肿瘤电切术,基底部深达肌层,蒂周围正常2 cm膀胱黏膜电烧,如果肿瘤>3 cm,可以分层切除瘤体,使视野清楚然后再按照<3 cm肿瘤方法电切肿瘤,多发肿瘤,应先切除小的或者不易达到部位的肿瘤,再切除大的肿瘤,最后切除容易达切除的肿瘤,前壁肿瘤一般下压膀胱,或者降低灌洗液速度,高度,半充盈膀胱,采用横行移位或者侧向以为的方法,或者电切环直位切除均完整切除肿瘤。术中注意把染色肿瘤和染色黏膜全部切除至深肌层。
1.3 随访 所有患者术后均随访2年,行尿常规、尿脱落细胞、泌尿系彩超、静脉肾盂造影、膀胱镜检查等观察肿瘤有无复发。术后第1年内每3个月、第2年内每6个月复查1次膀胱镜,观察肿瘤有无复发,如有可疑病变即行活检以明确有无肿瘤复发。
1.4 统计学处理 使用SPSS 12.0软件进行统计分析,分别比较复发率,两组膀胱内发现的原位癌处,采用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 复发率比较 80例患者均获得随访,术后两年治疗组1例复发,对照组复发8例,复发率比较差异有统计学意义(χ2=5.38,P<0.05),见表1。
2.2 伴随原位癌比较 80例患者均获得随访,治疗组38例肿瘤全部染色;肿瘤合并黏膜区21处染色,病理证实原位癌9处;对照组发现1处(电切镜下呈轻度充血、有稍隆起的红斑区,随机切除取病理),病理膀胱原位癌阳性;肿瘤基底部病理阴性。伴随膀胱肿瘤原位癌的阳性率24.0%和随机对照黏膜原位癌的阳性率0.02%比较有差异(χ2=6.43,P<0.05),见表2。

表1 两组术后复发率情况(n)
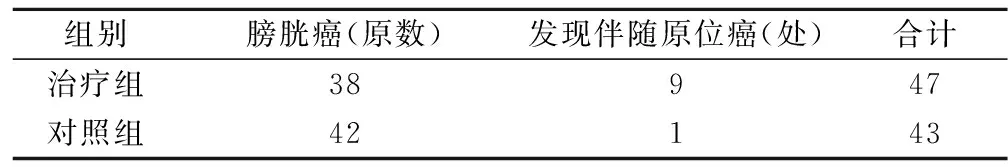
表2 染色后膀胱癌块数变化
3 讨论
膀胱肿瘤是泌尿系统常见的恶性肿瘤,主要为膀胱移行细胞癌,临床上分为非肌层浸润癌(Ta,T1)、肌层浸润性癌(T2~3)和转移性癌。膀胱癌在泌尿系统恶性肿瘤中发病率最高,占75%~85%,目前对于肌层非浸润性癌和部分肌层浸润性癌主要治疗方法是TUT-Bt术,此种治疗术后容易复发。复发的主要因素可能与以下有关。
3.1 手术对象选择 非肌层浸润性膀胱癌理论上TUR-Bt治疗虽能完全切除非肌层浸润性尿路上皮癌,但术后仍有较高的复发率,分析与肿瘤切除不彻底,原位癌未处理,瘤细胞的再次种植有关。
3.2 化疗药物选择 膀胱灌注药物分为化疗药物和生物制剂两大类。化疗药物主要包括噻替哌、丝裂霉素C(mitomycin C,MMC)、阿霉素等;生物制剂如卡介苗(Bacillus Ca|mette-Guerin,BCG)等。目前国际上认为,对于高度进展和复发趋向的肿瘤,首选BCG膀胱灌注,但由于BCG膀胱内灌注有较高的严重不良反应发生率,致使部分患者无法耐受而中断治疗,加上国内目前无正规的BCG膀胱内灌注制剂,限制了BCG的应用。既往的膀胱癌化疗药物疗效不满意或副作用多,在临床应用上也受到了限制。
THP是一种新型的蒽环类抗癌药物,其在表阿霉素的氨基酸4位上连接一个四氢比哺基,这一结构的改变使其抗癌活性大为提高,抑制DNA聚合酶从而抑制DNA的复制与转录。其半衰期短,药物迅速进入肿瘤细胞,在肿瘤细胞中的浓度高,对正常细胞毒性低,心脏毒性作用小。THP极少通过膀胱吸收进入血液,一般不会引起白细胞减少、贫血、肝、肾功能损害等全身性化疗反应[4]。
3.3 改良灌注方法 对于膀胱灌注化疗药物的起始时间,国内通常以术后7~14天开始。偶有24小时后开始灌注,对于灌注后的疗效和膀胱癌复发率均认为有所改善。术前灌注,THP可以高效杀灭膀胱肿瘤细胞、快速进入肿瘤细胞、具有高选择性膀胱组织分布和全身吸收极少特点[5]。蒽环能够发出荧光,THP被肿瘤细胞迅速的选择性吸收促成膀胱肿瘤染色呈橘黄色,在膀胱镜下易于确定非肌层浸润性膀胱癌早期的位置,敏感度和特异度分别可以达到100%和96.5%[6]。证实了夏术阶对于膀胱原位癌定位诊断价值的可行性[7],本组病例术中发现肿瘤组织全部染色为橘黄色,伴随膀胱原位癌也提示橘黄色染色,术中能够提示切除位置,定位切除范围,引导切除深度。
临床TUR-Bt术后24小时内,肿瘤组织的滋养血管,周围组织的淋巴管未完全闭合,以及残存瘤细胞的脱落粘附可以造成肿瘤的复发,而术后即刻膀胱灌注化疗能够阻止相应肿瘤组织的血行转移,淋巴转移或者部分的直接浸润[8]。手术结束后THP药物能够迅速进入肿瘤细胞,较短时间内药物浓度达最高限,且其对正常的细胞毒性低,心脏毒性副作用小。能在短时间里对肿瘤发挥效力[9]。
3.4 术中彻底切除肿瘤 TUR的质量,包括切除的深度、广度达到标准要求;同时标本要分别送检(瘤体、基底和周边),以尽量减少补救性TUR和分期性再次TUR[10]。电切之前全面检查尿道,前列腺和膀胱内情况,了解膀胱肿瘤的位置,大小,数目,形态,包括与双侧输尿管开口情况。肿瘤的切除范围要包括瘤体,瘤体周围黏膜,尤其注意术中THP染色位置,尽量切除至深肌层,尤其基底部达深肌层,其余膀胱壁肿瘤甚至可以切透,达到浆膜层,以达到彻底切除,从而减少复发,提高治愈水平。
4 结论
围手术期膀胱灌注对于预防非肌层浸润性膀胱癌复发效果显著,检测到伴随的膀胱原位癌处理是重要组成,同时防止肿瘤细胞种植、浸润,安全可行,值得推广。
[1]W B, Waters. Invasive bladder cancer--where do we go from here[J]. The Journal of urology,1996,155:1910-1911.
[2]龚志勇.经尿道膀胱肿瘤电切及其辅助治疗[J].国外医学(泌尿外科分册),2004,24(3):360.
[3]张涛,周祥福,王林,等.经尿道电切术加膀胱灌注治疗表浅膀胱癌[J].广东医学,2008,29(7): 1145-1147.
[4]田溪泉, 邢念增, 王勇, 等. 早期吡柔比星膀胱内灌注预防膀胱癌术后复发[J]. 临床泌尿外科杂志,2006,21(1):4-6.
[5]邵勇,祝青国.THP膀胱灌注预防膀胱癌术后复发的临床观察[J].中国肿瘤杂志,2007,16(9):748-750.
[6]Sugano O,Shoji N,Hatakeyama T,etal.Investigation of retention time of intravesical instillation therapy with pirarubiein(THP) [J].Gan To Kagaku Ryoho[J]. Cancer & chemotherapy 1996,23(9):1169-74.
[7] 夏术阶,刘海涛,阮渊,等 吡柔比星对膀胱原位癌定位诊断价值的初步探讨[J]. 中华医学杂,2010,90(18):1239-1242.
[8]Sylvester RJ, Oosterlinck W, van der Meijden A P.A single immediate postoperative instillation of chemotherapy decreases the risk of recurrence in patients with stage Ta T1 bladder cancer: a meta-analysis of published results of randomized clinical trials[J]. Journal d Urologie, 2004, 171(6 Pt 1):2186-2190.
[9]Yamamoto Y, Nasu Y, Saika T,etal. The absorption of pirarubicin instille-d intravesically immediately after transurethral resection of superficial blad-der cancer[J]. BJU Int, 2000,86(7):802-804.
[10] 许克新.高危非肌层浸润性膀胱癌需要再次电切吗[J].现代泌尿外科杂志, 2013,18(06):609-610.
Feasibility of intravesical instillation of pirarubicin for preventing non muscle-invasive bladder cancer during perioperative period
WANG Cai-jun1, LU Dong-quan1, ZHANG Long2,etal.
(1.DepartmentofUrology,TheSecondHospitalofQinhuangdao,Qinhuangdao066000,Hebei,China;2.DepartmentofRadiology,JungongHospitalofQinhuangdao,Qinhuangdao066000,Hebei,China)
Objective The thesis analyzed the feasibility of intravesical instillation of pirarubicin during perioperative period for preventing postoperative recurrence of non muscle-invasive bladder cancer. Methods 80 patients with non muscle-invasive bladder cancer had been chosen stochasticly. 15 minutes before the operation, pirarubicin perfusion (30 mL of 30 mg+ 5% GS) was performed in the treatment group (38 cases). The bladder cancer mucosa staining areas were observed before operation, and were removed respectively to take the pathological specimens. The patients immediately continued to be given the chemotherapy of pirarubicin once, after 24 hours from the accomplishment the operations. The control group (42 cases) was not given preoperative perfusion and immediate reperfusion. The pathology of basal parts of tumor must be taken after the operation of TUR-Bt. A week after operation, the 80 cases begin to be confirmed with the regular chemotherapy of pirarubicin, urine exfoliated cell test, Color ultrasound of Urinary system, and cystoscopy to observe the recurrence of bladder followed for 2 years. Results All cases were followed up. The tumors of the treatment group (38 cases) were stained. 21 areas were stained in the mucosal areas merged with tumor, and 9 carcinomas in situ were confirmed by pathology. The control group accidentally discovers a positive bladder carcinoma in situ. The pathology of basal parts of tumor is negative. The comparative difference between the positive rate accompanied by bladder cancer in situ which was 9/38 and the positive rate of mucosal carcinoma in situ randomized controlling which was 1/42 isP<0.05. Two years after operation, 1 patient in the treatment group had the situation of relapse, and 8 patients in the control group had the situation of relapse. Conclusion Preoperative reperfusion of pirarubicin can locate the position and guide surgical resection of concomitant bladder carcinoma in situ of the non muscle-invasive bladder cancer, which can prevent recurrence of tumor.
Non muscle-invasive bladder cancer; Preoperative infusion; Pirarubicin; Cancer in situ; Therapeutic effect
R 969.4
A
10.3969/j.issn.1672-3511.2015.02.021
2014-06-04; 编辑: 张文秀)
