重症颅脑疾病并发神经源性肺水肿临床分析
2014-12-19秦艺玮尚观胜王学东
秦艺玮 尚观胜 王学东
成都医学院第一附属医院重症医学科 成都 610500
神经源性肺水肿(NPE)主要是指在无任何心肺原发病的基础上,因严重中枢神经系统疾病而引发肺水肿。该病的发病率较高,是一种常见的重症颅脑损伤(sTBI)并发症,其起病急骤、病情进展迅速,临床治疗难度较大,患者的预后多较差[1]。本研究分析31 例sTBI合并NPE 患者的临床资料,现报道如下。
1 资料与方法
1.1 一般资料 收集2010-01—2013-10我院收治的sTBI合并NPE患者31例,男19例,女12例,年龄12~65岁,平均为(40.5±6.2)岁。致伤原因:17例交通事故伤,9例为坠落伤,5例为锐器伤。受伤类型:14例为脑挫裂伤,6例为弥散性轴索损伤,5例为广泛性蛛网膜下腔出血,3例为硬膜下血肿,3例为原发性脑干损伤。入院时格拉斯哥昏迷评分(GCS)3~8分,平均(5.02±1.23)分。NEP发生于伤后2~96h,平均(36.9±5.1)h。患者均经头部CT 或MRI检查确诊。
1.2 治疗方法 所有患者均早期予以头胸部15°位,经予以吸入95%的乙醇氧气,并予以呼吸机辅助通气,选择SIMV+PEEP模式,潮气量设置为5~12mL/kg,呼吸频率设置为10~15次/min,PEEP 设置为8~12cmH2O,初始吸氧浓度0.95~1.00,1h后逐渐降低至0.50以下。同时予以改善肺部微循环、镇静、扩血管、抗炎、脱水、利尿、强心、糖皮质激素、营养支持以及维持内环境平衡等对症处理。对于具有手术指征者,应立即实施去骨瓣减压合并颅内血肿清除术,并酌情予以颅内减压,减压应充分,以免出现继发性颅脑损伤或病情加重。
1.3 统计学分析 采用统计学软件SPSS 18.0分析,计量资料以(±s)表示,经t检验;以率(%)表示计数资料,经χ2检验,P<0.05表示差异有统计学意义。
2 结果
2.1 sTBI发生NPE前后的临床特征 发生NEP 后,sTBI患者的肺部X 线征象异常、双肺啰音以及呼吸困难等症状的发生率明显提高,PaCO2水平较发生NEP 前显著升高,而SaO2显著降低(P<0.05)。见表1。
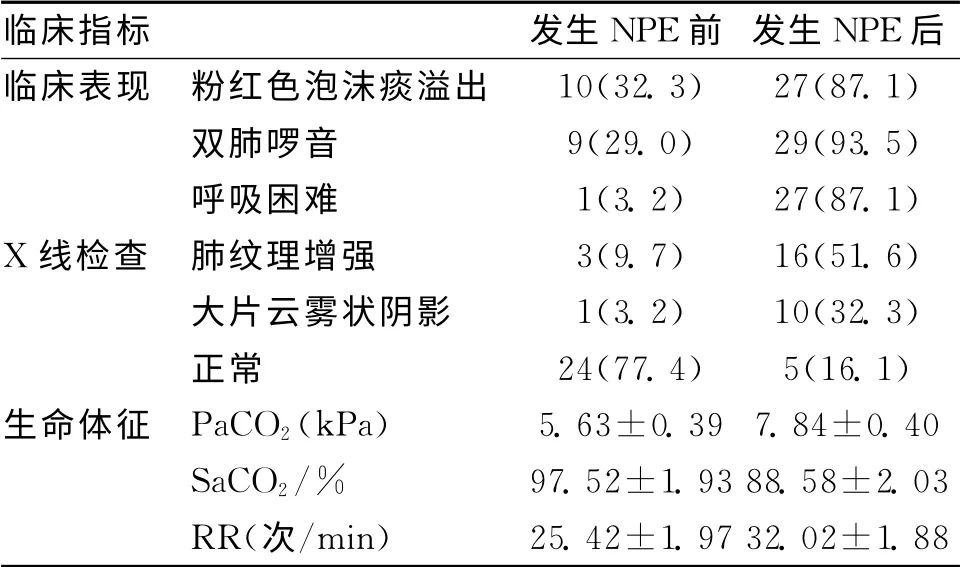
表1 sTBI发生NPE前后的临床特征
2.2 临床预后本组31 例sTBI合 并NPE 患 者,15 例(48.4%)存活,16例(51.6%)死亡,按照格拉斯哥预后评分(GOS),15例存活患者中3例轻残,9例中残,3例重残。
3 讨论
NPE是一种常见的sTBI并发症,属于一种非心源性肺水肿,主要表现为低氧血症以及急性呼吸困难。其可发生于中枢神经损伤以后数分钟或数天,在中枢神经受损后,常出现肺部感染,可引发肺内氧气弥散功能障碍,进一步加重缺氧血症[2-3]。故NPE已成为影响sTBI患者临床预后的重要因素。
3.1 NPE的发病机制 关于sTBI发生NPE 的机制,目前尚未完全阐明,主要认为有以下3个方面:(1)中枢神经系统损伤后,可引起下丘脑功能障碍,患者的自主神经失调而引起交感-肾上腺髓质系统过度兴奋,引起全身血管异常收缩,血流阻力增大而导致肺血管床的血容量剧增,同时毛细血管的通透性也增加,导致肺血管床的外间隙所含有的水分增加,故发生水肿,严重时可发生出血[4]。(2)sTBI后,脑脊液及血浆内皮素含量提高,可引起交感神经过度兴奋而导致NPE,且内皮素可引起血管内的中性粒细胞聚集、黏附和活化,并促进炎性介质的释放,可损害血气屏障,从而加重NPE[5]。(3)sTBI后可致过量兴奋性氨基酸释放,引起神经细胞钙荷载超标,引起神经毒性,同时还可影响患者的中枢神经兴奋,引发NPE[6]。
3.2 sTBI后NPE 的临床表现以及诊断 sTBI后NPE 常表现为发绀、突发性呼吸急促、咳粉红色泡沫痰、胸片可见大片状云雾状阴影以及双肺湿啰音等。由于其临床表现往往被颅脑损伤症状掩盖,临床中极易误诊或漏诊[7]。本研究资料显示,发生NPE后,患者的肺部X 线征象异常、双肺啰音以及呼吸困难等症状的发生率明显提高,PaCO2水平较发生NEP前显著升高,而SaO2显著降低。故对于sTBI患者,一旦突然发生呼吸急促、血压升高、肺纹理增粗、双肺湿啰音等,应警惕NPE的发生。临床医生应充分认识本病,密切观察sTBI患者的临床表现、生命体征等,积极进行胸片检查以及血气分析等,积极做好早期预防、诊断和治疗,以改善临床预后[8]。
3.3 sTBI后NPE 的治疗 NPE 多起病急骤、病情进展迅速、治疗难度较大,病死率较高,改善临床预后的关键在于早期预防、准确诊断、及时有效的治疗。在对sTBI患者进行常规头颅CT 检查时,还应进行胸部CT 检查,早期治疗中还应结合脑外伤以及肺水肿治疗,积极降低颅内压并纠正低血压症状,予以抑制交感神经兴奋的药物[9]。一旦发生NPE,应立即改善患者的肺部通气,维持呼吸道通畅,予以流量吸氧,如有必要还应予以呼吸机辅助通气。但在应用呼吸机过程中应积极预防患者烦躁不安或人机对抗等。协助患者取半卧位,并合理控制输液量及速度,以降低心脏前负荷。酌情予以酚妥拉明、硝普钠等药物,以降低心脏后负荷。密切监测患者的内环境,积极纠正酸碱失衡以及水电解质紊乱等。予以小剂量地西兰,以促进心肌收缩,降低肺内淤血。早期应用中等剂量、短程糖皮质激素,以降低肺部毛细血管的通透性,并减少渗出,可缓解肺水肿[10]。一旦检出明确手术指征,应及时实施手术以降低颅内压,如无法经手术解除颅内高压者,则应予以巴比妥药物或亚低温冬眠疗法进行治疗[11]。本组患者经上述治疗后,病死率51.6%,较李 明等[12]报道的53.8%更低。
综上所述,sTNI并发NPE的发病急骤、病死率较高,早期积极预防、准确诊断及合理有效的治疗是改善临床预后的关键。密切监测患者的临床症状、体征变化,可早期及时发现,及时解除颅内高压、治疗原发性颅脑疾病,适时予以气管切开行呼吸机辅助通气和应用激素治疗等,可提高抢救成功率。
[1]刘丽娇,郭志勇,徐详辉,等.颅脑损伤后并发神经源性肺水肿25例临床分析[J].中国现代药物应用,2012,6(12):13-14.
[2]胡承志,杨静,程立顺,等.急性重症脑血管病并发神经源性肺水肿28例分析[J].临床肺科杂志,2013,18(7):1 187-1 188.
[3]叶发民,孙荣青.重型颅脑损伤神经源性肺水肿的早期机械通气治疗[J].中国实用神经疾病杂志,2010,13(21):53-55.
[4]王晓伟,赵卫东.重型颅脑损伤合并神经源性肺水肿临床分析[J].现代预防医学,2009,36(15):2 989-2 990.
[5]李波.重型颅脑损伤并发神经源性肺水肿的诊断和治疗[J].中国当代医药,2010,17(22):66-67.
[6]林山.颅脑损伤并发神经源性肺水肿的临床研究进展[J].大家健康(中旬版),2013,7(4):192-193.
[7]管清亮,易勇.重型颅脑损伤并发神经源性肺水肿16例临床分析[J].临床误诊误治,2011,24(9):52-54.
[8]呼铁民,孙瓅贤,王维兴,等.重型颅脑创伤并发神经源性肺水肿12例分析[J].中国全科医学,2010,13(12):1 335-1 337.
[9]刘文东,陈鹏,丁红彬,等.重度颅脑外伤致神经源性肺水肿患者麻醉体会[J].现代中西医结合杂志,2008,17(21):3 275-3 275.
[10]杨宝玲,张之福,陈炜.复发性脑梗死相关危险因素的回归分析[J].现代仪器与医疗,2012,18(6):37-38.
[11]高奋玉.26例颅脑外伤合并神经源性肺水肿临床分析[J].中西医结合心脑血管病杂志,2010,8(5):635-636.
[12]李明,姜新建,任祖东,等.重型颅脑损伤后神经源性肺水肿的临床分析[J].安徽医学,2011,(10):1 686-1 688.
