新诊断2型糖尿病合并非酒精性脂肪肝胰岛素抵抗和胰岛β细胞功能特点分析
2014-09-11孙治华
孙治华
非酒精性脂肪肝(NAFLD)与肥胖、胰岛素抵抗及2型糖尿病关系密切,它们的共同病理生理特征是胰岛素抵抗[1]。既往研究显示NAFLD会增加2型糖尿病及其并发症发生的风险[2]。同样2型糖尿病也增加NAFLD的患病率和死亡风险,第3次美国全国健康和营养调查结果显示,2型糖尿病和胰岛素抵抗是发生NAFLD的独立危险因素,并且能增加NAFLD的死亡风险[3]。本研究对120例新诊断2型糖尿病患者的临床资料进行分析,以探讨新诊断2型糖尿病合并NAFLD患者胰岛素抵抗和胰岛β细胞功能特点,以期为临床用药的选择提供参考。
对象与方法
一、研究对象
2012年5月至2013年11月在我院病房住院的新诊断为2型糖尿病的120例患者被纳入研究,所有患者均符合1999年WH0糖尿病诊断标准,并排除以下情况:酗酒、急慢性病毒性肝炎、自身免疫性肝炎、药物性肝损害、肝癌、妊娠、接受胃肠旁路手术及胃肠外营养;有糖尿病急性并发症、急性感染、近期手术和创伤等应激状态。根据中华医学会肝脏病学分会脂肪肝和酒精性肝病学组《非酒精性脂肪性肝病诊疗指南》将120例分为两组:NAFLD组80例,男48例、女32例,年龄(49.1±7.5)岁;无NAFLD组40例,男24例、女16例,年龄(50.6±6.9)岁,两组年龄、性别组成比较差异无统计学意义(P>0.05)。
二、方 法
记录患者身高,体质量,血压,计算BMI,禁食至少8 h后于次日清晨采静脉血,检测空腹血糖、GHbAlc、空腹胰岛素(FINS),空腹C肽水平,甘油三酯、总胆固醇、HDL-C、LDL-C、血肌酐、尿酸、ALT、AST、γ-谷氨酰转移酶(GGT)、碱性磷酸酶 (ALP)等。采用胰岛素抵抗指数(HOMA-IR)评价胰岛素抵抗情况,HOMA-IR=空腹血糖×空腹胰岛素/22.5;采用稳态模型法评估胰岛β细胞功能(HOMA-β),HOMA-β=空腹胰岛素×20/(空腹血糖-3.5)。
三、统计学处理
采用SPSS 13.0统计软件处理数据。正态分布计量资料结果以表示,非正态分布及方差不齐者,进行自然对数转换呈正态分布,取其自然对数进行统计分析。服从正态分布的计量资料采用t检验。P<0.05为比较差异有统计学意义。
结 果
一、NAFLD组与无NAFLD组临床及代谢指标比较
NAFLD组的空腹血糖、GHbA1c、尿酸、甘油三酯、LDL-C ALT及GGT均高于无NAFLD组(P<0.05),见表1。
二、NAFLD组与无NAFLD组胰岛素抵抗性和胰岛β细胞功能比较
NAFLD组的FINS、空腹C肽水平、HOMA-IR及HOMA-β与无NAFLD组比较差异均有统计学意义(P<0.05),见表2。
表1 NAFLD组与无NAFLD组临床及血液生化指标比较
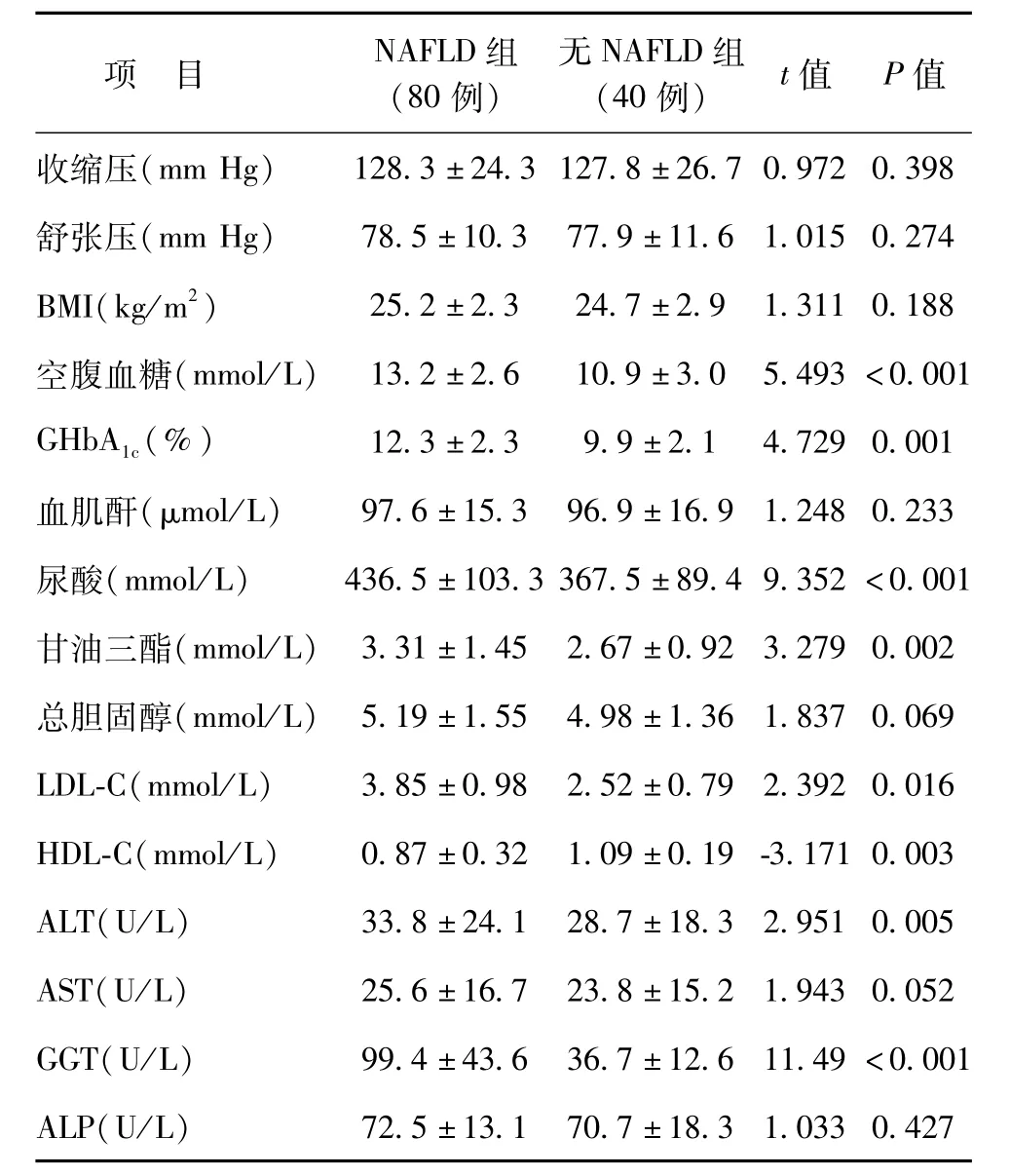
表1 NAFLD组与无NAFLD组临床及血液生化指标比较
项 目 NAFLD组(80例)无NAFLD组(40例) t值 P值128.3±24.3 127.8±26.7 0.972 0.398舒张压(mm Hg) 78.5±10.3 77.9±11.6 1.015 0.274 BMI(kg/m2) 25.2±2.3 24.7±2.9 1.311 0.188空腹血糖(mmol/L) 13.2±2.6 10.9±3.0 5.493<0.00 GHbA1c(%) 12.3±2.3 9.9±2.1 4.729 0.001血肌酐(μmol/L) 97.6±15.3 96.9±16.9 1.248 0.233尿酸(mmol/L) 436.5±103.3 367.5±89.4 9.352<0.00甘油三酯(mmol/L) 3.31±1.45 2.67±0.92 3.279 0.002总胆固醇(mmol/L) 5.19±1.55 4.98±1.36 1.837 0.069 LDL-C(mmol/L) 3.85±0.98 2.52±0.79 2.392 0.016 HDL-C(mmol/L) 0.87±0.32 1.09±0.19-3.171 0.003 ALT(U/L) 33.8±24.1 28.7±18.3 2.951 0.005 AST(U/L) 25.6±16.7 23.8±15.2 1.943 0.052 GGT(U/L) 99.4±43.6 36.7±12.6 11.49<0.00 ALP(U/L)收缩压(mm Hg)72.5±13.1 70.7±18.3 1.033 0.4271 1 1
表2 NAFLD组与无NAFLD组胰岛素抵抗性和胰岛β细胞功能比较

表2 NAFLD组与无NAFLD组胰岛素抵抗性和胰岛β细胞功能比较
注:a为经自然对数转化后比较
项 目 NAFLD组(80例)无NAFLD组(40例) t值 P值15.61±8.48 13.32±7.11 3.03 0.003空腹C肽水平 2.98±0.96 2.12±0.78 2.97 0.004 HOMA-IR 9.23±4.61 6.44±3.79 5.42 0.000 HOMA-β 32.16±13.65a FINS(mU/L)35.95±12.91-3.65 0.001
结 论
目前认为NAFLD与肥胖、血脂紊乱及2型糖尿病有关,也有越来越多的证据证明NAFLD能较好预测代谢紊乱因素的聚集,可作为代谢综合征的特征之一[4-5]。本研究结果显示,新诊断2型糖尿病合并NAFLD患者的空腹血糖、GHbA1c、尿酸、甘油三酯、LDL-C、ALT及GGT均高于无合并NAFLD者,提示前者除有高血糖还同时存在高尿酸、脂质代谢异常及肝酶升高等代谢紊乱的临床特征。也有专家指出NAFLD在2型糖尿病易感人群发病中起重要作用;相反地,随着2型糖尿病病情进展,肝脏脂肪进一步堆积,肝损伤包括脂肪性肝炎、肝纤维化等亦加速进展,使得血糖更加难以控制,因此提议把NAFLD作为2型糖尿病的独立危险因素[6]。
有研究指出,NAFLD与胰岛素抵抗密切相关,一方面降低胰岛素抑制内源性葡萄糖生成作用,另一方面也降低胰岛素敏感性[7]。本研究结果显示,同时合并NAFLD的新诊断2型糖尿病患者的HOMA-IR明显高于无合并NAFLD者,即前者的胰岛素抵抗更明显。这与Kelley[8]的研究结果是一致的。目前关于二甲双胍和噻唑烷二酮类药物用于NAFLD的临床试验结果虽然存在一定的争议,但是研究发现其对改善NAFLD患者的代谢功能是有益的。
胰岛β细胞功能进行性减退在2型糖尿病的发生发展中起至关重要作用。有学者利用高葡萄糖钳夹技术评估正常糖耐量NAFLD患者的胰岛β细胞功能,发现当肝脏脂肪含量超过10%时,第一时相胰岛素分泌减少。本研究显示NAFLD组HOMA-β低于无NAFLD组,也提示了新诊断2型糖尿病同时合并NAFLD时胰岛β细胞分泌功能受损更加明显。
综上所述,我们的研究结果显示:①与无合并NAFLD者比较,2型糖尿病伴NAFLD患者的胰岛素抵抗更明显,提示在治疗药物的选择上应以改善胰岛素抵抗为重要环节之一;②新诊断2型糖尿病合并NAFLD时胰岛β细胞分泌功能受损更加明显,提示在临床工作中应注意筛查2型糖尿病患者是否合并NAFLD,并通过饮食,运动训练、控制体质量,调整血糖、血尿酸以及血脂谱等综合治疗防止NAFLD的发生,也需逆转肝脂肪的堆积而抑制脂肪肝的进展,这对预防2型糖尿病的发展及减少并发症有一定的帮助。
[1]Fruci B,Giuliano S,Mazza A.Nonalcoholic Fatty liver:a possible new target for type 2 diabetes prevention and treatment.Int J Mol Sci,2013,14:22933-22966.
[2]Mavrogiannaki AN,Migdalis IN.Nonalcoholic Fatty liver disease,diabetes mellitus and cardiovascular disease:Newer data.Int J Endocrinol,2013:450639.doi:10.1155/2013/450639.Epub 2013 Apr 3.
[3]Stepanova M,Rafiq N,Younossi ZM.Components of metabolic syndrome are independent predictors of mortality in patients with chronic liver disease:a populationbased study.Gut,2010,59:1410-1415.
[4]中华医学会内分泌学分会肝病与代谢组,中华医学会内分泌学分会.非酒精性脂肪性肝病与相关代谢紊乱诊疗共识.中华内分泌代谢杂志,2010,26:531-534.
[5]Wang Y,Li YY,Nie YQ,et al.Association between metabolic syndrome and the development of non-alcoholic fatty liver disease.Exp Ther Med,2013:6:77-84.
[6]Targher G,Byrne CD.Clinical Review:Nonalcoholic fatty liver disease:A novel cardiometabolic risk factor for type 2 diabetes and its complications.J Clin Endocrinol Metab,2013:98:483-495.
[7]Bugianesi E,Moscatiello S,Ciaravella M,et al.Insulin resistance in nonalcoholic fatty liver disease.Curr Pharm Des,2010,16:1941-1951.
[8]Kelley DE,Mckolanis TM,Hegazi RA,et al.Falty liver in type2 diabetes mellitus:relation to regionl adiposity,fatty acids,and insulin resistance.Am JPhysiol Endocrinol Metab,2003,285:E906-916.
