全髋关节置换关节囊修复对预后功能的影响
2014-02-13刘金钊姜宁高鹏于腾波孙康戚超
刘金钊 姜宁 高鹏 于腾波 孙康 戚超
. 髋关节外科 Hip surgery .
全髋关节置换关节囊修复对预后功能的影响
刘金钊 姜宁 高鹏 于腾波 孙康 戚超
目的探讨关节囊修复与否对新鲜股骨颈骨折患者经改良直接外侧入路初次行人工全髋关节置换术 (total hip arthroplasty,THA ) 术后髋关节功能的影响。方法回顾性分析 2007 年1 月至 2010 年 6 月,经改良直接外侧入路初次行 THA 的新鲜股骨颈骨折患者 128 例,根据是否修复前方关节囊分为 A、B 两组。关节囊修复组 (n=61 ) 术中修复前方关节囊;关节囊切除组 (n=67 ) 术中切除前方关节囊,比较并分析各组患者术中出血量、引流量、术后早期髋关节脱位发生率、Harris 评分、术后髋关节早期、后期内外旋功能。结果比较两组患者性别、年龄、骨折原因、病程、骨折类型、合并内科疾病、假体选择等一般资料,差异均无统计学意义 (P>0.05 ),具有可比性。各组手术时间、术中出血量及引流量比较差异均无统计学意义(F=0.78,0.19,1.73;P>0.05 )。术后 6 周及 6、12 个月,各组 Harris 评分均较术前显著改善 (关节囊修复组:t=43.08,48.71,50.20;关节囊切除组:t=41.50,44.30,53.28;P<0.05 );组间比较显示,术后 6 周及6 个月,关节囊修复组评分显著高于关节囊切除组,差异有统计学意义 (F=438.45,228.70;P<0.05);术后12 个月两组比较差异无统计学意义 (F=3.22,P>0.05 )。A、B 两组患髋内、外旋范围各时间点相比较,差异无统计学意义 (F=0.01,1.47,0.14;F=0.57,0.58,0.24;P>0.05 ),各组术后 6、12 个月与术后 6 周相比较,差异有统计学意义 (t=28.10,20.62;t=19.45,19.82;t=27.22,20.72;t=17.71,15.43;P<0.05 )。结论新鲜股骨颈骨折患者经改良直接外侧入路初次行 THA 可以提高患髋 Harris 评分,有利于术后早期髋关节功能的恢复,建议术中常规保留并修复关节囊。
关节成形术,置换,髋;创伤和损伤;关节囊;髋关节
人工全髋关节置换术 (total hip arthroplasty,THA ) 是目前治疗晚期 AVN 及严重髋关节 OA 的有效方法,也是治疗老年移位股骨颈骨折的主要方法。近年来,随着 THA 手术技术的不断发展,如何减少手术创伤,减低术后髋关节脱位等并发症发生率,早期恢复患者髋关节功能,成为众多关节外科学者关注的研究方向[1]。目前在我国 THA 最常用的手术入路有后外侧入路和直接外侧入路 (Hardinge 入路 )。经后外侧入路术后髋关节早期脱位发生率较高,是否常规修复关节囊及周围软组织至今仍有很大的争议[2-3]。相比而言,直接外侧入路行全髋关节置换术具有软组织创伤小,有利于早期活动及康复的明显优势[4]。传统的 Hardinge 入路上段向后弯曲[5],容易损伤臀上神经引起跛行。我们采用改良的 Hardinge 入路,采用直切口便于髋臼的暴露。经改良直接外侧入路初次行全髋置换术中关节囊是否修复对术后髋关节功能的影响尚未有较多研究。2007 年1 月至 2010 年 6 月,我院经改良直接外侧入路初次行 THA 患者 128 例,为了解是否保留关节囊并修复之,对患者术后髋关节功能的影响,为选择最佳手术方案提供依据。现回顾分析如下。
资料与方法
一、一般资料
纳入标准:(1) 新鲜股骨颈骨折 (股骨颈骨折病程在3周以内 );(2) 未合并严重股骨头缺血性坏死、先天性髋关节发育不良、OA 等髋关节骨性疾病;(3) 基础情况良好,能耐受手术。
排除标准:(1) 陈旧性股骨颈骨折 (股骨颈骨折病程超过3 周 );(2) 合并严重股骨头缺血性坏死、先天性髋臼发育不良、OA 等髋关节骨性疾病;(3) 合并基础疾病较多,有手术禁忌证,不能耐受手术。
根据纳入标准,128 例经改良直接外侧入路初次行 THA 的新鲜股骨颈骨折患者入选,根据术中髋关节前方关节囊是否修复分为:关节囊修复组与关节囊切除组。
关节囊修复组 61 例:男 25 例,女 36 例;年龄 58~71 岁,平均 67.6 岁。致伤原因:自行摔伤47 例,机动车事故损伤 14 例。左髋 20 例,右髋41 例。受伤至手术时间 2~8 天,平均 4.2 天。骨折根据 Garden 分型,III 型 26 例,IV 型 35 例。采用生物型假体 57 例,混合型假体 (髋臼侧采用生物型假体,股骨侧采用骨水泥型假体 )4 例。
关节囊切除组 67 例:男 30 例,女 37 例;年龄 59~76 岁,平均 70.1 岁。致伤原因:自行摔伤47 例,机动车事故损伤 20 例。左髋 29 例,右髋38 例。受伤至手术时间 2~6 天,平均 4.6 天。骨折根据 Garden 分型,III 型 18 例,IV 型 49 例。采用生物型假体 61 例,混合型假体 (髋臼侧采用生物型假体,股骨侧采用骨水泥型假体 ) 6 例。
两组患者性别、年龄、致伤原因、病程、骨折类型及假体选择等一般资料比较,差异均无统计学意义 (P>0.05 ),具有可比性。
二、手术方法
手术均由同一组经验丰富术者操作,均采用改良直接外侧入路。患者取侧卧位,以股骨大转子顶点为中心上下各延长 4~5 cm,切口长约 8~10 cm。沿切口方向切开阔筋膜,确定臀中肌的前后缘,沿肌纤维方向于前1 /3 与后2 /3 交界处电刀切开,于股骨大转子止点处离断 (适当保留腱性组织以利于后期缝合修复 ),显露出下方臀小肌及髂股韧带,并切断其止点。沿股骨颈前方剥离,显露前方关节囊,关节囊修复组术中 T 形切开前方关节囊,术后将其原位修复缝合;关节囊切除组切除前方关节囊。之后按常规方法处理髋臼及股骨颈残端,正确安装假体。两组均常规缝合修复臀小肌、臀中肌及阔筋膜后,关闭切口 (图1)。术毕放置引流管1 根,接无菌引流袋。
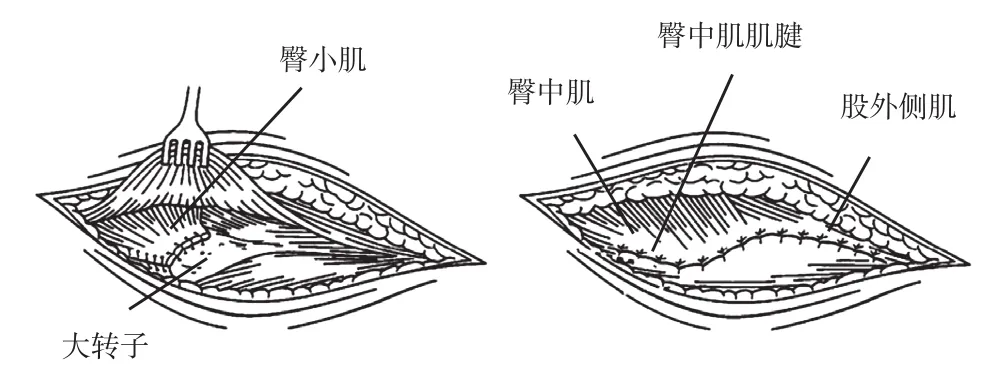
图1 臀小肌、臀中肌及阔筋膜的修复方法Fig.1 This figure illustrated that the restorative procedures of the gluteus minimus, the gluteus medius and the fascia lata
三、术后处理及评价指标
术后常规应用抗生素 2~3 天预防感染,皮下注射低分子肝素或口服利伐沙班 2~7 周预防深静脉血栓;切口引流 24~48 h;患肢穿外旋鞋,保持轻度外展中立位。两组患者术后均采用相同的康复计划,术后麻醉苏醒后即刻做股四头肌等长收缩及踝泵练习。混合型假体术后 1~2 周、生物型假体术后2~3 周患肢扶拐下地部分负重行走,术后 8~12 周弃拐行走。术后 6 个月至末次随访期间按术者要求进行功能锻炼,严格避免过度伸直髋关节的同时内收、外旋髋关节,以及屈髋的同时内收、内旋髋关节,如盘腿坐、翘二郎腿、坐矮凳等。
记录两组患者手术时间、术中出血量、引流量、术后早期 (术后 6 个月内 ) 髋关节脱位发生率、患髋关节 Harris 评分以及患髋术后 6 周及 6、12 个月时的内外旋功能情况,并进行比较分析。
四、统计学方法
采用 SPSS l7.0 统计软件进行分析。计量资料采用均数±标准差 (±s ) 表示,组间比较采用单因素方差分析,组内各时间点间比较采用配对 t 检验,两两比较采用 SNK 检验;计数资料以率表示;P<0.05 为差异有统计学意义。
结 果
两组患者均顺利完成手术,术后均无神经、血管损伤症状,无假体周围感染及切口感染,无深静脉血栓及肺栓塞等并发症发生。各组手术时间、术中出血量及术后引流量比较,差异均无统计学意义(P>0.05 ) (表1)。本组 128 例均获随访,随访时间 12~24 个月,平均 20.6 个月。关节囊切除组术后发生早期髋关节脱位分别有 0、1 (1.5% ) 例,髋关节脱位率比较差异无统计学意义 (P>0.05 )。各组患者术后 6 个月至末次随访时患髋均未发生迟发性脱位。
表1 两组患者手术相关情况比较 (±s)Tab.1 Comparison of the operation conditions between the2 groups (±s)
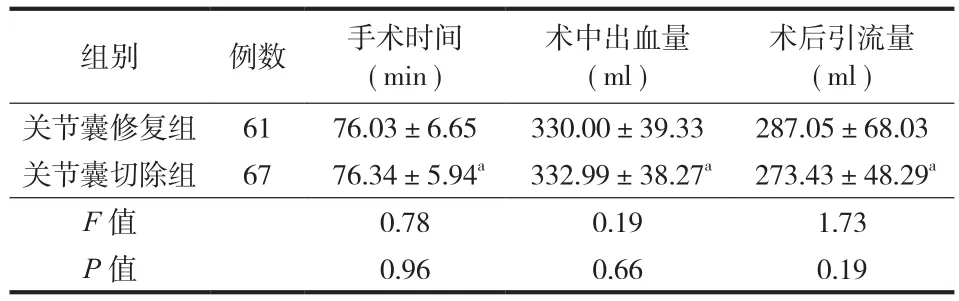
表1 两组患者手术相关情况比较 (±s)Tab.1 Comparison of the operation conditions between the2 groups (±s)
注:a与关节囊修复组比较,P>0.05Notice:aWhen compared with that of group A, P>0.05
术后引流量(ml )关节囊修复组 61 76.03±6.65 330.00±39.33 287.05±68.03关节囊切除组 67 76.34±5.94a 332.99±38.27a 273.43±48.29aF 值 0.78 0.19 1.73 P 值 0.96 0.66 0.19组别 例数 手术时间(min )术中出血量(ml )
Harris 评分:各组患髋术前比较差异均无统计学意义 (P>0.05 );术后 6 周及 6 个月,关节囊修复组评分显著高于关节囊切除组,差异有统计学意义(P<0.05 );术后 12 个月,两组评分差异无统计学意义 (P>0.05 ),且两组评分都随时间增加逐渐增高。组内比较可以看出,各组术后 6 周、6 个月及 12 个月与术前比较,差异有统计学意义 (P<0.05 );两组术后 6 个月、12 个月与术后 6 周比较,差异有统计学意义 (P<0.05 ),关节囊修复组术后6 个月与术后 12 个月比较,差异无统计学意义 (P>0.05 ),关节囊切除组术后 6 个月与术后 12 个月有统计学意义 (P<0.05 )。各组 Harris 评分均随时间推移逐渐增高 (表2)。患髋内、外旋范围:A、B 两组各时间点比较,差异无统计学意义 (P>0.05 ),各组术后 6、12 个月与术后 6 周比较,差异有统计学意义 (P<0.05 ),术后 6 个月与 12 个月比较,差异无统计学意义 (P>0.05 )。各组患髋内、外旋范围均随时间推移逐渐增大 (表3)。
表2 两组患者手术前后各时间点 Harris 评分比较 (±s)Tab.2 Comparison of the Harris hip scores between the2 groups before and after the operation at different time points (±s)

表2 两组患者手术前后各时间点 Harris 评分比较 (±s)Tab.2 Comparison of the Harris hip scores between the2 groups before and after the operation at different time points (±s)
注:a与同组术前相比较,P<0.05;b与同组术后 6 周相比较,P<0.05;c与同组术后 6 个月相比较,P<0.05;d与关节囊修复组相比较,P<0.05Notice:aWhen compared with the preoperative values in the same group, P<0.05;bWhen compared with the values at 6 weeks after the operation in the same group, P<0.05;cWhen compared with the values at 6 months after the operation in the same group, P<0.05;dWhen compared with that of group A, P<0.05
组别 例数 术前 术后 6 周 术后 6 个月 术后 12 个月关节囊修复组 61 47.31±7.63 90.51±1.64a 95.12±1.78ab 96.18±1.75ab关节囊切除组 67 48.78±7.04d 85.32±1.14ad 90.52±1.66abd 95.62±1.78abcdF 值 1.28 438.45 228.70 3.22 P 值 0.26 0.00 0.00 0.75
表3 两组患者术后各时间点内外旋范围 (±s)Tab.3 The hip ROM in the internal and external rotation at different time points after the operation between the2 groups (±s)

表3 两组患者术后各时间点内外旋范围 (±s)Tab.3 The hip ROM in the internal and external rotation at different time points after the operation between the2 groups (±s)
注:b与同组术后 6 周相比较,P<0.05;c与同组术后 6 个月相比较,P>0.05Notice:bWhen compared with the values at 6 weeks after the operation in the same group, P<0.05;cWhen compared with the values at 6 months after the operation in the same group, P>0.05
外旋范围术后 6 周 术后 6 个月 术后 12 个月 术后 6 周 术后 6 个月 术后 12 个月关节囊修复组 61 35.44±1.20 42.50±1.59b 42.56±2.29bc 40.05±2.46 47.18±1.31b 47.15±1.82bc关节囊切除组 67 35.46±1.22 42.16±1.54b 42.40±2.39bc 40.39±2.60 47.00±1.40b 46.75±2.13bcF 值 0.01 1.47 0.14 0.57 0.58 0.24 P 值 0.91 0.23 0.71 0.45 0.45 0.27组别 例数 内旋范围
讨 论
股骨颈骨折多发生于合并骨质疏松以及心脑血管和肺部疾病的老年患者,由于保守治疗需长期卧床,极大地增加了并发症的发生率及病死率[5]。治疗移位的股骨颈骨折通常有3 种方法可以选择:内固定、人工股骨头置换和全髋关节置换[6]。由于股骨头血供的特点,头下型及头颈型股骨颈骨折即使给予良好的复位和内固定治疗,骨折愈合以后仍有多数患者难逃股骨头坏死的厄运[7]。对于老年患者来说,关节置换术对比内固定术的优势在于术后可以早期下地、生活自理,并可能避免二次手术[8-9]。研究发现,对于大多数 70 岁以下的老年患者,以及虽然超过 70 岁但预期寿命仍较长的患者应首选 THA作为治疗手段[9-10]。
全髋关节置换术后髋关节脱位是常见的术后并发症,一项最新报告中指出,THA 术后关节不稳被认为已经超越关节假体松动成为导致髋关节假体翻修的最常见原因[11]。髋关节的稳定性依靠关节囊和关节内外韧带和髋关节周围的肌肉张力和抗张力各肌群间力量的平衡,手术中过度损伤软组织,造成软组织不平衡是引起髋关节术后早期脱位的一个主要原因。改良直接外侧入路技术保留髋关节后方结构的完整性,减少了后脱位的可能性[12]。在生物力学以及临床试验研究中发现,髋关节囊对 THA 术后髋关节稳定性有显著的影响[13-15]。有学者通过构造髋关节有限元模型分析发现,THA 术中保留或最大程度修复髋关节囊可最大化恢复髋关节术后稳定性[16]。本研究结果表明,术中应用髋关节前方软组织加强修复技术,即将前方关节囊修复并缝合至股骨大粗隆上,取得满意效果,修复关节囊组无1 例脱位,而对照组脱位率为 1.5%。虽然本研究数据结果表明缝合关节囊组术后关节脱位的发生率低于对照组,但因观察例数较少,尚无统计学意义。
作者认为,无论何种入路,髋关节假体的正确安放,包括髋臼假体的外展角、前倾角以及股骨头旋转中心垂直位置,都与术后早期关节脱位率密切相关。假体的放置位置一直被认为是决定髋关节稳定性的关键因素,其中髋臼的前倾无疑最为重要。然而不同手术入路对髋臼前倾角要求不同,改良直接外侧入路中髋臼假体的前倾角应当比后外侧入路中髋臼假体的前倾角小[17-18]。
新鲜股骨颈骨折患者髋关节囊没有挛缩畸形,在手术操作过程中,保留的关节囊不影响对髋臼的显露,不造成手术操作的困难。手术后不会引起关节疼痛,也不影响关节的活动度。作者在术中观察到:在修复缝合关节囊过程中,髋关节伸直时,修复缝合的关节囊处于紧张状态,早期患者活动过于剧烈容易引起关节囊撕裂,从而造成修复的失败,增加术后早期脱位的可能性;而当髋关节屈曲时,缝合的关节囊比较松弛,此时缝合关节囊也比较容易操作。我们认为,术中有效修复缝合的关节囊愈合后对于阻止股骨头假体初始滑动的强度是足够的,这对术后早期预防髋关节脱位起到了至关重要的作用;当然,一旦患者术后早期做过度内收、内旋的动作,股骨头假体的滑动超过了髋臼内衬的边缘,关节囊强度则不足以阻止假体的脱位。THA 术中修复关节囊符合生物力学要求,对维持患髋周围软组织稳定性具有良好效果,早期能较大限度的恢复关节功能。
患髋内外旋范围 A、B 两组各时间点相比较,差异无统计学意义 (P>0.05 ),各组术后 6、12 个月与术后 6 周相比较,差异有统计学意义 (P<0.05 ),术后 6 个月与 12 个月比较,差异无统计学意义 (P>0.05 )。各组患髋内、外旋范围均随时间推移逐渐增大。提示关节囊修复对患髋内外旋功能影响不大。
本研究的不足之处:样本量不够大,病例数量有待于增加;随访时间较短,仅探讨了术后早期髋关节脱位发生率及髋关节外展肌力的情况,对于远期髋关节术后的疗效需更长时间随访。影响术后早期髋关节功能的因素很多,关节囊修复与否对其影响只是一个方面。另外,本研究只涉及新鲜股骨颈骨折行 THA 患者,研究范围有待进一步扩大。
[1]Greidanus NV, Chihab S, Garbuz DS, et al. Outcomes of minimally invasive anterolateral THA are not superior to those of minimally invasive direct lateral and posterolateral THA. Clin Orthop Relat Res, 2013, 471(2):463-471.
[2]Mihalko WM, Whiteside LA. Hip mechanics after posterior structure repair in total hip arthroplasty. Clinorthop Relat Resh, 2004, 420:194-198.
[3]Hummel MT, Malkani AL, Yakkanti MR, et al. Decreased dislocation after revision total hip Arthroplastyusing larger femoral headsize and posterior capsular repair. J Arthroplasty, 2009, 24(6 Suppl):73-76.
[4]Bender B, Nogler M, Hozack WJ. Direct anterior approach for total hip arthroplasty. Orthop Clin North Am, 2009, 40(3): 321-328.
[5]Hardinge K. The direct lateral approach to the hip. J Bone Joint Surg Br, 1982, 64(1):17-19.
[6]Egol KA, Strauss EJ. Perioperative considerations in geriatric patients with hip fracture: what is theevidence? J Orthop Trauma, 2009, 23(6):386-394.
[7]Nieves JW, Bilezikian JP, Lane JM, et al. Fragility fractures of the hip and femur: incidence and patient characteristics. Osteoporos Int, 2010, 21(3):399-408.
[8]Gjertsen JE, Vinje T, Engesaeter LB, et al. Internal screw fxation compared with bipolar hemiarthroplasty for treatment of displaced femoral neck fractures in elderly patients. J Bone Joint Surg, 2010, 92(3):619-628.
[9]Aleem IS, Karanicolas PJ, Bhandari M. Arthroplasty versus internal fxation of femoral neck fractures: a clinical decision analysis. Ortopedia, Traumatologia, Rehabilitacja, 2009, 11(3): 233-241.
[10]Schmidt AH, Leighton R, Parvizi J, et al. Optimal arthroplasty for femoral neck fractures: is total hip arthroplasty the answer? Jo Orthop Trauma, 2009, 23(6):428-433.
[11]Leonardsson O, Rolfson O, Hommel A, et al. Patient-reported outcome after displaced femoral neck fracturea national survey of 4467 patients. J Bone Joint Surg Am, 2013, 95(18): 1693-1699.
[12]Bozic KJ, Kurtz SM, Lau E, et al. The epidemiology of revision total hip arthroplasty in the United States. J Bone Joint Surg, 2009, 91(1):128-133.
[13]Inaba Y, Kobayashi N, Yukizawa Y, et al. Little clinical advantage of modified Watson-Jones approach over modified mini-incision direct lateral approach in primary total hip arthroplasty. J Arthrop, 2011, 26(7):1117-1122.
[14]Elkins JM, Stroud NJ, Rudert MJ, et al. The capsule’s contribution to total hip construct stability–A finite element analysis. J Orthop Res, 2011, 29(11):1642-1648.
[15]Tsai SJ, Wang CT, Jiang CC. The effect of posterior capsule repair upon post-operative hip dislocation followingprimary total hip arthroplasty. BMC Musculoskelet Disord, 2008, 9(1):29.
[16]Van Warmerdam JM, McGann WA, Donnelly JR, et al. Achilles allograft reconstruction for recurrent dislocation in total hip arthroplasty. J Arthrop, 2011, 26(6):941-948.
[17]Ekins JM, Stroud NJ, Rudert MJ, et al. The capsule’s contribution to total hip construct stability-A finite element analysis. J Orthop Res, 2011, 29(11):1642-1648.
[18]Garbuz DS, Masri BA, Duncan CP, et al. The Frank Stinchfeld Award: dislocation in revision THA: do large heads (36 and 40 mm) result in reduced dislocation rates in a randomized clinical trial? Clin Orthop Relat Res, 2012, 470(2):351-356.
(本文编辑:李贵存 )
Impact of joint capsule reconstruction on the functional prognosis in total hip arthroplasty
LIU Jin-zhao, JIANG Ning, GAO Peng, YU Teng-bo, SUN Kang, QI Chao. Department of Joint Surgery, the Affliated Hospital of Medical College of Qingdao University, Qingdao, Shandong, 266003, PRC
ObjectiveTo investigate the impact of joint capsule reconstruction on the functional prognosis in primary total hip arthroplasty (THA ) by a modifed direct lateral approach for the patients with fresh femoral neck fractures.MethodsFrom January 2007 to June 2010, the clinical data of 128 patients with fresh femoral neck fractures who underwent primary THA by the modified direct lateral approach were retrospectively analyzed. According to whether the repair of anterior joint capsule was performed, the patients were divided into group A and group B. In group A (n=61 ) the patients underwent the repair of anterior joint capsule, and in group B (n=67 ) the resection of anterior joint capsule was performed. The intraoperative blood loss and drainage volume, early postoperative incidence of hip dislocation, Harris hip score and early and later postoperative hip range of motion (ROM ) in internal and external rotation were compared and analyzed between the2 groups.ResultsThe general data were compared between the2 groups, including the gender, age, cause of fractures, disease course, fracture type, combined medical disorders, prosthesis selection and so on. The results were comparable, but no statistically signifcant differences existed (P>0.05 ). There were no statistically signifcant differences in the operation time, intraoperative blood loss or drainage volume between the2 groups (F=0.78, 0.19, 1.73; P>0.05 ). The Harris hip scores were signifcantly improved at 6, 24 and 48 weeks after the operation when compared with the preoperative scores in both groups (t=43.08, 48.71, 50.20 in group A; t=41.50, 44.30, 53.28 in group B; P<0.05 ). At 6 and 24 weeks after the operation, the scores in group A were signifcantly higher than that in group B and the differences between them were statistically signifcant (F=438.45, 228.70; P<0.05 ). However, no statistically significant differences were noticed at 12 months after the operation(F=3.22, P>0.05 ). There were no statistically significant differences in the hip ROM in internal and external rotation at different time points between group A and group B (F=0.01, 1.47, 0.14; F=0.57, 0.58, 0.24; P>0.05). The differences in the hip ROM in internal and external rotation at 6 and 12 months after the operation and at 6 weeks after the operation were statistically signifcant (t=28.10, 20.62; t=19.45, 19.82; t=27.22, 20.72; t=17.71, 15.43; P<0.05 ). Conclusions Primary THA by the modifed direct lateral approach is recommended for the patients with fresh femoral neck fractures, and the Harris hip scores can be improved and the early postoperative hip function can be restored. The joint capsule should be reserved and repaired conventionally during the operation.
Arthroplasty, replacement, hip; Wound and injury; Joint capsule; Hip joint
10.3969/j.issn.2095-252X.2014.06.003
R687.4
266003 青岛大学医学院附属医院关节外科
戚超,Email: qichao2002@163.com
2013-12-28 )
