62例结直肠癌同时性肝转移的手术疗效分析
2014-01-23杨科
杨 科
河南省南阳市中心医院肝脏普外科,河南南阳 473000
结直肠癌是最常见的恶性肿瘤之一,近年来在我国呈逐年上升趋势。据文献[1-2]报道,大约40%~50%结直肠癌患者并发肝转移,在确诊时有约15%~25%患者同时存在肝转移。手术治疗仍是目前治疗结直肠癌肝转移安全有效的治疗方法,但对于选择同期肝切除抑或分期肝切除一直存在争议。我们回顾性分析xx医院行手术治疗的结直肠癌同时性肝转移患者42例,结合临床资料总结如下。
1 资料与方法
1.1 一般资料
选取2007年1月—2011年12月在我院行手术治疗的结直肠癌同时肝转移病例62例。所有患者术前均经肠镜及活检病理、腹部B超或腹部CT确诊。其中男性35例,女性27例;年龄27~78(53.4±8.3)岁;结肠癌患者41例,直肠癌患者21例。其中同期行手术切除者(同时手术组)37例,男20例,女17例;平均年龄52.5岁。行分期手术者(异时手术组)25例,男15例,女10例;平均年龄54.4岁;分期手术间隔平均2.5个月(1~6月)。2组患者临床指标对比见表1。
表1 同时组和异时组患者的临床特征对比[n(%)]
1.2 结直肠癌手术术式
同时手术组37例包括右半结肠切除术13例,横结肠切除术9例,左半结肠切除术3例,Dixon手术10例,Miles手术2例。异时手术组25例包括右半结肠切除术9例,横结肠切除术3例,左半结肠切除术6例,Dixon手术5例,Miles手术2例。
1.3 肝转移瘤切除方式
62例肝切除方式包括右半肝切除9例,左半肝切除术7例,肝右叶或左叶规则切除术5例,肝不规则切除术9例,肿瘤局部切除32例。
1.4 统计学方法
所有统计分析通过软件SPSS 18.0来实现。两组临床资料中,计量资料和计数资料指标对比分别采用t检验和χ2检验。两组生存分析采用kaplan-meier方法及log-rank检验。以P<0.05为有统计学意义。
2 结果
两组患者的性别、年龄、肝转移瘤直径、转移瘤数目、转移瘤分布、术前血清CEA水平及肝功能Child-Pugh分级比较均无显著意义(P>0.05),具有可比性,见表1。本组患者随访时间从2008年1月—2013年12月。同时手术组术后l、3、5年累积生存率分别为78.4%、37.8%和10.8%;异时手术组生存期从结直肠原发病灶手术之日算起,术后1、3、5年生存率分别为76.0%、36.0%和12.0%,两组之间比较无明显差异(P>0.05),见表2。
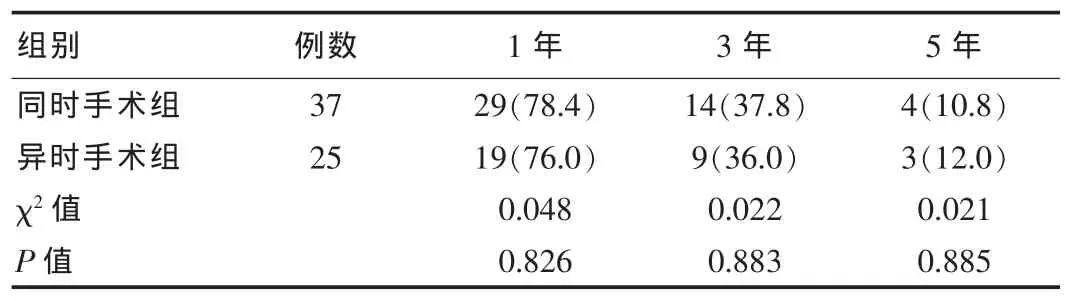
表2 同时组和异时组患者术后1、3、5年累积生存率比较[n(%)]
3 讨论
大约40%~50%的结直肠癌患者并发肝脏转移,约15%~25%患者确诊时同时存在肝脏转移。结直肠癌同时性肝转移有更为恶性的生物学行为,预后较差,未行手术治疗的肝转移患者中位生存期仅6~12个月,因此伴发肝转移严重影响结直肠癌预后[3]。虽然结直肠癌肝转移患者仅10%~20%的患者能接受联合切除肝转移手术,但有研究显示根治术后5年生存率可达35%~58%[4]。但对于结直肠癌同时性肝转移切除术的手术时机和方式尚无定论。主张同时性手术的学者认为:同期手术不仅可避免观察期延迟致肿瘤进展而无法手术,还可避免再次手术的痛苦。而主张分期手术的学者认为:同期手术相对复杂,手术时间较长,创伤较大,导致术后并发症发生的概率更高;应一期切除原发结直肠癌灶,观察3~6个月,同时化疗控制肿瘤进展,其后再分期切除肝转移灶,以确保手术的安全及发现可能存在隐匿的小病灶。随着围手术期水平的提高,麻醉技术及术中B超的应用,近年来很多研究[5-8]表明同时性手术和异时性手术的患者术后病死率及围手术期并发症发生率无明显差异,同时性手术被认为是安全可行的。而且同时性手术不但大大提高了患者的生活质量,减少手术费用,而且大大避免二次手术打击引起的免疫抑制,降低肿瘤进展及转移的风险。本研究回顾性分析了同时性手术组和异时性手术组62例患者,两组1、3、5年累积生存率分别为78.4%、37.8% 和10.8%,76.0%、36.0%和12.0%,无统计学差异,这与文献报道[3-4]相符。
同时性手术的创伤大,增大切口感染的可能性,因此对患者的手术耐受力要求较高。我们总结的经验有以下几点:①术前术后改善患者的营养状况,积极行保肝及营养支持治疗,利于患者术后恢复;②先行肝脏转移瘤切除,再行结直肠癌灶切除,可明显减少对上腹部切口的污染,并且不会影响肠道吻合口血供而对术后愈合造成不利影响。本研究中37例同时性手术患者,均未发生吻合口瘘;③有国内学者[2]提出行同时性手术的适应症为:结直肠癌能根治性切除;转移灶小于3个,肝切除量小于50%;能在原发灶的同一切口或适当延长可同时完成肠切除及肝肿瘤切除。另外,直肠癌患者可利用腹正中切口或联合右肋缘下切口,较满意暴露术野,并未增加手术并发症的风险,可考虑行同时性切除。
总之,本次研究表明同时性手术与异时性手术组的生存率相较无显著差异,同期手术不增加术后并发症发生率[7-12],而且异时性手术二期手术通常在术后3~6个月,同时性手术可避免观察期延迟致肿瘤进展或转移而无法手术,所以在恰当把握手术指征的前提下,对于手术耐受力较好的结直肠癌同时性肝转移患者,应尽量采取同期手术。
[1]倪俊声,周伟平.结直肠癌肝转移治疗策略[J].肝胆外科杂志,2011,19(1):67-69.
[2]周伟平,吴孟超.结直肠癌肝转移的治疗进展[J].中华胃肠外科杂志,2005,8(1):9-10.
[3]许剑民,钟芸诗.结直肠癌肝转移外科治疗争议与共识[J].中国实用外科杂志,2011,31(11):991-993.
[4]Santibanes E,Lassalle FB,McCormack L,et al.Simultaneous colorectaland hepatic resections for colorectal cancer:postoperative and longterm outcomes[J].J Am Coll Surg,2002,195(2):196-202.
[5]Martin R,Paty P,Fong Y,et al.Simultaneous liver and colorectal resections are safe for synchronous colorectal liver metastasis[J].J Am Coll Surg,2003,197(2):233-241.
[6]Tanaka K,Shimada H,Matsuo K,et al.Outcome after simultaneous colorectal and hepatic resection for colorectal cancer with synchronous metastases[J].Surgery,2004,136(3):650-659.
[7]Primrose JN.Surgery for colorectal liver metastases[J].Br J Cancer,2010,102(9):1313-1318.
[8]Nuzzo G,Giuliante F,Ardito F,et al.Influence of surgical margin on type of recurrence after liver resection for colorectal metastases:a single-center experience[J].Surgery,2008,143(3):384-393.
[9]赖家骏,张涛,翁伟明.结直肠癌术后肝转移相关因素分析[J].国际医药卫生导报,2007,13(16):1323-1325.
[10]赵义军,王葵,阎振林,等.结直肠癌同时肝转移的手术疗效分析[J].肝胆外科杂志,2008,16(5):337-340.
[11]胡俊杰,周志祥,梁建伟,等.结直肠癌同时性肝转移同期手术切除疗效分析[J].中华肿瘤杂志,2013,35(1):63-66.
[12]胡金龙,黄建瑾,付鲜花.结直肠癌肝转移患者生存情况及预后因素分析[J].中华肿瘤杂志,2010,32(4):286-289.
