新生儿呼吸窘迫综合征130例临床特点及高危因素分析
2013-06-28赵红缨穆小茜魏志珍
赵红缨 穆小茜 魏志珍
(1 沈阳市儿童医院重症医学科,辽宁 沈阳 110032;2 武警辽宁省总队医院五官科,辽宁 沈阳 110032)
新生儿呼吸窘迫综合征130例临床特点及高危因素分析
赵红缨1穆小茜2魏志珍1
(1 沈阳市儿童医院重症医学科,辽宁 沈阳 110032;2 武警辽宁省总队医院五官科,辽宁 沈阳 110032)
目的 分析新生儿呼吸窘迫综合征发生高危因素,并探讨临床特点。方法 选取我院 2010 年 7 月至 2012 年 5 月收治新生儿呼吸窘迫综合征患儿 130 例设为观察组,以同期未出现新生儿呼吸窘迫综合征胎儿 130 例设为对照组,比较两组患儿胎龄、妊娠期糖尿病、剖宫产、宫内窘迫、羊水吸入、胎盘早剥、多胎及感染等临床资料,总结临床特点,分析诱发新生儿呼吸窘迫综合征高危因素。结果 观察组胎龄小于 32 周、妊娠期糖尿病、剖宫产、宫内窘迫、羊水吸入、胎盘早剥、多胎及感染发生率均明显高于对照组,组间比较差异显著(P< 0.05)。结论 胎龄小于 32 周、妊娠期糖尿病、剖宫产、宫内窘迫、羊水吸入、胎盘早剥、多胎及感染等均是新生儿呼吸窘迫综合征发生高危因素;临床医师应当针对高危因素及时干预,并早期严密观察高危产妇及新生儿,及时给予治疗以改善预后,提高生活质量。
重症急性胰腺炎;胰腺感染;相关性;防治
新生儿呼吸窘迫综合征作为儿科常见急重症之一,是指肺部急性炎症反应导致肺部微血管及肺泡上皮细胞受损导致的肺泡及间质水肿,又称肺透明膜病[1-2]。患儿肺表面活性物质缺乏,易诱发呼吸衰竭,临床病死率高;而国内有关新生儿呼吸窘迫综合征发生高危因素研究较少。笔者选取我院2010年7月至2012年5月收治新生儿呼吸窘迫综合征患儿130例设为观察组,以同期未出现新生儿呼吸窘迫综合征胎儿130例设为对照组,比较两组患儿胎龄、妊娠期糖尿病、剖宫产、宫内窘迫、羊水吸入、胎盘早剥、多胎及感染等临床资料,总结临床特点,分析诱发新生儿呼吸窘迫综合征高危因素,现报道如下。
1 资料与方法
1.1 临床资料
选取我院2010年7月至2012年5月收治新生儿呼吸窘迫综合征患儿130例设为观察组,均符合诸福堂《实用儿科学》[3](第6版)临床诊断标准;同时以同期未出现新生儿呼吸窘迫综合征胎儿130例设为对照组。对照组中男72例,女58例,年龄0.5~10d,平均年龄为(3.2± 0.6)d,44例出生体质量<2.5kg,86例出生体质量≥2.5kg;观察组中男69例,女61例,年龄1~11d,平均年龄为(3.5±0.7)d,48例出生体质量<2.5kg,82例出生体质量≥2.5kg;。两组患者在性别、年龄及出生体质量等临床资料方面组间比较无显著差异(P>0.05)。
1.2 治疗方法
新生儿呼吸窘迫综合征患儿及时放入保暖辐射台中,给予有效营养支持,以预防内环境紊乱及并发症发生;对于症状明显及出现感染者应立行气管插管,卧位注入PS,并进行肺部细菌培养及药敏试验,个体化应用抗生素。
1.3 统计学处理
本次研究统计学处理软件选择SPSS13.0;计数资料采用卡方检验;P<0.05为差异有统计学意义。
2 结 果
观察组患儿胎龄小于32周、妊娠期糖尿病、剖宫产、宫内窘迫、羊水吸入、胎盘早剥、多胎及感染发生率均明显高于对照组,组间比较差异显著(P<0.05);见表1。
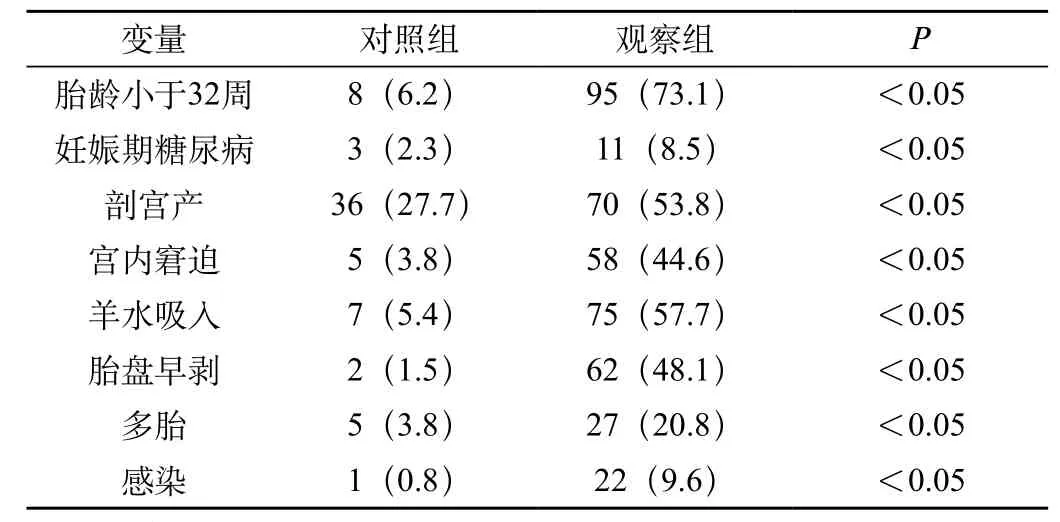
表1 两组新生儿新生儿呼吸窘迫综合征发生高危因素分析
3 讨 论
新生儿呼吸窘迫综合征患儿肺表面活性物质分泌量异常下降,特别是早产儿或发生宫内窘迫患儿诱发肺泡Ⅱ型细胞分泌肺表面活性物质能力丧失[4-5],无法有效降低肺部表面张力,肺内形成透明膜状物质,导致肺泡缩小,吸气受阻,最终呼吸窘迫及呼吸衰竭发生。流行病学研究证实,新生儿呼吸窘迫综合征患儿临床病死率高达20%~25%[6]。
新生儿呼吸窘迫综合征患儿对于发生窒息后2-36h发病,且单纯头罩吸氧呼吸困难、紫绀症状改善效果不明显;胸部影像学显示肺野密度明显增高[7],可见支气管充气征、肺纹理增粗或呈斑片状,心影多模糊,未见心脏异常;患儿最为常见并发症为缺血缺氧性脑病及蛛网膜下腔出血。本次研究结果中,观察组胎龄<32周、妊娠期糖尿病、剖宫产、宫内窘迫、羊水吸入、胎盘早剥、多胎及感染发生率均明显高于对照组,组间比较差异显著(P<0.05)。其中胎龄小于32周及宫内窘迫患儿发病率高可能与发育不成熟,肺表面活性物质水平低下有关[8];妊娠期糖尿病产妇血糖浓度异常,对于肾上腺皮质激素具有拮抗作用,可阻碍胎肺发育;剖宫产产妇未有产程启动,激素特别是肾上腺素分泌减少[9],进而导致肺表面活性物质水平无法满足正常需要。临床医师应当尽量避免行剖宫产分娩,特别是对于孕周小于39周产妇;对于高危产妇及胎儿应当做好围产期护理,及时预防应用肺表面活性物质[10],加强产前监护及分娩后呼吸管理,严格执行无菌操作规程,给予完善营养支持,以降低感染及营养不良发生概率。
综上所述,胎龄小于32周、妊娠期糖尿病、剖宫产、宫内窘迫、羊水吸入、胎盘早剥、多胎及感染等均是新生儿呼吸窘迫综合征发生高危因素;临床医师应当针对高危因素及时干预,并早期严密观察高危产妇及新生儿,及时给予治疗以改善预后,提高生活质量。
[1]王美记,牛健民,温济英,等.妊娠期糖尿病的孕期管理对妊娠结局的影响[J].广东医学,2009,50(6):900-901.
[2]McIntine DD,Leveno KL. Neonatal mortality and morbidity rates in late preterm births compared with births atterm [J]. Obstet Gynecol,2008,111(1):35.
[3]陈安,施丽萍,郑 季彦,等.晚期早产儿 和足月儿呼吸 窘 迫 综 合征的临床特点[J].中华儿科杂志,2008,46(9):654.
[4]陈 剑.新生 儿 呼 吸 窘 迫 综 合 征临床 特点和高危因素分析[J].当代医学,2010,16(16):32-33.
[5]饶 红 萍 ,周 玉 祥 ,陈 秋 如 ,等.盐 酸 氰 澳 索 和 肺 表 面 活 性 物 质 在防 治 新生 儿 呼 吸 窘 迫 综 合 征中的 疗 效 分 析[J].中国医 药 导报,2010,7(25):53-54.
[6]喻文亮,钱素云,朱友荣.小儿 急性呼吸 窘 迫 综 合征 病死相关因素前瞻性多中心分析[J].中华医学杂志,2007,87(46):3295-3297.
[7]王瑛,丁雪晶.鼻塞 持续正 压 通气和常 规 机 械 通气治疗新生儿 呼吸窘迫综合征疗效比较[J].临床儿科杂志,2009,27(8):757-760.
[8]詹 毓 彦,王 金栋,张 东升.胸外 伤并发 急性呼吸 窘 迫 综 合征的高危因素分析和应用低潮气量+PEE P机械通气治疗的研究[J].河北医药,2007,29(11):1180-1183.
[9]Ainsworth SB,Milligan DW. Surfactant therapy for respiratory syndrome in premature neonates: a comparative review [J]. Am J Respir Med,2002,(6):417-433.
[10]王馨.新生儿呼吸窘迫综合征临床特点和高危因素分析[J].中国当代医药,2011,18(25): 180-181.
R576
:B
:1671-8194(2013)10-0113-02
