镫骨手术[耳显微外科2007版(二十七)]
2012-11-11王正敏
王正敏
1 适应证
镫骨固定的程度可从气骨导差测知。音叉Rinne试验也有重要参考价值。镫骨手术最适合的对象是镫骨固定比较牢固,底板不易浮动者。“牢固”者的气骨导差在35~40 dB(语言频率均值),音叉试验256 Hz、512 Hz甚至1 024 Hz的Rinne试验为阴性。气骨导差<20~25 dB,仅256 Hz的Rinne试验阴性,宜延迟作镫骨切除手术。理由是术时镫骨底板容易浮动,术后听力增进也有限。若术后耳蜗反应严重,听力损失反而更大。对同时伴有双侧感音神经性聋者,为了增进有限的听力,曾有人建议试作镫骨前底板切除、后底板活动或经足活动术(Miot、Rosen)等比较保守的手术,但这种手术现在很少用。
耳硬化多为双侧传导性听力减退曲线,当双耳气骨导差>40 dB时,测听骨导掩蔽任一耳可能无效,不能排除其中一耳的骨导是传至对耳的假骨导(影子骨导)。若两耳中有一耳是感音神经性聋就不能发现。所以,应常规作音叉Weber试验,选择Weber偏向的一耳先作手术。
镫骨手术能消除Carhart切迹,骨导可有改善,故伴有严重感音神经性聋听力曲线者,其实际骨导听阈比较低,术后使用助听器有一定帮助。言语识别力差提示同时有内淋巴积水存在,施行镫骨手术有引起感音神经性聋的危险,术前对于这类患者应加以注意。言语识别力太差且近几个月有眩晕发作的暂不宜手术。
2 手术
2.1 麻醉 术前2 h口服地西泮10 mg,术前30 min肌内注射哌替啶50 mg。术时要求患者保持清醒,不给任何催眠作用强的药物。对情绪不稳、配合程度差的患者宜改用全身麻醉。应告知麻醉师手术结束拔去气管插管后,供氧禁用面罩施压,因为呼吸道气压骤增会通过咽鼓管迫使人工镫骨(替代镫骨的赝复物)移位或脱落。
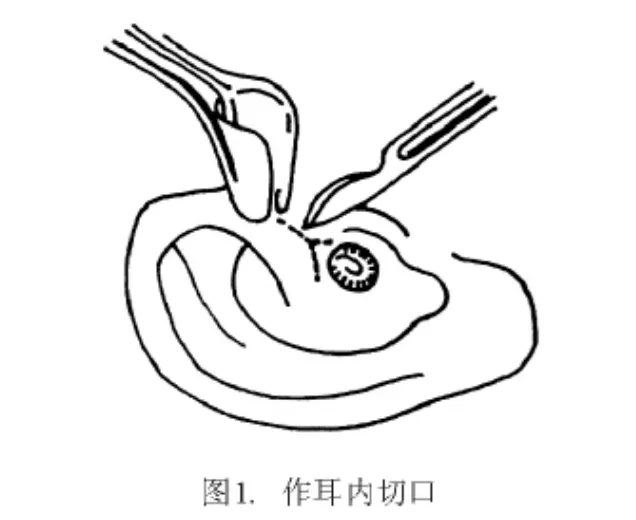
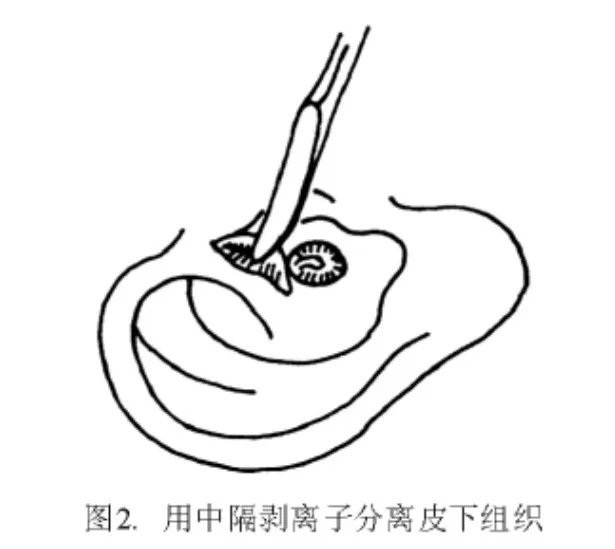
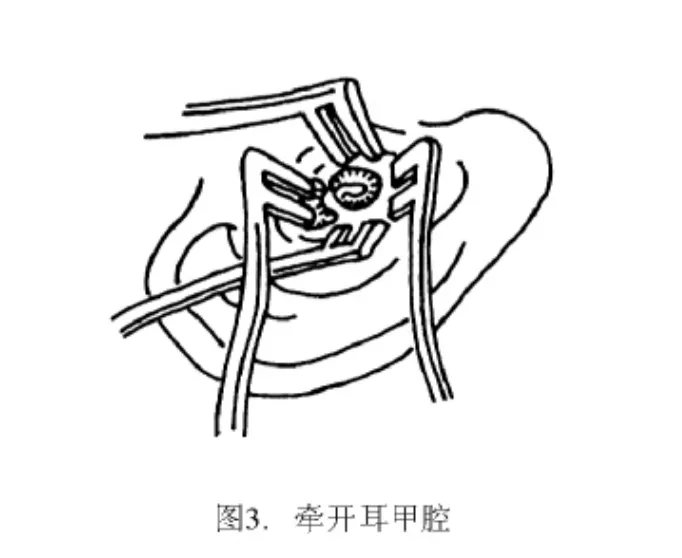
耳后皮下浸润注射2%利多卡因(含微量肾上腺素)2 mL,耳屏、耳轮脚间注射1 mL。作耳内皮肤切口,切口延向耳道内相当于软骨段全长。耳屏与耳轮脚间切口宜短,不超过1.0 cm(图1)。用中隔剥离子分离皮下组织,显露骨性耳道上方骨壁(图2)。用两把双齿自持拉钩牵开耳甲腔,扩大耳道口视野(图3)。这能方便手术者用双手进行耳内操作,保证手术安全和稳妥。切口处的小出血点用双极电凝充分止血。用针尖斜面较短的细针刺入骨性外耳道后壁及前下壁的皮肤,在皮下注入微量利多卡因,使之发白,但勿使皮肤隆起或穿破。骨段耳道皮肤菲薄,麻醉针头斜面宜短,针孔进入皮下即可注射。针头斜面长、直径粗,不易使针尖的全针孔进入皮下,而且会造成皮肤撕裂或血肿形成,不能起到良好的麻醉效果。
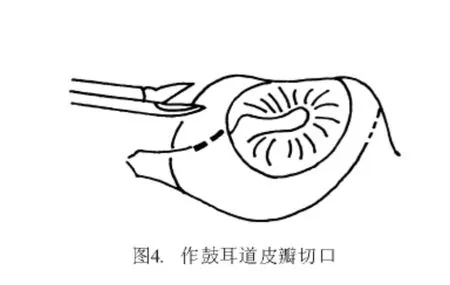
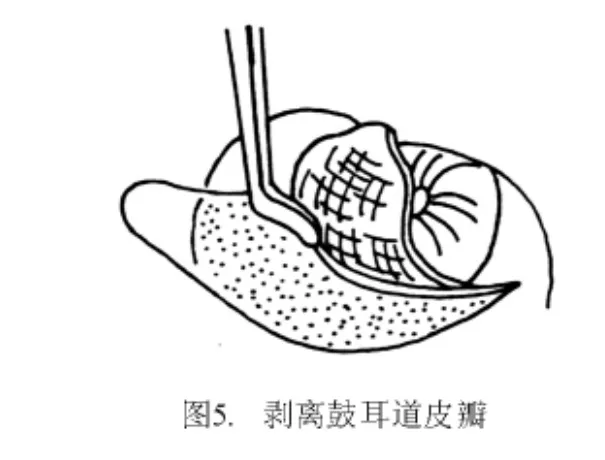
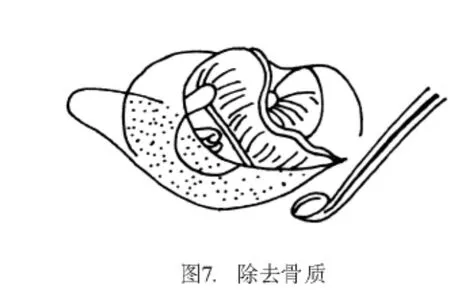
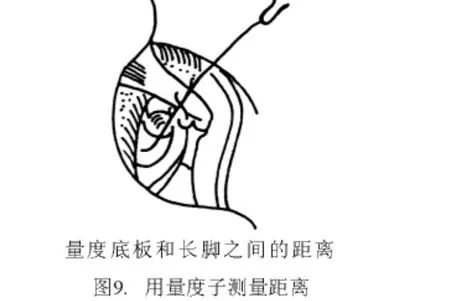
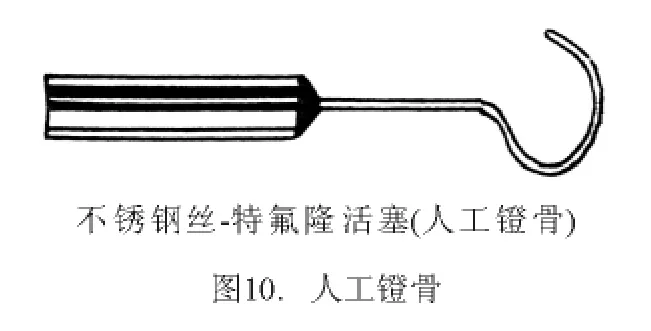
2.2 手术入路 离鼓环6~8 mm作切口,由耳道前下壁向外斜出骨性耳道口,与耳内切口内端相连。从切口连点用微剪刀向鼓膜12点剪开皮肤(图4)。用小剥离子紧贴耳道骨壁将皮肤渐渐剥起。使用小吸引管吸血,否则皮肤会被吸入管内而撕裂(图5、6)。在鼓膜后上方,紧靠鼓沟游离鼓环,探入鼓室。将鼓环自上而下小心剥出,连同耳道皮肤形成矩形皮瓣(称鼓耳道皮瓣),并被推向耳道前壁。鼓索神经有可能随同鼓耳道皮瓣前移,也可能隐匿在骨质后有待暴露。用锐利的刮匙将鼓膜的后上骨质除去。因骨质甚硬,宜薄层多次刮下,注意用力恰当,切勿误伤邻近组织(图7)。骨质去除范围以前庭窗龛区能全部见到为度(图8)。用大小适度的金刚石钻头也可磨除此部分骨壁,但必须用细吸引管将鼓耳道皮瓣移开并挡住(最好其下吸口夹一层薄纱条,以防鼓耳道皮瓣被旋转钻头卷住撕脱)。使用小型骨凿也可凿除这部分骨壁。但骨凿必须锋利,少量、小片、一点点凿骨,以防骨裂。骨裂多不规则,裂下部分的碎骨可能含有鼓索神经骨管,要从游离下的碎骨骨管内释出鼓索神经是非常困难的。用尖头直角小钩及扁薄的剥离子,将鼓索神经从鼓室黏膜分离出来,同时小心地将鼓索神经推离砧骨长脚。如感张力较大,不易推动,可将鼓索神经出口的骨质用更小的刮匙切去,取得进一步的松解。这样做的目的是为了便于安装修复装置,避免过度牵拉鼓索神经。牵拉鼓索神经可能造成味觉减退或难以忍受的味觉异常或舌麻。实际上鼓索神经留在原位对手术进行并无妨碍,可用一手持小器械轻轻推移或提起鼓索神经让位给另一手持器械在其下继续操作。用量度子(图9)精确测量砧骨长脚至镫骨底板之间的距离,以此作为截取活塞式人工镫骨(图10)长度的依据。为方便计,通常量度砧骨长脚外侧至镫骨底板表面的距离。此距离有个体差异,平均为5 mm。


2.3 镫骨切除 镫骨切除术有镫骨全切除术和镫骨部分切除术。镫骨全切除是整体镫骨切除;镫骨部分切除是镫骨部分底板和板上结构切除。根据所切底板大小,小的在底板居中作成小窗的称为底板小窗技术镫骨切开术。这里用的就是这一技术的手术。
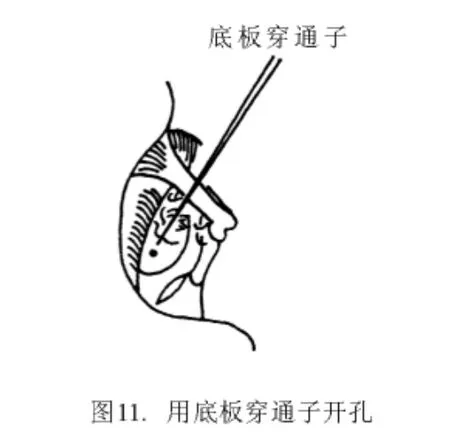
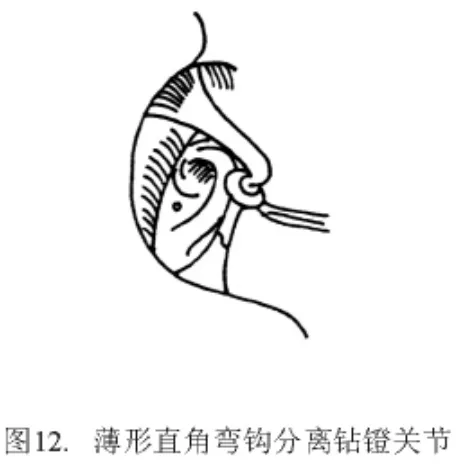
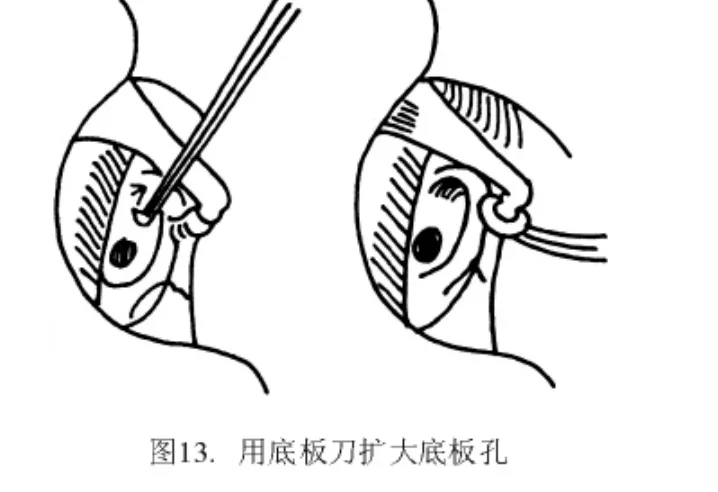
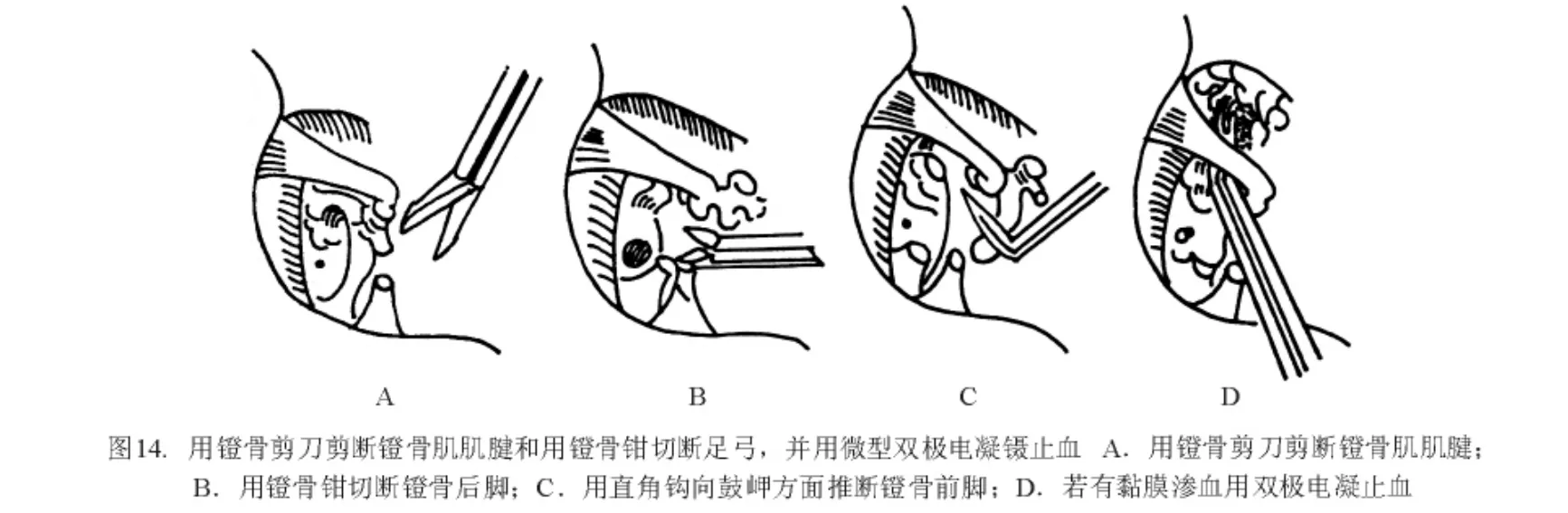
用锐利的三棱形底板穿通子,从面神经管和镫骨足弓之间的不大间隙进入。触及底板后,用手指力量轻轻旋动穿通子,利用穿通子锐利的棱边进行底板开窗。凭手指感觉可觉察到穿通子是否穿透镫骨底板及其穿入的深度。旋动时应有骨摩擦感,刺入前庭内的允许深度仅0.3 mm(图11)。使用薄型直角弯钩分离砧镫关节(图12)。用直角底板刀(刀的长宽为0.1 mm ×0.1 mm 或 0.2 mm ×0.2 mm)紧贴底板小窗窗缘,剔除骨板,将小窗扩大至 0.5 mm ×0.5 mm(图13)。其时有少量外淋巴液漏出,可用细吸引管吸去,但吸引管头的方向绝不能正对底板小窗,更不能进入窗内,否则会损及内耳迷路。为安全计,可在吸引管头吸一0.5~0.6 mm直径的小棉球,再置入底板表面吸去被棉球吸收的外淋巴液体。用镫骨剪切断镫骨肌肌腱和足弓(也可用直角钩向鼓岬方向压断足弓,出血处可用微型双极电凝镊止血)(图14)。
2.4 安装修复装置 修复装置连接砧骨与前庭窗(或底板小窗)。修复装置又称人工镫骨,有多种设计和产品,这里介绍的是直径为0.4 mm活塞式人工镫骨,由不锈钢丝套钩和特氟隆小柱组成。
取小号鳄鱼钳将活塞式小柱的钢丝套钩搁置在砧骨长脚后方,小柱下端放在底板小窗的边沿。用小钩调动套钩方向。使套口正对长脚。仍用小钩轻轻将小柱下端自底板窗沿推向小窗中心,再轻轻施力于钢丝套钩,使之下沉,小柱下端即可进入窗内,套钩套口下降也正好套上砧骨长脚。用套钩夹钳将钢丝套钩夹紧,使其稳定在砧骨长脚上(图15)。再用小钩将套钩下移,尽量靠近豆状突,再次夹紧。
放置活塞的手术步骤有几种改良做法:
1)先放置活塞,后切除镫骨头或足弓。这样做的优点是切断足弓引起的出血已在活塞置毕以后。但如有面神经管低位,造成间距过窄,这一颠倒次序的方法就比较困难。
2)对阻塞型镫骨底板,可以用钩子折断足弓,应用0.5 mm金刚石钻头小心磨除前庭窗龛的硬化灶,至底板透显微蓝色为止。然后再用三棱穿通子开窗。
以下步骤与前同(图16)。
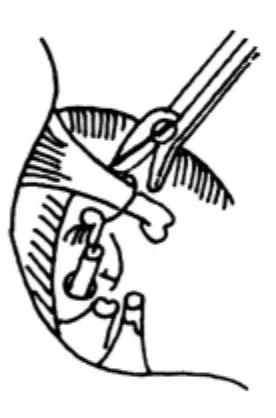
图15. 用套钩夹钳夹紧不锈钢丝套
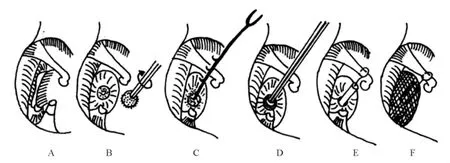
图16. 阻塞型底板放置活塞的手术步骤 A.切除镫骨足弓,镫骨底板增厚阻塞窗龛;B.用金刚石钻头磨薄底板;C.用量度子量取底板与砧骨长脚之间的距离;D.用三棱形底板穿通子穿透底板,并用直角底板刀扩大小窗;E.放置活塞式人工橙骨;F.加滴鲜血,使凝结以阻止可能发生的外淋巴漏
3)浮动型底板开窗十分困难,最稳妥的办法是在砧镫关节分离前,先作底板开窗,放置活塞后再剪除镫骨头或足弓。
4)开窗断底时发生整个镫骨浮动或脱位,则改行全镫骨切除,就是将整个镫骨取出。全镫骨切除后,前庭窗全部开放,放置小柱活塞(即使是≥0.8 mm直径)容易造成长期外淋巴漏。遇到这种情况,最好放弃使用活塞修复的方法,改用不锈钢丝—筋膜垫修复术。方法是,在耳前切口处取一小块筋膜,用钢丝扣结固定筋膜。按砧镫间距,在特制的Schuknecht设计的量距板上制作不锈钢丝—筋膜垫(图17)。将钢丝套钩固定在砧骨长脚上,筋膜铺设于前庭窗及其周边(图18)。注意切勿将过多筋膜组织塞入窗内(筋膜组织应在装置前按前庭窗面积修剪),否则进入窗内的多余筋膜将会压迫椭圆囊、球囊,引起剧烈眩晕。
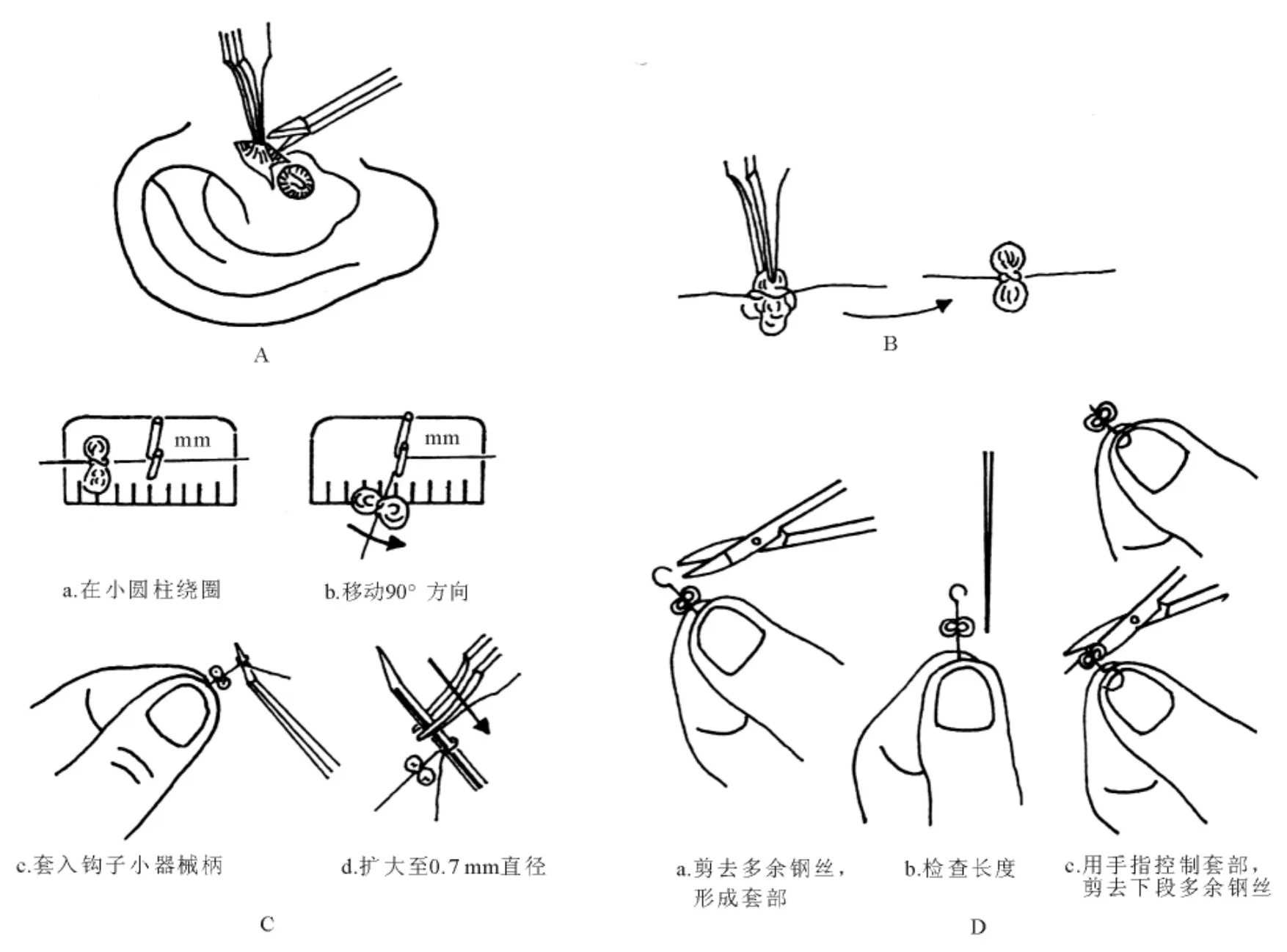
图17. 制作筋骨膜垫 A.在耳内切口取小片筋膜;B.用不锈钢丝绑住小片筋膜,形成筋膜垫;C.在特制板上作成不锈钢丝—筋膜垫;D.按所需长度剪去多余不锈钢丝

图18. 将套部下移靠近豆状突,筋膜铺设于前庭窗及其周边
5)足弓已切除而底板尚未作窗却发生底板浮动,可用金刚石钻头在前庭窗下缘磨开一缝,用底板刀顺此缝插入勾住底板边缘,向上提出底板,将镫骨取下,再放置钢丝—筋膜垫。
活塞或钢丝—筋膜垫放置完毕,仔细检查有无止血用的棉花或小纱条遗留。复回鼓耳道皮瓣(其时患者听力较复回皮瓣前明显提高)。用明胶海绵颗粒固定皮瓣,外压一小根油纱条,缝合切口。
术后卧床休息2~3 d,肌内注射少量抗生素预防感染。术后眩晕明显的可在乳突表面皮肤贴scopoderm药膏(东莨菪碱缓释剂),也可口服镇静药或抗眩晕药。
0.4 mm活塞和不锈钢丝—筋膜垫听力效果无明显差异。
3 并发症
严格说来,耳硬化的镫骨手术不应有任何严重并发症。由于手术不熟练,损伤内耳或面神经造成的后果多较严重,有感音神经性聋、长期眩晕和面瘫。感音神经性聋和长期眩晕常常是不可逆的。为了消除长期眩晕,可行前庭神经切断术,合并有全聋和严重耳鸣者要作全迷路和前庭耳蜗神经切断术。
鼓膜穿孔的处理比较简单,无论发生在术时或术后均可修复。感染性迷路炎是极少见的,但一旦发生,必须取出修复装置,使用抗感染药或手术引流等。咽鼓管功能不良者原则上应作为手术禁忌证,因鼓膜内陷会造成修复装置过度突入前庭,可能引起眩晕、耳鸣等严重后果。
4 术后注意事项
患者术后短期内不宜乘坐飞机,应待底板小窗或前庭窗有新生黏膜修复后。为安全计,恢复乘机所需时间宜达3个月。患者擤鼻动作应轻或根本不作,以防鼻、鼻咽区气压过大,空气被逼从咽鼓管进入鼓室,造成修复装置移位或脱落。
(未完待续)
