高龄股骨颈骨折人工股骨头假体置换术围手术期处置体会
2012-09-18郭春杨建义李玉庄田华
郭春 杨建义 李玉庄 田华
随着我国人口的老龄化进程的发展,老年股骨颈骨折发病率有逐年增加的趋势,其中大部分原因与骨质疏松有关[1],老年肱骨近端骨折合并疾病多,且骨折后长期卧床容易发生肺炎、褥疮、泌尿系统感染等疾病,极易造成严重后果。我院自2006年9月至2010年12月采用人工股骨头假体置换术治疗高龄股骨颈骨折72例患者,效果良好,现报告如下。
1 资料与方法
1.1 一般资料 选择我院2006年9月至2010年12月共收治高龄股骨颈骨折患者并进行人工股骨头置换术治疗72例,其中男27例,女45例;年龄68~93(平均73.4)岁。骨折类型为GardenⅢ、Ⅳ型,均为单侧肢体骨折。均合并1~3种以上内科疾病,其中骨质疏松症25例,慢性支气管炎、肺气肿19例,高血压病68例,糖尿病28例,脑梗死后轻度偏瘫5例。入院至手术时间7~14 d,平均8.5 d。
1.2 治疗方法 入院后均行患肢皮牵引,进行全身各个系统常规检查,积极治疗合并症,并且对手术进行风险评估。术前15 min预防使用抗生素静脉滴注。采用气管插管全麻或连硬膜外麻醉,体位为标准侧卧位,采用Hardinge入路,术前标记股骨轴线和大粗隆顶点弧线,切口长约7.5~18 cm,其中2/5在大粗隆顶点以上,3/5在大粗隆顶点以下股骨干。切开皮肤及皮下后,沿皮肤切口线切开阔筋膜并牵开之,臀中肌拉向后侧,钝性剥离臀中肌在深面的肌止部显露切口区部分臀中肌和股外侧肌,用电刀切断臀中肌腱止点,切口自股骨大转子股外侧肌嵴的最高点开始,沿大转子后上方弧形切至大转子顶端,保留部分臀中肌腱袖仍附着于大转子顶端的后侧;沿臀中肌肌纤维方向切开,切开部分股外侧肌,将下肢内收,臀中肌前部前移,显露出臀小肌和髂股韧带,并用电刀部分切断,逐步内收下肢,显露髋关节的关节囊前部,纵形或“T”形切开关节囊,极度内收及外旋下肢,将骨折端脱出。在小粗隆上1.5 cm处截骨,取出股骨头后清理髋臼内软组织,髓腔挫扩大髓腔后,测量股骨头大小,安装股骨头试模,复位后检查患肢松紧度、臼头包容性及双下肢是否等长,取出试模及髓腔锉。术中根据患者股骨近端骨质条件选用生物型或骨水泥型假体。无菌生理盐水高压冲洗髓腔,安装远端髓腔栓,将骨水泥注入股骨髓腔内,立即将假体柄插入股骨髓腔内,注意股骨柄假体的前倾角在15°~20°之间锤击压实,待骨水泥凝固后,将塑料试模头安装在假体上,复位髋关节,再次检查假体位置和关节松紧度以及头臼包容性,确认所用假体规格后安装假体双动头,复位关节,冲洗术野,置负压引流管,逐层缝合切口。术后常规应用制酸剂3 d,抗生素3~5 d,常规抗凝治疗和抗骨质疏松症治疗。根据化验结果决定是否静脉补充白蛋白及输血。术后当天可适当进行康复训练。下地的时间根据具体情况而不同。
1.4 疗效评价标准 采用Harris关节功能评定标准[2],满分100分,疼痛44分,行动能力33分,生活能力14分,关节活动范围5分,畸形4分;总分≥90分为优,80~89分为良,70~79分为可,70分为差。
2 结果
本组平均手术时间60~90 min,术中失血250~600 ml(平均350 ml)。术后7~12 d出院,平均住院日18 d。术中输血病例38例。术后12 h引流量40~200 ml,平均120 ml,术后输血18例。切口平均12 d拆线,均甲级愈合,复查摄片满意(术前见图1,术后见图2)。8例发生下肢深静脉血栓,经抗凝治疗后治愈。15例并发肺部感染,10例并发尿路感染,抗炎后治愈,1例发生肺栓塞,经抢救治疗后,治愈出院,发生术后并发症率47.2%。本组65例获随访,时间6个月~6.5年,平均3.5年,围手术期间无死亡病例,治愈出院后因其他内科疾病死亡10例;术后分别5年、6年发生2例假体脱位,行翻修手术治愈;术后1年1例发生慢性感染假体松动,感染控制后行翻修手术治愈,无假体断裂,功能评定按Harris标准,优 18例,良 38例,可 7例,差 2例。优良率86.2%。

图1 股骨颈骨折术前摄片
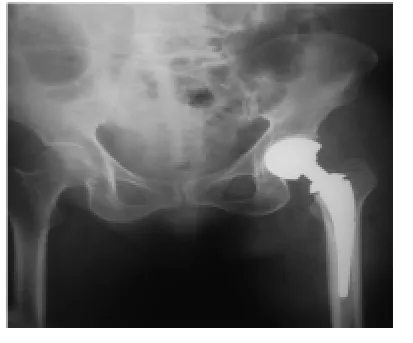
图2 股骨颈骨折术后摄片
3 讨论
老年股骨颈骨折后易导致骨不连及股骨头坏死,非手术治疗需要长期卧床,导致多种并发症发生,其股骨颈骨不愈合率及股骨头坏死率仍然很高。而内固定术后过早负重易出现螺钉切割或穿出骨皮质、内固定松动等,不得不改用其他内固定或行关节置换术等[3]。目前国内外人工关节置换术呈逐渐增多的趋势,也取得了令人满意的效果,但对高龄老年进行人工全髋关节置换术仍有较大的风险,如何保证围手术期的安全,减少手术创伤及输血,尽早恢复日常生活的自理已经成为进行人工髋关节置换的关键环节。当然,存在绝对手术禁忌证或伤前肢体无功能(如偏瘫)时,进行人工髋关节置换术的治疗选择应当慎重考虑。髋关节主要功能是负重和行走,其中两个因素是必不可少的:① 一个稳定的无痛的关节作为负重的支点;② 良好有效的外展肌。二者之一存在问题都会产生骨盆的倾斜。在手术治疗方面,如何使髋关节外展肌群的损伤达到最少必须加以考虑。
1982年Hardinge报道一种直接进入髋关节的后外侧入路,应用于人工髋关节置换术。近年来出现的微创人工髋关节置换技术是一项非常有实用价值的新技术、新方法。它主要是通过手术解剖入路的改进及手术中精细的操作,达到创伤小、出血少、术后恢复快的目的。和传统的人工髋关节置换手术相比,微创人工股骨头假体置换术具有以下优点:①切口小、创伤小、出血少。术中因为不需要行髋臼打磨及置换,降低术中对髋臼的充分显露要求,所以切口长度较THA术式可以大大减小;术中精确操作,最大程度地减少对肌肉、肌腱等软组织剥离和破坏,减少患者手术中出血及手术中组织的损伤。②关节功能恢复快。因围手术期并发症少,降低了手术风险,缩短手术后卧床时间。小切口人工股骨头置换术由于其创伤小,因而相应降低了由手术损伤带来的这类并发症。③选用合适大小的人工股骨头,其髋关节小范围运动时以关节内运动为主,大范围运动时则发生关节外运动,因而明显降低了对髋臼的磨损;④ 高龄患者髋关节周围肌肉萎缩,关节囊松弛,术后易发生脱位。人工股骨头假体直径比全髋关节股骨头假体直径大,FHA较THA稳定性高,并且不需要切除关节囊,减少了术后并发症的发生。但在术中不能过度磨挫髓腔,使患者能在术后早期活动关节及行走,减少了因长期卧床产生的骨折并发症。
尽管人工髋关节置换术在骨科手术治疗方面已发展成为一项成熟技术,但针对某类特殊患者群体来说,该项技术对骨科医生的诊疗水平也是一种挑战。如何在降低手术风险和术后肢体功能良好恢复之间找到一个很好的平衡点,是每一位骨科医生应当要掌握的,在适合条件下,选择微创人工髋关节置换技术为佳。
[1] Stenvall M,Olofsson B,Lundstrom M,et al.Inpatient falls and injuries in older Patients treated for femoral neck fracture.Arch Gerontol Geriatr,2006,43:389-399.
[2] 蒋协远,王大伟编著.骨科临床疗效评价标准.北京:人民卫生出版社,2005:132-134.
[3] 胡安文,曹盛俊,廖 瑛.AO螺钉经皮内固定治疗股骨颈骨折失败原因及对策.中国骨与关节损伤杂志,2005,20(1):24-26.
