中孕期常规胎儿超声检查操作指南
2012-09-10ISUOG国际妇产超声协会
ISUOG(国际妇产超声协会)
1 前言
超声广泛应用于产前评价胎儿解剖结构、生长发育以及多胎妊娠的处理。中孕期产科超声检查提供的诊断结果往往有利于处理在随后的妊娠过程中出现的各种问题。例如,无论在发达国家还是发展中国家,胎儿生长异常都是围产期发病率和死亡率的首要原因。2005年,世界卫生组织报告认为影响胎儿生长的因素很多,包括遗传因素、母体特征(如营养状况、生活方式、吸烟、年龄和疾病等)、妊娠并发症以及生理、社会和经济环境等[1,2]。中孕期胎儿超声检查结果是重要的基础,随后的超声检查结果可与之比较,用于评价胎儿生长发育和健康状况。超声检查也可用于检出先天畸形[3-6]。Eurofetus研究项目探讨了常规中孕期超声检查在普通人群中检出先天畸形的准确性[7]。该多中心研究涉及欧洲14个国家、61个产科超声单位。他们发现,4615例先天畸形中有56%被检出,其中有55%的主要结构畸形在妊娠24周前被检出。
虽然许多国家已经制定了当地的胎儿超声检查指南,但世界各地仍有许多地区没有这样的指南。尽管世界各地的产科实践差异较大,但大多数国家将至少一次中孕期产科超声检查作为产前标准护理的一部分。这种差异可能与缺乏合格的检查者和设备、当地的医疗常规、以及法律法规问题等有关。在某些国家,与保险相关的费用赔偿很大程度上影响了中孕期常规检查的实施。无论如何,实际情况就如世界卫生组织研究小组[8]指出的,“在世界范围内,目前大部分超声检查很可能是由实际上很少,甚至没有经过培训的人完成的”。本文的目的是为医务人员进行中孕期胎儿超声检查提供进一步的指引。
2 总则
2.1 中孕期胎儿超声检查的目的是什么? 中孕期常规胎儿超声检查的主要目的是为医务人员提供准确的诊断信息,尽可能给母亲和胎儿带来最佳的产前处理和最好的妊娠结局。通过检查可确定孕周以及进行胎儿大小的测量,以便在后期的妊娠中及时发现生长异常。其它目的包括发现先天性畸形以及多胎妊娠等。常规产前超声筛查包括评价下列内容:
◆心脏活动;
◆胎儿数目(如为多胎妊娠则应检查绒毛膜性);
◆胎龄/胎儿大小;
◆胎儿的基本解剖结构;
◆胎盘的外观和位置。
虽然许多先天畸形可被检出,但需要强调的是,即使最有经验的操作者使用最好的超声仪器也有可能漏诊,尤其是那些只有在妊娠后期才表现出来的畸形。检查开始前,医护人员应将中孕期常规超声检查的潜在益处和局限性对孕妇/夫妇进行咨询及告知,充分做到知情同意。
谁应该接受中孕期胎儿超声检查?
许多国家通常提供至少一次中孕期常规胎儿超声检查。例如,美国尤妮丝肯尼迪施莱(Eunice Kennedy Shriver)儿童健康和人类发展国立研究中心组织的一个产前超声工作组一致认为所有妊娠期妇女均应接受一次超声检查,以检出胎儿畸形和妊娠并发症[9]。对一些具有不良妊娠结局高风险(如高血压或糖尿病等)的孕妇进行的系列的超声检查以及针对一些病人的特殊情况而进行的更为详细的有针对性的超声检查,虽然对这些病人很有帮助,但都不属于常规检查的范畴。
2.2 何时进行中孕期胎儿超声检查? 中孕期常规胎儿超声检查通常在妊娠18~22周进行。这个时期平衡了确定孕周(越早确定孕周越准确)和及时发现胎儿主要的先天畸形的需要。在那些对终止妊娠有时间限制的国家,为了有足够的时间进行咨询及进一步检查,应在检查时间与检出率之间取得平衡。有部分中心以经阴道超声检查的方式在妊娠13~16周进行胎儿解剖结构检查。这种早期检查能提供关于胎儿孕周的有用信息,作为评估胎儿生长发育的基线,同时明确双胎妊娠的绒毛膜性,但进行此操作的医务人员需要经过特别训练以解读这些早期的解剖结构。
应由谁进行中孕期胎儿超声检查?
进行产科常规超声检查的操作者应该经过专门的诊断性超声实践培训。然而,该培训的要求可能每个国家都有所不同。
为了中孕期常规超声筛查能达到最佳的检查结果,我们建议执行该操作的人员应具备以下条件:
◆在使用诊断性超声检查仪及相关安全性问题方面接受过培训;
◆经常进行胎儿超声检查;
◆参加继续医学教育活动;
◆发现有可疑的或有异常的病例时,有合适的转诊途径;
◆ 定期执行质检评估[10]。
应使用什么样的超声设备?
对于常规检查,建议使用的设备至少具备以下功能:
◆实时灰阶超声;
◆经腹超声探头(3~5兆赫范围);
◆输出功率可进行调节控制,并具备输出显示标准;
◆冻结功能;
◆电子标尺;
◆有打印/存储图像的功能;
◆定期进行保养和维修,以保证设备性能良好。
2.3 应如何为接受转诊的医生提供/存储/打印或发送报告? 检查报告,无论是电子和/或书面文件形式,均应在合理的时间内发送给接受转诊的医生。应制作和保留标准切面的图像(用电子文档或打印图像的方式储存)。对于胎儿心脏的检查,保存动态录像片段特别有用。应遵守当地的法律法规。许多地方的司法机构要求将储存的图像保留一段时期。
2.4 产前超声检查是安全的吗? 临床应用的产前超声是安全的。迄今为止,还没有独立进行的研究证实并非如此。胎儿暴露时间应尽量减少,使用尽可能低的输出功率以获取所需的诊断信息,即ALARA原则(可以合理实现的最低水平原则)。更多细节可查阅ISUOG安全声明[11]。
2.5 当检查不能做到与这些指南一致时,应如何?
这些建议是中孕期胎儿超声检查的最低实践指南。执行这些建议时必须考虑到当地情况和医疗实践。当实际操作与这些推荐有差异时,应将具体原因记录在档案中。如果检查不能完全依照公布的指南执行时,应稍后再次进行检查,至少要复查那些未能完成的部分;或者将病人转诊给其他医生。这项复查或转诊的工作应尽快完成,以尽量减少病人不必要的焦虑,避免延误某些潜在的先天性畸形或生长异常的诊断。
2.6 进一步更详细的超声检查有什么作用? 执行孕期超声检查的操作者在发现可疑病例或检出先天性畸形时,应有转诊机制。除非有技术因素妨碍了初步评估的完成,在转诊病人之前应完成这个指南提出的最低限度的检查。
3 检查指南
3.1 胎儿生物测量和宫内状态 下面的超声参数可以用于估计孕龄以及胎儿大小[12-14]:① 双顶径(BPD);② 头围(HC);③ 腹围(AC)或腹径(AD);④股骨骨干长度(FDL).
测量应在严格的质量标准下,用标准化的方法进行[15]。审计测量结果,并与相应的特定的参考值表进行比较,有助于保证测量技术的准确性。用于测量的图像应保留。图1显示的是一个适合进行胎儿生物测量的静态图。
如果早孕期没做过超声检查确定孕周,则需要在中孕期通过胎儿头部径线(BPD和/或HC)或股骨骨干长度(FDL)确定孕周。所选择的参考值标准应在报告中标注[16]。如在妊娠早期经高质量超声检查确定孕周后,不应再依据以后的超声检查结果重新计算预产期(EDC)。随后的胎儿测量(最好与前一次检查相隔2周以上)结果通常以与相应孕周平均值的差异的形式来报告。这些信息可用Z值、百分位数范围或图表的方式表示。但妊娠较早期,与正常值的差异达到何种程度时才需要做进一步检查(如随访超声检查以检查胎儿生长或胎儿染色体分析等),目前仍不十分明确。
结合其他解剖结构的测量进行胎龄预测较单用HC可显著提高预测的准确性[17]。但是,这种改善的临床意义不大,因为联合检查提高的精确度通常少于 1 天[18]。
3.1.1 双顶径(BPD)
解剖位置:
◆胎头丘脑水平的横切面;
◆理想的超声入射角是与脑中线夹角为90°;
◆两侧大脑半球对称;
◆脑中线回声(大脑镰)连续,仅在中间被透明隔腔和丘脑分隔;
◆不应看到小脑。标尺放置:
由于目前有多个测量方法(如“外缘到内缘”以及“外缘到外缘”等),因此两个标尺在颅骨板上放置的位置应根据所选用的特定的测量方法而定。但标尺均应放在头颅最宽的部位,且连线应与脑中线垂直(图1)[19]。测量时应选择建立相应参考值范围时所使用的测量方法。头指数是胎头的最大宽度与最大长度的比值。头部形态异常(如长头和短头)时使用BPD预测胎龄并不准确,在这种情况下,应用HC进行胎龄预测更为可靠[20]。

图1 胎儿头部、腹围及股骨长度的测量
3.1.2 头围(HC)
解剖位置:
与BPD平面的解剖结构一致,确保所用的周长标尺放置方法与建立参考值范围时所使用的技术一致。
标尺放置:
如果超声设备有椭圆形测量功能,那么可以将椭圆形测量的标尺放置于颅骨回声的外缘直接测量HC(图1)。否则,HC可通过测量双顶径(BPD)和枕额径(OFD)后,利用公式:HC=1.62×(BPD+OFD)计算得到。利用这个公式计算HC时的需要将标尺放置在特别的位置,特别校正颅骨及皮肤厚度,即测量双顶径时,标尺放置在颅骨板近探头侧的边缘;测量枕额径时,标尺放置在前额和枕部颅骨回声的中央。
3.1.3 腹围(AC)
解剖位置:
◆胎儿腹部横切面(尽可能呈圆形);
◆脐静脉与门静脉窦连接处;
◆胃泡可见;
◆不应该看到肾。
标尺放置:
腹围应沿皮肤线的外缘进行测量,可用超声设备的椭圆形测量功能进行直接测量,也可测量两条互相垂直的直线后通过公式计算所得。这两条直线常用的是腹部前后径(APAD)以及腹横径(TAD)(图1)。测量APAD时,标尺放置在身体的外部边界,从后面(覆盖脊椎的皮肤)到前腹壁。测量TAD时,标尺应放置在身体皮肤外侧边缘,并跨越腹部最宽的地方。腹围AC可通过公式AC=π(APAD+TAD)/2=1.57(APAD+TAD)进行计算,也可通过椭圆形测量直接获得。
3.1.4 股骨骨干长度(FDL)
解剖放置:
股骨骨干长度最佳的测量平面是骨干两端清晰可见骨化的干骺端[21,22]。测量骨化的干骺端之间的最长直线距离。超声入射线与股骨的夹角,应依据建立相应参考值范围时所用的技术进行调整,通常建议在45~90度之间。
标尺放置:
每个标尺均放置在骨干两侧骨化的干骺端边缘,不包括远侧的骨骺,注意避免形成呈三角形凸出状的伪影,可造成股骨边缘延伸的假象并引起测量误差(图1)。
3.1.5 预测胎儿体重(EFW) 中孕期超声测量可用于发现胎儿生长发育的异常[23,24]。一些国家也使用这些信息用于预测胎儿体重,并作为以后检查时是否发生生长异常的基础参数。许多胎儿“大小不一致”都可用月经龄不准确来解释,即使是对于那些末次月经十分“确定”的孕妇[25,26]。如果孕周在较早之前的超声检查中已经确定,预测胎儿体重(EFW)可与特定的、最好是当地的正常值范围进行比较[14,27,28]。然而,在妊娠早期,与正常值的差异达到何种程度时才需要做进一步检查(如随访超声检查以评估胎儿生长或胎儿染色体分析等),目前仍不十分明确。
3.1.6 羊水的评价 羊水量可通过主观估计或超声测量进行评估。由有经验的操作者进行主观估计的结果不逊色于定量测量技术(如最深羊水池深度、羊水指数等)[29,30]。对羊水量异常的患者,应该进行针对胎儿的进一步更详细的解剖结构超声检查和临床随访。
3.1.7 胎动 正常胎儿通常处于一个自然放松的姿势,并有规律性的活动。在孕中期的胎儿并没有一种特定的或固定的活动模式。超声检查时,暂时性的胎动缺失或减少不应视为高危因素[31]。胎儿异常的姿势、不寻常的活动受限或持续性胎动缺失都提示胎儿的异常状况,如关节挛缩[32]。生物物理评分并不是中孕期常规超声检查的内容之一[33]。
3.1.8 多普勒超声检查 多普勒技术不建议作为孕中期常规超声检查的一部分。目前并没有足够的证据支持将多普勒检查子宫动脉或脐动脉作为低危人群的常规筛查[34-36]。
3.1.9 多胎妊娠 多胎妊娠的评估还应包括以下这些额外的内容:
◆观察脐带进入胎盘的位置;
◆区别胎儿的特征(如性别、特殊的标志物、胎儿在子宫里的位置等);
◆根据两个明显分开的胎盘或双胎性别不一致等在中孕期判断绒毛膜性还是有一定可行性的。然而,绒毛膜性的判断最好在妊娠14~15周以前(人字征或“T”形征)。
脐带与胎盘的附着处异常(如帆状胎盘附着)在多胎妊娠时较为常见,并可合并严重的妊娠并发症,如胎儿生长受限、血管前置以及异常的胎儿心率模式等[37,38]。遗憾的是,许多血管前置病例在妊娠期不能发现[39]。
多胎妊娠的随访处理应根据当地的指南和临床实践经验进行安排。
3.2 胎儿解剖结构的检查 中孕期胎儿解剖结构基本检查推荐的最低要求见表1。

表1 表1中孕期胎儿结构超声检查范围的最低要求
3.2.1 头部
3.2.1.1 颅骨 常规评估胎儿颅骨包括四个方面:大小、形状、完整性和骨密度。这四个特性在测量胎儿头部和检查胎儿脑部解剖结构的完整性时可以观察到(图 2)[40]。
◆大小:测量方法见前文胎儿生物测量方法。
◆形状:正常的头颅呈椭圆形,无局部隆起或缺损,仅在呈窄线状无回声的颅缝处有中断。发现颅骨形状改变(如柠檬头、草莓头、四叶草头等)时应详细记录,并作进一步检查[41]。

图2 胎儿脑部横切面检查
◆完整性:正常颅骨不存在任何缺损。罕见脑组织从额骨或枕骨缺损处膨出,脑膨出也可发生在头颅其它部位。
◆骨密度:正常的颅骨骨密度表现为连续的高
回声,仅在颅骨缝的位置有中断。发现这种高回声缺失或近探头侧颅骨板后胎儿脑组织清晰可见时,应警惕有胎儿骨质钙化不良的可能(如成骨发育不全,低磷酸酯酶症等)[42]。使用超声探头沿母体腹壁向胎儿头部稍加压,导致胎儿颅骨局部出现凹陷或变形时,也提示可能存在骨质钙化不良。
3.2.1.2 脑部 国际妇产科超声协会胎儿中枢神经系统检查指南详细描述了中枢神经系统基本检查的标准检查平面(http://www.isuog.org)[19]。通过检查胎儿头颅两个切面来了解其脑部解剖结构的完整性,这两个平面通常是指经脑室平面和经丘脑平面(图2)。靠近探头侧的大脑半球结构有可能因伪影而显示欠清。检查第三个切面——经小脑平面有助于评估后颅窝的情况。脑部结构检查包括以下内容:
◆侧脑室(包括脉络丛)
◆透明隔腔
◆丘脑
◆小脑
◆小脑延髓池
3.2.2 面部 建议胎儿颜面部的筛查内容至少应包括双侧眼眶(图3a)、鼻子(或鼻孔)及嘴部(图3b)。检查技术允许的情况下,还可观察胎儿正中矢状切面轮廓(图3c)。冠状面观察上嘴唇可判断是否有唇裂[43]。

图3 胎儿眼眶,鼻子,嘴,嘴唇和颜面部轮廓
3.2.3 颈部 正常情况下,胎儿颈部呈圆柱状,无局部隆起、包块或异常的液体积聚[44]。如发现明显的颈部包块,如淋巴水囊瘤或畸胎瘤等,应记录。
3.2.4 胸部 正常胎儿胸部轮廓规则,与腹部的连接过渡自然[45]。肋骨有正常弯曲,无变形。双肺回声均一,没有纵隔移位的表现,纵隔局部没有包块。膈肌常表现为一条低回声带,把胸腔与腹腔内容物( 如肝和胃)分开[46,47]。
3.2.5 胎儿心脏
3.2.5.1 心脏检查总的原则 为了在中孕期尽可能的检出先天性心脏病,胎儿心脏的超声检查应包括“基本检查”和“扩展检查”(图4)[48]。仅使用一个超声聚焦点和相对狭窄的扫查角度有助于最大限度地提高帧频。图像应放大到心脏占据显示屏幕面积的三分之一到一半。
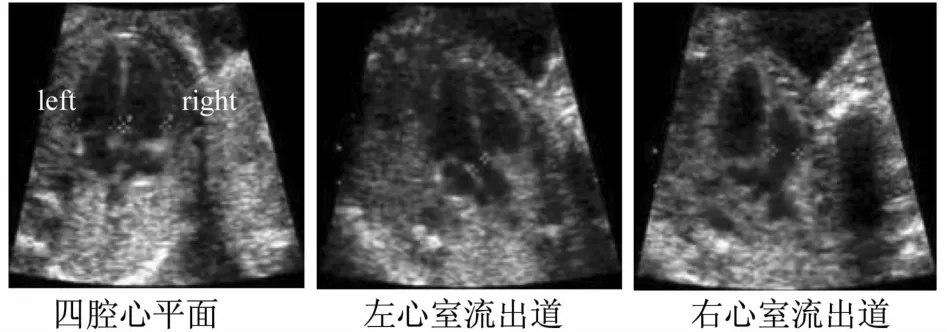
图4 胎儿心脏的“基本”切面和“扩展”切面
3.2.5.2 心脏的“基本检查” 胎儿心脏的基本检查通常经胎儿四腔心平面进行评估。胎儿的正常心率范围是每分钟120~160次。当内脏正位时,心脏的位置应在左侧胸腔(与胎儿胃同侧)。正常的心脏大小通常不超过胸部面积的三分之一,且无心包积液。心轴正常情况下向左侧偏转(45±20)度(2SD)[49]。
3.2.5.3 心脏的“扩展检查” 胎儿心脏的扩展检查包括观察主动脉及肺动脉流出道,相对于仅用四腔心平面而言,可提高主要心脏畸形的检出率。与心脏基本检查比较,这些附加平面的检查有助于识别动脉干发育不良导致的畸形,如法洛四联症、大动脉转位、右室双出口以及永存动脉干等。正常的大血管管径大小基本一致,从各自的心室发出后,应互相交叉。
有研究者提出了“三血管气管平面”的说法,认为该平面有助于评估肺动脉、升主动脉及右上腔静脉的大小及解剖关系是否正常[50]。关于胎儿心脏检查的详细描述,读者可以参考国际妇产科超声协会胎儿心脏检查的指南。
3.2.6 腹部 应明确胎儿腹腔器官的位置[51]。胎儿胃正常应在腹腔左侧。肠管应在腹腔内,与脐带连接的腹壁应是完整的。
肠管内的异常液体积聚(如肠囊肿,明显的肠管扩张)应记录。
除了左侧的胃泡外,有时可在右上腹肝脏旁发现胎儿的胆囊,但这并不属于胎儿基本检查的内容。除上述情况外,在腹部观察到任何其他囊性结构时,均应进一步详细检查。
观察胎儿脐带腹壁附着处(图5a)有助于发现胎儿腹壁缺损,如脐疝或腹裂等。利用灰阶超声可观察脐带内血管的数目。这可作为常规结构检查的备选内容。
3.2.7 肾脏和膀胱 应明确胎儿双肾及膀胱情况(图5b及5c)。如果发现膀胱或肾盂增大,应进行测量并记录。若持续未能观察到膀胱,则应转诊作更详细的评估。
3.2.8 脊柱 满意的胎儿脊柱检查需要专业的技术和细致耐心的检查,检查结果受胎儿位置影响较大(图5c和5d)。脊柱的横切面及矢状切面的检查可提供很多有用的信息,对胎儿脊柱的每个切面进行全面的检查并非基本检查的一部分。最常见的严重脊柱畸形(开放性脊柱裂)通常合并颅内解剖结构异常,如特征性的小脑变形(“香蕉征”)以及小脑延髓池闭锁。胎儿脊柱的其他切面可用于识别其他的脊柱畸形,包括脊椎骨异常及骶骨发育不全等[19]。

图5 胎儿腹壁脐带附着点,膀胱及其两侧的脐动脉,双侧肾脏和脊柱
3.2.9 四肢 应用一种系统的方法,详细记录双上肢/双手(图 6a)、双下肢/双足(图 6b)是否存在[52]。手指或脚趾的计数不属于中孕期的基本检查内容。

图6 胎儿上肢,下肢和胎盘
3.2.10 外生殖器 检查外生殖器特征来明确胎儿性别不属于中孕期常规超声检查的内容。是否报告胎儿性别应结合父母的意愿和当地的临床实践。
3.2.11 胎盘 在超声检查中,应描述胎盘的位置(图6c)、胎盘与宫颈内口的关系以及胎盘的形状。胎盘异常包括出血、三倍体导致的多发性囊肿以及胎盘肿块如绒毛膜血管瘤等。大多数孕妇在中孕期超声检查中,经腹超声检查可以清晰地确定胎盘与宫颈内口之间的关系。如果胎盘最低部分到达或覆盖宫颈内口时,应考虑在晚孕期随访检查胎盘[53,54]。
有子宫手术史或前壁低置胎盘、前置胎盘史的孕妇发生胎盘异常附着的风险增高。对于这些病例,应详细检查胎盘,注意有无胎盘植入的表现,胎盘植入最敏感的标志是出现多发的、不规则的其内可见动脉或混合血流的胎盘陷窝[55,56]。子宫壁与膀胱壁之间的分界面形态异常也是胎盘植入的特异表现之一,但有此表现的病例较少。前壁胎盘与子宫壁之间的低回声带消失并非胎盘植入的敏感和特异表现。中期妊娠超声检查怀疑胎盘植入时,通常需要进一步详细检查以明确。
3.2.12 宫颈,子宫形态和双附件 多个研究显示宫颈较短(经阴道超声检查)与其后发生的早产密切相关。然而,有几个随机对照研究发现并不能完全明确常规测量宫颈长度及随后处理(宫颈环扎、黄体酮等)的成本-效益比[57,58]。目前,还没有足够的证据支持在中孕期对低危人群常规测量宫颈长度[59]。
对于科研和进一步的干预性研究来说,测量宫颈长度可能有意义,但这不能作为常规宫颈测量的理由。这种普遍的筛查不仅需要大量的资源和质量保证,而且也容易引起孕妇的焦虑,并且给孕妇带来过多不必要的干预。
如果检查到可能影响分娩的子宫肌瘤或附件包块应详细记录[60]。
至谢该指南由ISUOG临床标准委员会主管的产前超声筛查工作组制定;主席是Wesley Lee教授。以下专家对制定该指南做出了特别的贡献,在此一并至谢,他们是:



[1]World Health Organization.Report on the regional consultation towards the development of a strategy for optimizing fetal growth and development.Cairo[R],WHO Regional Office for the Eastern Mediterranean,2005.
[2]Barker DJ,Gluckman PD,Godfrey KM,et al.Fetal nutrition and cardiovascular disease in adult life[J].Lancet,1993,341:938-941.
[3]Schwarzler P,Senat MV,Holden D,et al.Feasibility of the second-trimester fetal ultrasound examination in an unselected population at 18,20 or 22 weeks of pregnancy:a randomized trial[J].Ultrasound Obstet Gynecol,1999,14:92-97.
[4]Saltvedt S,Almstrom H,Kublickas M,et al.Detection of malformationsin chromosomally normalfetuses by routine ultrasound at 12 or 18 weeks of gestation-a randomised controlled trial in 39,572 pregnancies[J].BJOG,2006,113:664-674.
[5]Tegnander E, Williams W, Johansen OJ, et al. Prenatal detection of heart defects in a non-selected population of 30,149 fetuses-detection rates and outcome[J].Ultrasound Obstet Gynecol,2006,27:252-265.
[6]Goldberg JD.Routine screening for fetal anomalies:expectations[J].Obstet Gynecol Clin North Am,2004,31:35-50.
[7]Grandjean H,Larroque D,Levi S.The performance of routine ultrasonographic screening of pregnancies in the Eurofetus Study[J].Am J Obstet Gynecol,1999,181:446-454.
[8]World Health Organization.Training in diagnostic ultrasound:essentials,practice,and standards[R].Geneva,World Health Organization(WHO)Technical Report Series,No.875,1998.
[9]Reddy UM, Filly RA, Copel JA. Prenatal imaging:ultrasonography and magnetic resonance imaging[J].Obstet Gynecol,2008,112:145-157.
[10]Ville Y. 'Ceci n 'est pas une echographie':a plea for quality assessment in prenatalultrasound[J]. Ultrasound Obstet Gynecol,2008,31:1-5.
[11]Abramowicz JS,Kossoff G,Marsal K,et al.Safety Statement,2000(reconfirmed 2003).International Society of Ultrasound in Obstetrics and Gynecology(ISUOG)[J].Ultrasound Obstet Gynecol,2003,21:100.
[12]Altman DG,Chitty LS.New charts for ultrasound dating of pregnancy[J].Ultrasound Obstet Gynecol,1997,10:174-191.
[13]Degani S.Fetal biometry:clinical,pathological,and technical considerations[J].Obstet Gynecol Surv,2001,56:159-167.
[14]Dudley NJ.A systematic review of the ultrasound estimation of fetal weight[J].Ultrasound Obstet Gynecol,2005,25:80-89.
[15]Salomon LJ,Bernard JP,Duyme M,et al.Feasibility and reproducibility of an image scoring method for quality control of fetal biometry in the second trimester[J].Ultrasound Obstet Gynecol,2006,27:34-40.
[16]Salomon LJ,Bernard JP,Duyme M,et al.The impact of choice of reference charts and equations on the assessment of fetal biometry[J].Ultrasound Obstet Gynecol,2005,25:559-565.
[17]Hadlock FP,Harrist RB,Shah YP,et al.Estimating fetal age using multiple parameters:a prospective evaluation in a racially mixed population[J].Am J Obstet Gynecol,1987,156:955-957.
[18]Taipale P,Hiilesmaa V.Predicting delivery date by ultrasound and last menstrual period in early gestation[J].Obstet Gynecol,2001,97:189-194.
[19]International Society of Ultrasound in Obstetrics and Gynecology.Sonographic examination of the fetal central nervous system:guidelines for performing the‘basic examination'and the‘fetal neurosonogram'[J].Ultrasound Obstet Gynecol,2007,29:109-116.
[20]Hadlock FP,Deter RL,Carpenter RJ,et al.Estimating fetal age:effect of head shape on BPD[J].Am J Roentgenol,1981,137:83-85.
[21]Jago JR, Whittingham TA, Heslop R. Theinfluenceof ultrasound scanner beam width on femur length measurements[J].Ultrasound Med Biol,1994,20:699-703.
[22]Lessoway VA, SchulzerM, Wittmann BK. Sonographic measurement of the fetal femur:factors affecting accuracy[J].J Clin Ultrasound,1990,18:471-476.
[23]Hadlock FP,Harrist RB,Sharman RS,et al.Estimation of fetal weight with the use of head,body,and femur measurements-a prospective study[J].Am J Obstet Gynecol,1985,151:333-337.
[24]Mongelli M,Ek S,Tambyrajia R.Screening for fetal growth restriction:a mathematical model of the effect of time interval and ultrasound error[J].Obstet Gynecol,1998,92:908-912.
[25]Tunón K,Eik-Nes SH,Gr.ttum P.Fetal outcome when the ultrasound estimate of the day of delivery is more than 14 days later than the last menstrual period estimate[J].Ultrasound Obstet Gynecol,1999,14:17-22.
[26]Tunón K,Eik-Nes SH,Gr.ttum P.A comparison between ultrasound and a reliable last menstrual period as predictors of the day of delivery in 15,000 examinations[J].Ultrasound Obstet Gynecol,1996,8:178-185.
[27]Johnsen SL,Rasmussen S,Wilsgaard T,et al.Longitudinal reference ranges for estimated fetal weight[J].Acta Obstet Gynecol Scand,2006,85:286-297.
[28]Salomon LJ,Bernard JP,Ville Y.Estimation of fetal weight:reference range at 20-36 weeks'gestation and comparison with actual birth-weight reference range[J]. Ultrasound Obstet Gynecol,2007,29:550-555.
[29]Magann EF,Chauhan SP,Whitworth NS,et al.Subjective versus objective evaluation of amniotic fluid volume of pregnancies of less than 24 weeks'gestation:how can we be accurate? [J].J Ultrasound Med,2001,20:191-195.
[30]Magann EF,Perry,Jr.KG,et al.The accuracy of ultrasound evaluation of amniotic fluid volume in singleton pregnancies:the effectofoperatorexperience and ultrasound interpretative technique[J].J Clin Ultrasound,1997,25:249-253.
[31]de Vries JI,Fong BF.Normal fetal motility:an overview[J].Ultrasound Obstet Gynecol,2006,27:701-711.
[32]Bonilla-MusolesF, Machado LE, Osborne NG. Multiple congenital contractures(congenital multiple arthrogryposis)[J].J Perinat Med,2002,30:99-104.
[33]Manning FA.Fetal biophysical profile[J].Obstet Gynecol Clin North Am,1999,26:557-577.
[34]Alfirevic Z,Neilson JP.The current status of Doppler sonography in obstetrics[J].Curr Opin Obstet Gynecol,1996,8:114-118.
[35]Neilson JP,Alfirevic Z.Doppler ultrasound for fetal assessment in high-risk pregnancies[EB/OL].Cochrane Database Syst Rev,2000:CD000073.
[36]Alfirevic Z,Stampalija T,Gyte GM.Fetal and umbilical Doppler ultrasound in high-risk pregnancies[EB/OL].Cochrane Database Syst Rev,2010:CD007529.
[37]Heinonen S,Ryyn.nen M, Kirkinen P, et al.Perinatal diagnostic evaluation of velamentous umbilical cord insertion:clinical,Doppler,and ultrasonic findings[J].Obstet Gynecol,1996,87:112-117.
[38]Pretorius DH,Chau C,Poeltler DM,et al.Placental cord insertion visualization with prenatal ultrasonography [J].J Ultrasound Med,1996,15:585-593.
[39]Gagnon R, Morin L, BlyS, etal. Guidelines forthe management of vasa previa[J].Obstet Gynaecol Can,2009,31:748-760.
[40]Aubry MC,Aubry JP,Dommergues M.Sonographic prenatal diagnosis of central nervous system abnormalities[J].Childs Nerv Syst,2003,19:391-402.
[41]Miller C,Losken HW,Towbin R,et al.Ultrasound diagnosis of craniosynostosis[J].Cleft Palate Craniofac J,2002,39:73-80.
[42]Brown BS. The prenatal ultrasonographic diagnosis of osteogenesis imperfecta lethalis[J].J Can Assoc Radiol,1984,35:63-66.
[43]Rotten D,Levaillant JM.Two-and three-dimensional sonographic assessment of the fetal face.1.A systematic analysis of the normal face[J].Ultrasound Obstet Gynecol,2004,23:224-231.
[44]Dar P,Gross SJ.Craniofacial and neck anomalies[J].Clin Perinatol,2000,27:813-837.
[45]Azouz EM,Teebi AS,Eydoux P,et al.Bone dysplasias:an introduction[J].Can Assoc Radiol J,1998,49:105-109.
[46]Ruano R,Benachi A,Aubry MC,et al.Prenatal sonographic diagnosis of congenital hiatal hernia[J].Prenat Diagn,2004,24:26-30.
[47]Blaas HG,Eik-Nes SH.Sonographic development of the normal foetal thorax and abdomen across gestation[J].Prenat Diagn,2008,28:568-580.
[48]International Society of Ultrasound in Obstetrics and Gynecology.Cardiac screening examination ofthe fetus:guidelines for performing the 'basic'and 'extended basic'cardiac scan[J].Ultrasound Obstet Gynecol,2006,27:107-113.
[49]Comstock CH.Normal fetal heart axis and position[J].Obstet Gynecol,1987,70:255-259.
[50]Yagel S,Arbel R,Anteby EY,et al.The three vessels and trachea view(3VT)in fetal cardiac scanning[J].Ultrasound Obstet Gynecol,2002,20:340-345.
[51]Bronshtein M,Gover A,Zimmer EZ.Sonographic definition of the fetal situs[J].Obstet Gynecol,2002,99,1129-1130.
[52]Holder-Espinasse M,Devisme L,Thomas D,et al.Pre-and postnatal diagnosis of limb anomalies:a series of 107 cases[J].Am J Med Genet A,2004,124A:417-422.
[53]Bhide A,Thilaganathan B.Recent advances in the management of placenta previa[J].Curr Opin Obstet Gynecol,2004,16:447-451.
[54]Royal College of Obstetricians and Gynaecologists.Guideline No.27.Placenta praevia and placenta praevia accreta:diagnosis and management[R].October,2005.
[55]Finberg HJ, Williams JW. Placenta accreta:prospective sonographic diagnosis in patients with placenta previa and prior cesarean section[J].J Ultrasound Med,1992,11:333-343.
[56]Comstock CH,Love Jr.JJ,Bronsteen RA,et al.Sonographic detection of placenta accreta in the second and third trimesters of pregnancy[J].Am J Obstet Gynecol,2004,190:1135-1140.
[57]Fonseca EB,Celik E,Parra M,et al.Progesterone and the risk of preterm birth among women with a short cervix[J].N Engl J Med,2007,357:462-469.
[58]To MS,Alfirevic Z,Heath VC,et al.Cervical cerclage for prevention of preterm delivery in women with short cervix:randomised controlled trial[J].Lancet,2004,363:1849-1853.
[59]Berghella V,Baxter JK,Hendrix NW.Cervical assessment by ultrasound for preventing preterm delivery[EB/OL].Cochrane Database Syst Rev,2009:CD007235.
[60]Qidwai GI,Caughey AB,Jacoby AF.Obstetric outcomes in women with sonographically identified uterine leiomyomata[J].Obstet Gynecol,2006,107:376-382.
